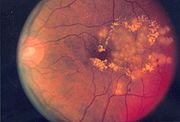
- Rubeosis iridis
-
Klassifikation nach ICD-10 E10–E14 Diabetes mellitus .3+
H36.0*Mit Augenkomplikationen
- Diabetische Retinopathie
Retinopathia diabeticaICD-10 online (WHO-Version 2006) Die diabetische Retinopathie ist eine durch die Zuckerkrankheit Diabetes mellitus hervorgerufene Erkrankung der Netzhaut des Auges. Die Schädigung kleiner Blutgefäße (Mikroangiopathie) verursacht eine Minderung der Sehschärfe sowie Einschränkung des Gesichtsfeldes und kann im Verlauf zur Erblindung führen.
Inhaltsverzeichnis
Vorkommen
Die diabetische Retinopathie ist in Europa und Nordamerika die häufigste Erblindungsursache bei Menschen im erwerbsfähigen Alter (20-65 Jahre). Nach 15 Jahren sind 90 % der Typ-1-Diabetiker betroffen; bei Typ-2-Diabetiker zwischen 25 und 33 % (verschiedene Angaben) schon bei Diabetes-Diagnosestellung. Eine schlechte Diätführung bzw. Blutzuckereinstellung begünstigen die Entstehung des Krankheitsbildes. 30 % aller Erblindungen in Europa sind auf die diabetische Retinopathie zurückzuführen.
Verlauf
Nichtproliferative Retinopathie
Die nichtproliferative Retinopathie („Background- oder Hintergrund-Retinopathie“) ist eine leichte Form der diabetischen Retinopathie bei der die Blutgefäße der Netzhaut geschädigt werden. Der Diabetes mellitus schädigt auf Dauer die innerste Schicht der kleinen Blutgefäße (Mikroangiopathie). Durchblutungsstörungen, (Ischämie), Gefäßaussackungen (Mikroaneurysmen) und fleckförmige Blutungen in der Netzhaut sind die Folge. Mit der Blutung gelangen auch Blutfette in die Netzhaut, welche sich ablagern und gelbe Flecken bilden (sog. „harte Exsudate“). Bei einer milden Form einer Nichtproliferativen Retinopathie kommt es in der Regel nicht zu einer wesentlichen Verminderung der Sehschärfe.
Proliferative Retinopathie
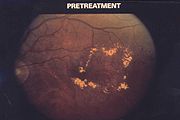
Diese schwere Form der diabetischen Retinopathie ist gekennzeichnet durch Neubildung von krankhaften Blutgefäßen (Proliferation) in der Netzhaut und im Glaskörper. Dieses Erkrankungsstadium geht aus der nichtproliferativen diabetischen Retinopathie hervor: In den nicht mehr durchbluteten Bereichen der Netzhaut (Ischämiezonen) werden Botenstoffe gebildet, die Gefäßwachstum anregen. Diese Netzhautbezirke rufen sozusagen um Hilfe. Durch diese Botenstoffe kommt es zur Neubildung von Gefäßen, die aus dem Netzhautniveau in das Innere des Auges, den Glaskörper wachsen. Diese Gefäße haben nur eine schwache Wand, so dass es, insbesondere bei plötzlichen Blutdruckanstiegen, zu Blutungen kommen kann. Blutet es in den Glaskörper so führt dies zu einer plötzlichen und drastischen Verschlechterung der Sehschärfe. In einem späteren Stadium können die so entstandenen Gefäßbäume auf der Netzhaut narbig zusammenschrumpfen und so die Netzhaut vom Untergrund abheben (traktive Netzhautablösung), was zur Erblindung oder sogar zum Verlust des Auges führen kann. Die Auswirkungen der gefäßaktiven Botenstoffe sind auch an anderen Orten im Auge sichtbar, so kann es bei schweren Fällen auch zu einer Gefäßneubildung auf der Regenbogenhaut (Iris), der sog. Rubeosis iridis kommen. Diese kann wiederum durch Verlegung der Abflusswege des Kammerwassers zu einem (manchmal sogar schmerzhaften) Anstieg des Augeninnendrucks führen (rubeotisches Sekundärglaukom).
Diabetische Makulopathie
Diabetischer Augenhintergrund mit MakulaödemBei der Makulopathie wird der Punkt des schärfsten Sehens in der Netzhautmitte (Makula) geschädigt, was zum fortschreitenden Verlust der zentralen Sehschärfe und damit häufig auch zum Verlust des Lesevermögens und damit evtl. auch zum Verlust der Autofahrfähigkeit führt. Grund sind Fettablagerungen (Lipidexsudate) und Schwellung der Makula (Makulaödem) durch die Schädigungen an den kleinen Gefäßen.
Untersuchung
Neben der Spiegelung des Augenhintergrundes (Ophthalmoskopie) gehören je nach Stadium der Erkrankung Verfahren wie die Fluoreszenzangiographie, welche die Blutgefäße der Netzhaut darstellen kann zur Diagnostik. Seit einigen Jahren kommt auch die Optische Kohärenztomographie (OCT) zum Einsatz, mit der eine Schnittbildgebung der Makula möglich ist. Dieses Verfahren eignet sich besonders gut zum Nachweis und zur Verlaufsbeurteilung des Diabetischen Makulaödems.
Behandlung
Zur Behandlung der diabetischen Netzhauterkrankung gibt es, je nach Stadium, verschiedene Ansätze. Allen gemein ist jedoch, dass ein hinreichender Behandlungserfolg nur dann zu erreichen ist, wenn der Diabetes als Grunderkrankung richtig und konsequent therapiert wird.
Eine wirkliche „Heilung“ der diabetischen Netzhaut-Erkrankung ist, genauso wenig wie eine Heilung des Diabetes selbst, zum gegenwärtigen Zeitpunkt noch nicht möglich. Dennoch lässt sich oftmals durch verschiedene Behandlungsmaßnahmen und eine gute Einstellung des Diabetes eine Besserung der Gefäßschäden oder doch zumindest ein Stillstand der Erkrankung erreichen. Allgemein gilt der Grundsatz: Je früher die diabetische Netzhaut-Erkrankung erkannt wird, und je eher die Behandlung einsetzt, desto besser sind die Erfolgsaussichten.
Der Patient spielt in der Therapie die wichtigste Rolle: durch konsequente Durchführung der Diabetestherapie, durch Körpergewichtskontrolle, Verzicht auf Nikotin- und übermäßigen Alkoholgenuss und Einhalten der Diät und Therapie-Empfehlungen. Die dauerhaft gute Einstellung der Blutzuckerwerte ist eine Grundvoraussetzung zum Schutz gegen die diabetische Retinopathie und alle weiteren Folgeerkrankungen des Diabetes. Als Patient sollte man über die Qualität seiner Blutzuckereinstellung gut informiert sein. Dazu dienen Diabetikerpass und die Kenntnis des sog. Langzeitzuckerwertes (HbA1c-Wert), welcher als „Blutzuckergedächtnis“ Informationen über die durchschnittlichen Blutzuckerwerte der letzten drei Monate liefert.
Durch eine konsequente Diabetestherapie lässt sich die Entstehung einer diabetischen Augenerkrankung meist wirkungsvoll verhindern. Sind dennoch Netzhautveränderungen und/oder eine Verschlechterung der Sehschärfe festgestellt worden, bieten sich je nach Befund verschiedene Behandlungsmöglichkeiten. Allen Therapieansätzen ist jedoch gemein, dass sie ohne eine hinreichende Therapie der Grunderkrankung, des Diabetes selbst, nur selten dauerhafte Erfolge bringen können. Die dauerhaft gute Einstellung von Blutzucker und Blutdruck ist auch für die diabetische Augenerkrankung essenziell wichtig.
Netzhaut-Lasertherapie
Die seit vielen Jahren etablierte Therapie zur Behandlung diabetischer Netzhautschäden ist die Netzhaut-Lasertherapie (Laserkoagulation), die sowohl beim diabetischen Makulaödem als auch bei der Proliferativen diabetischen Retinopathie eingesetzt wird.
- Beim diabetischen Makulaödem wird versucht, durch feine Laserherde neben dem Netzhautzentrum (parazentral) eine Abschwellung der Netzhautmitte zu erreichen. Diese Therapie führt man durch, um eine weitere Sehverschlechterung zu vermeiden.
- Bei der proliferativen Diabetischen Retinopathie wird die gesamte Netzhaut (panretinal) mit Ausnahme der Mitte (Makula) mit größeren Laserherden behandelt. Durch das „Verbrennen“ der schlecht blutversorgten äußeren Netzhautbezirke wird die Ausschüttung der Gefäßwachstum fördernden Botenstoffe aus diesen Bezirken unterbunden, so dass es zu einer Vernarbung der schon gewachsenen neuen Gefäße (Proliferationen) kommt.
Die Lasereffekte auf der Netzhaut sind für den Patienten nach der Behandlung in der Regel nicht wahrnehmbar. Die Netzhautlasertherapie ist meist ambulant durchführbar. Insbesondere bei der panretinalen Laserkoagulation sind meist mehrere Sitzungen notwendig.
Injektionstherapien
In der Behandlung des diabetischen Makulaödems haben sich durch die Einführung neuer Behandlungsformen und Medikamente in letzter Zeit neue Behandlungsmöglichkeiten ergeben. Injektionen von Wirkstoffen direkt in das Auge haben sich in den letzten Jahren als Therapieverfahren etabliert, auch wenn sie im Bereich der diabetischen Makulo/Retinopathie noch kein absolutes Standardverfahren sind. Zwei Wirkstoffgruppen stehen zur Verfügung:
- Cortisonpräparate (Triamcinolon)
- Anti-Angiogenese-Medikamente. Diese Stoffe blockieren die das Gefäßwachstum fördernden Substanzen im Auge direkt und können so zu einer Abschwellung der Netzhautmitte führen. Oft werden sie mehrmals in Abständen von einigen Wochen in das Auge gespritzt. (Genutzte Medikamente sind Bevacizumab, welches aus der Krebstherapie entliehen wurde, Ranibizumab und Pegaptanib. Ruboxistaurin ist ein PKC-beta-Inhibitor, der als Tablette eingenommen wird.
Operation
Bei schweren Fällen von proliferativer diabetischer Retinopathie und bei länger bestehenden Glaskörperblutungen ist eine Operation des Auges mit chirurgischer Entfernung der Gefäßproliferationen und des Blutes sowie Laseranwendung während der Operation das Mittel der Wahl.
Vorsorge
Die erfolgreiche Behandlung der diabetischen Retinopathie hängt von der frühen Entdeckung der Erkrankung und der konsequenten Diabetestherapie ab. Wenn der Patient nur rechtzeitig beim Augenarzt erscheint, kann in den meisten Fällen die Behandlung ein Fortschreiten und damit einen Sehverlust verhindern. Da die diabetischen Augenerkrankungen lange fortschreiten können ohne wesentliche Beschwerden zu verursachen, sollte der Diabetiker grundsätzlich mindestens einmal im Jahr zum Augenarzt gehen. Sollten sich Anzeichen einer diabetischen Augenerkrankung zeigen, sollten die Untersuchungen in kürzeren Zeitabständen wiederholt werden.
Auch bei Diabetikerinnen, die eine Schwangerschaft planen, sollte der Blutzucker während der Schwangerschaft intensiv überwacht werden, da es durch die veränderte Stoffwechsellage zu einer Verschlechterung des Augenbefundes kommen kann.
Literatur
- Nationale Versorgungsleitlinie Typ-2-Diabetes: Netzhautkomplikationen. www.leitlinien.de (Stand 10/2006)
- S. Hörle, P. Kroll: Evidenzbasierte Medizin am Beispiel der diabetischen Retinopathie. Dtsch Arztebl 2005; 102(38): A-2570 / B-2171 / C-2049
Weblinks
- Seite der Arbeitsgemeinschaft Diabetes + Auge sowie der Initiativgruppe zur Früherkennung diabetischer Augenerkrankungen
- Giessener Ophtalmologischer Bildatlas mit Bildbeispielen zur diabetischen Retinopathie
- Seite zur Diabetischen Retinopathie auf www.augen.de
Bitte beachte den Hinweis zu Gesundheitsthemen!
Wikimedia Foundation.