- Sekundärer Bluthochdruck
-
Klassifikation nach ICD-10 I10.0 Arterieller Hypertonus ICD-10 online (WHO-Version 2006) Die Arterielle Hypertonie, oft verkürzt auch Hypertonie, Hypertonus oder Hypertension oder im täglichen Sprachgebrauch Bluthochdruck genannt, ist ein Krankheitsbild, bei dem der Blutdruck des arteriellen Gefäßsystems chronisch erhöht ist. Nach Definition der WHO gilt ein systolischer Blutdruck höher als 140 mmHg oder ein diastolischer Blutdruck größer als 90 mmHg als Hypertonie. Nicht in diese Definition eingeschlossen sind vorübergehende Blutdruckerhöhungen durch Erkrankung, Medikamente oder Schwangerschaft.
Ursachen der arteriellen Hypertonie sind Störungen des Hormonsystems, des Herz-Kreislaufsytems sowie Nierenschäden. Dem größten Teil der Erkrankungen liegen jedoch weitgehend unbekannte Faktoren zugrunde.
Die arterielle Hypertonie weist meist nur unspezifische Symptome auf. Folgeschäden wie die koronare Herzkrankheit mit der Folge von Herzinfarkten sowie Nierenversagen und Schlaganfall sind allerdings für einen Großteil der Todesfälle in den Industrieländern verantwortlich. Zur Behandlung stehen verschiedene Medikamentengruppen zur Verfügung, die in Verbindung mit Änderungen des Lebensstils den Blutdruck effektiv senken und das Risiko der Komplikationen deutlich mindern können.
Inhaltsverzeichnis
Epidemiologie
Die Krankheitshäufigkeit (Prävalenz) der arteriellen Hypertonie ist in den Industrieländern seit den 80er Jahren konstant hoch. Sie liegt bei 10-50 % der Gesamtbevölkerung, wobei die Häufigkeit mit dem Alter deutlich ansteigt. Über 20 % der Mitteleuropäer haben einen stark erhöhten systolischen Blutdruck von über 160 mmHg, bei den über 80-Jährigen liegt dieser Anteil sogar bei 30 %. Damit ist sie einer der häufigsten Beratungsanlässe in einer allgemeinmedizinischen Praxis.[1] Die arterielle Hypertonie tritt jedoch auch bei Jüngeren auf. In der Altersgruppe zwischen 25 und 29 Jahren ist der Druck in den Gefäßen bei etwa jeder zehnten Frau und etwa jedem vierten Mann zu hoch. Mit steigendem Lebensalter nimmt die Häufigkeit des Bluthochdrucks stark zu. Bei den über 60-jährigen weist nur noch etwa jeder Vierte normale Blutdruckwerte auf. Das Verhältnis von betroffenen Frauen zu Männern ändert sich mit dem Alter. Während es im jugendlichen Erwachsenenalter 2:3 beträgt, überwiegen bei der 60-Jährigen die Frauen mit etwa 4:3.[2][3][4]
Ätiologie und Pathogenese
Bei der überwiegenden Zahl der Erkrankungen kann keine eindeutige Ursache (Ätiologie) ausgemacht werden. Man spricht in diesem Fall von einer primären oder essenziellen Hypertonie. Kann hingegen eine zugrunde liegende Grunderkrankung identifiziert werden, bezeichnet man die Hypertonie als sekundär.
Durch eine Reihe von Ursachen kommt es zu temporären Blutdruckerhöhungen, die von vielen Autoren zu den sekundären Hypertonie gezählt werden, jedoch die Definition im engeren Sinn nicht erfüllen und bei Ausschaltung der ursächlichen Faktoren reversibel sind. Dazu zählen Erkrankungen des zentralen Nervensystems (Entzündungen, Hirndruckerhöhungen, Vergiftungen), Auswirkungen von Medikamenten (Ovulationshemmer, Kortikosteroide, nichtsteroidale Antiphlogistika), Genussmitteln (Lakritze), und Drogen (Kokain, Amphetamine). Auch während der Schwangerschaft kommt es häufig (etwa 10 %) zu Erkrankungen mit erhöhtem Blutdruck. Man differenziert dabei schwangerschaftsinduzierte Hypertonien (SIH) von aufgepfropften Formen, bei denen sich eine vorbestehende Hypertonie verschlimmert und präexistenten Formen, die unabhängig von der Schwangerschaft bestehen. Die schwangerschaftsinduzierte Hypertonie mit Proteinverlust (Präeklampsie) ist eine relevante Ursache für die Sterblichkeit von Mutter und Kind während der Schwangerschaft und muss gezielt behandelt und überwacht werden.[5]
Primäre Hypertonie
Bei bis zu 95 % der Patienten kann keine Ursache des erhöhten Blutdrucks ausgemacht werden. Diese primäre oder essenzielle Hypertonie ist multifaktoriell bedingt und weiterhin nicht abschließend geklärt. Eine genetische Komponente spielt dabei eine Rolle, verschiedene Mutationen sind bekannt, die jedoch für sich genommen eine Erkrankung nicht erklären können (polygene Ursache). Daneben sind extrem seltene Hypertonieformen bekannt, die auf die Veränderung eines einzelnen Gens (monogen) beruhen. Für eine genetische Ursache spricht auch, dass die Mehrzahl der Hypertoniker eine positive Familienanamnese hat, d. h. andere Familienmitglieder sind ebenfalls betroffen. Verschiedene Faktoren des Lebensstils (Konstitution, Kochsalz-, Alkohol- und Tabakkonsum, Stress, Hormonelle Gründe) spielen eine stark begünstigende Rolle.[5]
Zur Pathogenese der primären Hypertonie bestehen verschiedene Theorien. Häufig tritt die Hypertonie im Rahmen eines metabolischen Syndroms auf. Die damit einhergehende Insulinresistenz und konsekutive Hyperinsulinämie trägt dabei möglicherweie durch zwei Mechanismen zur Blutdruckerhöhung bei. Einerseits bewirkt Insulin eine direkte Salz- und Wasserretention in der Niere, andererseits hat Insulin einen proliferativen Effekt auf Gefäßmuskelzellen, was zu einer Widerstandserhöhung im Blutkreislauf führt. Störungen des Ionentransportes an der Membran von Gefäßzellen werden für eine erhöhte Reagibilität der arteriellen Widerstandsgefäße verantwortlich gemacht. Bei Patienten mit arterieller Hypertonie ist weiterhin oft eine verminderte Aktivität der endothelialen NO-Synthase mit verminderter NO-Produktion (Stickstoffmonoxid) nachweisbar. Diese Veränderungen scheinen eine Rolle bei der Hypertonie zu spielen, die jedoch nicht vollständig verstanden ist. Das RAAS scheint hingegen bei der primären Hypertonie nur eine untergeordnete Rolle zu spielen.[5]
Die primäre Hypertonie ist eine Ausschlussdiagnose und darf erst gestellt werden, wenn andere Ursachen ausgeschlossen werden können. Sie muss langdauernd oder lebenslang mit blutdrucksenkenden Maßnahmen behandelt werden.
Sekundäre Hypertonie
Die sekundäre Hypertonie ist eine Bluthochdruckerkrankung, deren Ursache andere Grundkrankheiten sind. Dies ist bei 5 - 15 % aller Hochdruck-Patienten der Fall. Die Behandlung der Grunderkrankung spielt bei der Therapie neben der Blutdrucksenkung eine wichtige Rolle. Die häufigsten Ursachen einer sekundären Hypertonie sind Erkrankungen der Nieren, des endokrinen Systems sowie der Gefäße. Die Häufigkeitsangaben dazu werden mit deutlichen Unterschieden angegeben.[2][5]
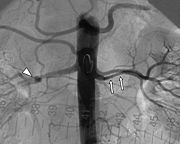 Angiografie einer Nierenarterienstenose
Angiografie einer Nierenarterienstenose- Nierenerkrankungen sind die häufigste Ursache für eine sekundäre Hypertonie: Man unterscheidet dabei Erkrankungen der Nierenarterien und des Nierengewebes. Erkrankungen des Nierengewebes (renoparenchymatöse Form) werden durch chronische Entzündungen (Glomerulonephritis, interstitielle Nephritis), durch diabetische Schäden (Nephropathie) oder Zystennieren verursacht. Dies hat pathogenetisch eine verminderte Fähigkeit zur Salzausscheidung und damit eine Erhöhung des Blutdrucks zur Folge. Die Verengung der Nierenarterie (Nierenarterienstenose), die als renovaskuläre Form bezeichnet wird, ist durch Arteriosklerose, Bindegewebserkrankungen (Fibromuskuläre Dysplasie) oder Entzündungen bedingt. Dadurch wird die Niere ungenügend durchblutet, was das Renin-Angiotensin-Aldosteron-System (RAAS) aktiviert. Dieses bewirkt eine Gefäßverengung, Aktivierung des sympathischen Nervensystems und eine verminderte Salzausscheidung in der Niere, was wiederum ein erhöhtes Blutvolumen zur Folge hat. Alle diese Mechanismen tragen zu einem Blutdruckanstieg bei (Goldblatt-Mechanismus). Die Behandlung einer renovaskulären Hypertonie besteht in der Weitung der Arterienverengung mittels Katheter (Angioplastie). Besteht die Stenose jedoch über längere Zeit, kann durch die dadurch entstehenden Nierengewebsschäden die Hypertonie auch nach einer solchen Behandlung weiterbestehen (renale Fixierung).
- Störungen im Hormonhaushalt können durch eine Anzahl verschiedener Erkrankungen bedingt sein. Bei einem Conn-Syndrom führt ein erhöhter Aldosteron-Spiegel zu einer Aktivierung des Renin-Angiotensin-Aldosteron-Systems (siehe oben). Die normokaliämische Variante (mit normalem Kaliumspiegel) des Conn-Syndroms könnte neueren Untersuchungen zufolge einen Großteil der sekundären Hypertonien ausmachen.[6] Bei einem Phäochromozytom verursachen exzessive Adrenalin- und Noradrenalin-Produktion eine Aktivierung des sympathischen Nervensystems, bei einem Cushing-Syndrom bewirken die vermehrten Kortikoid-Hormone eine verstärkte Salzrückresorption in der Niere. Weitere, seltenere Ursachen sind ein adrenogenitales Syndrom, eine Akromegalie (vermehrte Wachstumshormon-Produktion) und ein Hyperparathyreoidismus (Überfunktion der Nebenschilddrüsen).
- Bei einer Aortenisthmusstenose (Angeborene Missbildungen der Hauptschlagader) besteht eine Verengung der Aorta im Aortenbogen, also der Krümmung der Schlagader oberhalb vom Herzen. Durch diese Verengung steigt der Blutdruck an. Durch die verminderte Durchblutung der Nieren, die unterhalb dieser Engstelle liegen, kommt es durch dieselben Mechanismen wie bei einer Nierenarterienstenose zu einer arteriellen Hypertonie (siehe oben).
- Beim Schlafapnoe-Syndrom kommt es durch die auftretenden sympathikotonen Weckreaktionen zu einer insbesondere nachts auftretenden Blutdruckerhöhung. Durch die Behandlung des Schlafapnoe-Syndroms (CPAP-Therapie) bessert sich die Hypertonie meist deutlich.
Klinisches Bild
Symptome
Eine Hypertonie verläuft oft symptomlos oder verursacht nur uncharakteristische Beschwerden. Typisch ist ein am Morgen auftretender Kopfschmerz, der sich durch eine Erhöhung des Bettkopfendes verringern lässt. Weitere mögliche Symptome sind Schwindel, Übelkeit, Nasenbluten (Epistaxis), Abgeschlagenheit und Schlaflosigkeit. Bei stark erhöhten Blutdruck können Luftnot (Dyspnoe) bei Belastung, Angina pectoris, und Sehstörungen auftreten. Die arterielle Hypertonie kann jedoch auch lange asymptomatisch (ohne Beschwerden) verlaufen. Häufig macht sie sich erst durch die Folgeschäden bemerkbar, weshalb sie zuweilen auch als „lautloser Mörder (silent killer)“ bezeichnet wird.
Verlaufsformen
Bei einer labilen und der belastungsabhängigen Hypertonie sind die Blutdruckwerte nur zeitweilig oder bei Belastung erhöht, während dies bei der stabilen Hypertonie dauerhaft der Fall ist. Als maligne oder akzelerierte Hypertonie bezeichnet man eine schwere Verlaufsform mit einem diastolischen Druck von über 130 mmHg, die meist mit einer deutlichen Symptomatik einhergeht. In der Literatur finden sich allerdings unterschiedliche Angaben zur Definition einer malignen Hypertonie. Neben Übelkeit und Erbrechen stehen Sympome wie Kopfschmerz, Seh- und Bewusstseinsstörungen, Krampfanfälle und andere neurologische Ausfallserscheinungen im Vordergrund.[5] Teilweise werden auch Augenhintergrundveränderungen höheren Grades, aufgehobener Tag-Nacht-Rhythmus in der Langzeitblutdruckmessung und die Entwicklung einer Niereninsuffizienz in die Definition eingeschlossen.
Die hypertensive Krise ist eine plötzlich auftretende Fehlregulation des Blutdrucks im systemischen Kreislauf mit einem kritischen Blutdruckanstieg, meist auf über 230/130 mm Hg. Dabei besteht die Gefahr von akuten Organschäden wie eines Hirnschadens (Hochdruckenzephalopathie), eines akuten Herzversagens, eines Lungenödems, eines Herzinfarktes oder selten eines Aorteneinrisses (Aortendissektion). Beim Auftreten solcher Schädigungen spricht man von einem hypertensiven Notfall, der eine rasche medikamentöse Blutdrucksenkung notwendig macht.[2]
Folgen und Komplikationen
Arteriosklerose
Bluthochdruck ist als Risikofaktor für die Entwicklung der Arteriosklerose anerkannt. Kommen zum Risikofaktor Bluthochdruck noch Adipositas (starkes Übergewicht) sowie ein weiterer Risikofaktor – etwa Diabetes mellitus (Zuckerkrankheit) oder Fettstoffwechselstörungen (erhöhte Cholesterin-, bzw. LDL-Werte) – hinzu, besteht eine signifikant erhöhte Gefahr, im Laufe des Lebens eine Herz-Kreislauf-Erkrankung zu erleiden.
Nach Angaben der Deutschen Hochdruckliga werden 45 % der Todesfälle bei Männern, 50 % der Todesfälle bei Frauen durch Herz-Kreislauferkrankungen verursacht, welche mit arterieller Hypertonie in Zusammenhang stehen, wie Koronare Herzkrankheit (KHK), Herzinfarkt, Herzinsuffizienz, Nierenversagen, Schlaganfall, und Arterielle Verschlusskrankheit.
Die Inzidenz der KHK-Todesfälle hängt annähernd linear vom Blutdruck ab; sie steigt von 10/10.000 Personenjahre (normaler Blutdruck) bis auf 60/10.000 Personenjahre (systolischer Druck > 180 mmHg). Da leichte und mittlere Blutdruckerhöhungen viel häufiger sind als extreme Drücke von mehr als 180 mmHg, erleiden insgesamt deutlich mehr Menschen mit mittleren Blutdruckwerten kardiovaskuläre Ereignisse. Das bedeutet aber auch, dass gerade Menschen mit nur etwas erhöhtem Blutdruck ebenfalls erkannt und behandelt werden müssen, um die hohe Zahl von kardiovaskulär bedingten Todesfällen deutlich abzusenken.
Die arterielle Hypertonie ist nach dem Zigarettenrauchen der zweitwichtigste und gleichzeitig der häufigste Risikofaktor für das Auftreten einer Herzkreislauferkrankung. Heutzutage stirbt jeder zweite (51 %) Deutsche und Österreicher an einer Herz-Kreislauf-Erkrankung. Allein 16.000 Österreicher versterben jährlich an einem Herzinfarkt. Es wird geschätzt, dass es alleine durch die Umsetzung der neuen Richtlinien in Österreich 1500 Herzinfarkttote pro Jahr weniger gäbe. Würden 100 Hochdruckpatienten 1 Jahr lang medikamentös gut eingestellt, könnte 1 Todesfall verhindert werden.
Hypertensive Herzkrankheit
Neben dem erhöhten Arterioskleroserisiko bewirkt ein dauerhaft zu hoher Blutdruck eine Schädigung des Herzmuskels. Die Muskulatur wird dicker und steifer, so dass das Herz sich in der Diastole nicht mehr so leicht entspannen und Blut ansaugen kann (diastolische Compliancestörung). Hierdurch kommt es zu einer schlechteren Füllung des Herzens und zu Symptomen einer Herzschwäche (diastolische Herzinsuffizienz). Im Weiteren tritt die Herzrhythmusstörung Vorhofflimmern gehäuft auf. Entsprechend echokardiographischer Kriterien wird die HHK in drei Stadien unterteilt (Relaxationsstörung, Pseudonormalisierung, Restriktion). Auch unter optimaler Therapie ist diese Folgeerscheinung weitgehend irreversibel.
Weitere Organschäden
Der Bluthochdruck kann auch zu Veränderungen der Netzhautgefäße des Auges führen, so dass ein Fundus hypertonicus oder bei einer Bluthochdruckkrise auch eine seltene hypertensive Retinopathie auftreten kann.
Ebenfalls wird die Niere durch anhaltenden hohen Blutdruck geschädigt und es kommt zur Einschränkung der Nierenfunktion.
Diagnostik
Die diagnostischen Maßnahmen verfolgen drei Ziele: Das Vorliegen einer arteriellen Hypertonie wird durch Blutdruckmessungen diagnostiziert und objektiviert; Ursachen einer sekundären Hypertonie werden gesucht; Folgeschäden werden dokumentiert und das kardiovaskuläre Risiko ermittelt. Neben Anamnese und körperlicher Untersuchung kommen dabei Labor- und Urindiagnostik, EKG, Echokardiografie, Ophthalmoskopie (Augenhintergrundsspiegelung) und andere diagnostische Mittel zum Einsatz.[5]
Das Phänomen, dass Menschen mit sonst normalem Blutdruck bei Messungen durch medizinisches Personal wiederholt erhöhte Blutdruckwerte aufweisen, wird oft als Weißkittelhypertonie bezeichnet. Daher sollten diese Gelegenheitsmessungen durch Selbstmessungen des Patienten und möglichst auch durch 24-Stunden-Messungen ergänzt werden. Es ist auch möglich, belastungsabhängige Blutdruckspitzen durch Untersuchung am Fahrrad-Ergometer zu erfassen.
Klassifikationen
Die Weltgesundheitsorganisation [7] hat 1999 eine Klassifikation der arteriellen Hypertonie vorgestellt, der auch die deutschen medizinischen Fachgesellschaften folgen[8] (siehe Tabelle). Die in den USA veröffentlichten Richtlinien (JNC7-Report) unterscheiden sich nur geringfügig davon; So definieren sie etwa keine zusätzliche Stufe 3.[9] Die in dieser Klassifikation vorgestellten Schweregrade sind explizit als flexible Richtwerte vorgesehen. Die Diagnose einer Hypertonie sollte vielmehr das kardiovaskulär Gesamtrisiko in Betracht ziehen. Dieses steigt zwar linear mit systolischem und diastolischem Blutdruck, ist aber darüber hinaus von weiteren Risikofaktoren wie Alter, Rauchen, erhöhten Cholesterinwerte, Adipositas, positiver Familienanamnese, Vorerkrankungen wie Diabetes, Schlaganfälle, Herz-, Nieren, Gefäßerkrankungen abhängig. In Konsequenz kann es deshalb notwendig sein, beim Vorhandensein solcher Faktoren auch einen hoch-normaler Blutdruck schon zu behandeln.[8]
Bewertung systolisch (mm Hg) diastolisch (mm Hg) optimaler Blutdruck < 120 < 80 normaler Blutdruck 120-129 80-84 hoch-normaler Blutdruck 130-139 85-89 milde Hypertonie (Stufe 1) 140-159 90-99 mittlere Hypertonie (Stufe 2) 160-179 100-109 schwere Hypertonie (Stufe 3) > 180 > 110 isolierte systolische Hypertonie > 140 < 90 Die WHO teilt die Hypertonie weiterhin klinisch nach Organschädigung von Gefäßen, Augen, Herz, Nieren etc. in drei Grade ein. Als Grad I wird dabei eine Hypertonie ohne Endorganschäden bezeichnet, bei Grad II liegen milde Schäden vor (Fundus hypertonicus Grad I und II, Plaquebildung in größeren Gefäßen, leichte Nieren- und Herzschäden). Grad III beinhaltet schwere Organschäden mit manifesten kardiovaskulären Folgeerkrankungen: Angina pectoris, Herzinfarkt, Herzinsuffizienz, neurologische Symptome (TIA, Schlaganfall), periphere Verschlusskankheit, Aortendissektion, Fundus Hypertonicus III und IV.[2]
In der ICD-10 wird (Stand 2008) nur eine Unterteilung in benigne und maligne Hypertonie vorgenommen.
Therapie
Das Ziel der Behandlung ist eine maximale Risikoreduktion kardiovaskulär bedingter Krankheit (Morbidität) und Sterblichkeit (Mortalität). Dazu müssen neben der Blutdruck-Therapie auch alle anderen beeinflussbaren Risikofaktoren identifiziert und reduziert werden.[5]
Eine signifikante Senkung der Sterblichkeit (Letalität) durch die medikamentöse Behandlung wurde in großen, placebokontrollierten Studien nachgewiesen. Durchschnittlich kann dabei eine Senkung des relativen Risikos von 12-15 % erreicht werden. Dies gilt auch für die isoliert systolische Hypertonie und ist vom Geschlecht unabhängig. Die Gesamtzahl der Herzinfarkte und Schlaganfälle wird deutlich verringert.[8][10][11]
In der Realität werden Hochdruckpatienten teilweise unzureichend medikamentös versorgt. In einer Untersuchung wurde nur jeder zweite Patient bei gegebener Hochdruck-Indikation therapiert. In der Einschätzung der Qualität ihrer Hochdrucktherapie verschätzten sich Hausärzte ebenso wie Kardiologen. In 60 % der Fälle meinten sie die Krankheit „optimal eingestellt“ zu haben, während dies nur bei 35 % der Fälle tatsächlich der Fall war.[12]
Allgemeinmaßnahmen
Der Veränderung des Lebensstils kommt als Grundlage der Therapie eine wichtige Rolle zu. Das gilt gleichermaßen für Patienten vor Beginn einer medikamentösen Therapie und für solche, die bereits behandelt werden.
Faktoren, die nachgewiesenerweise den Blutdruck und das kardiovaskuläre Risiko senken können, sind [8][9]:
- Die Beendigung des Rauchens bewirkt keine direkte Blutdrucksenkung, ist aber vermutlich die wichtigste Maßnahme, um das Risiko von Komplikationen zu vermindern. Personen, die das Rauchen im mittleren Lebensalter aufgeben, haben ein genauso lange Lebenserwartung wie Nichtraucher. Rauchen vermindert zudem die Wirksamkeit einiger antihypertensiver Medikamente wie etwa von Betablockern.[13]
- Alkoholkonsum und das Auftreten von Bluthochdruck korrelieren positiv miteinander, zudem ist bei hohem Alkoholkonsum das Schlaganfallrisiko deutlich erhöht. Alkohol reduziert ebenfalls die Effektivität der medikamentösen Therapie. Die maximale Alkoholmenge sollte pro Tag 30 g bei Männern und 20 g bei Frauen nicht übersteigen.[14] Durch die Einschränkung des Konsums lässt sich eine Blutdrucksenkung um 2–4 mmHg bewirken.[9]
- Eine Gewichtsreduktion bei Übergewicht (Adipositas) senkt den Blutdruck deutlich (5-20 mmHg pro 10 kg) und beeinflusst Insulinresistenz, Diabetes mellitus, erhöhte Blutfettwerte und Herzinsuffizienz positiv. Eine Kombination mit anderen Allgemeinmaßnahmen erhöht dabei die Effekte.[8][9]
- Regelmäßige körperliche Aktivität senkt schon bei geringer Intensität den Blutdruck um 4-9 mmHg. Die beste Wirkung wird erreicht, wenn mehrmals die Woche über mindestens 30 Minuten Sport getrieben wird. Geeignet sind Schwimmen, Laufen und Wandern, nicht hingegen Sportarten mit großer Kraftanstrengung wie etwa Gewichtheben.[15] Die körperliche Aktivität ist ein sensitiver Prädiktor für kardiovaskuläre Sterblichkeit.[16]
- Der Konsum von Kochsalz trägt zur Häufigkeit des Bluthochdrucks bei.[17] Eine Reduktion des täglichen Konsums auf unter sechs Gramm kann eine Senkung des Blutdruck von bis zu 8 mmHg bewirken, in Kombination mit anderen Maßnahmen noch mehr. Die Wirkung von blutdrucksenkenden Mitteln wird durch eine solche Reduktion verstärkt.[18] Ein vermehrter Konsum von Obst, Gemüse und Fisch sowie die Reduktion von gesättigten Fettsäuren ist eine weitere effektives Mittel, um eine Blutdrucksenkung zu bewirken (8–14 mmHg) und das kardiosvaskuläre Gesamtrisiko zu senken.[19][20]
Medikamentöse Therapie
Die Behandlung erfolgt initial als Monotherapie mit einem Wirkstoff, bei nicht ausreichender Wirkung auch als Mehrfachkombination.
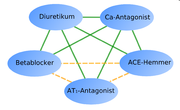
Mittel der ersten Wahl zur medikamentöse Therapie sind ACE-Hemmer, AT1-Antagonisten, Betablocker, Diuretika und Calciumantagonisten. Die Auswahl richtet sich nach dem Lebensalter und den Begleiterkrankungen des Betroffenen. ACE-Hemmer verminderen die Synthese des blutdrucksteigernden Angiotensin II und damit die Aktivität des Renin-Angiotensin-Aldosteron-Systems. Angiotensin-1-Rezeptor-Antagonisten setzen an einer anderen Stelle desselben Systems an, sie verhindern die Wirkung von Angiotensin II am Angiotensin-1-Rezeptor (AT1-Rezeptor). Sie sind teilweise besser verträglich als ACE-Hemmer. Bei den Betablockern werden Substanzen aus der Gruppe der β1-selektiven Wirkstoffe eingesetzt. Die β1-Rezeptoren sind am Herz lokalisiert, über ihre Hemmung wird über die Abnahme der Auswurfleistung des Herzens der Blutdruck gesenkt. Diuretika, bevorzugt vom Thiazid-Typ, bewirken über eine vermehrte Flüssigkeitsausscheidung in der Niere eine Volumenverminderung im Gefäßssystem und in der Folge ein Absinken des Blutdrucks. Kalziumantagonisten vom Nifedipin-Typ vermindern den Gefäßtonus in den Arterien.
Diese Wirkstoffgruppen sind hinsichtlich der Sterblichkeitssenkung als therapeutisch gleichwertig zu betrachten.[21] Bezüglich der Auswirkungen auf die Gesamtzahl der Organkomplikationen (Schlaganfall, Herzinfarkt, Herzinsuffizienz) besteht jedoch eine heterogene Studiensituation.[8]
Mittel der zweiten Wahl sind Alphablocker, Kaliumkanalöffner, α2-Agonisten und NO-Donatoren.
Therapieresistente arterielle Hypertonie
Therapieresistente arterielle Hypertonie ist definiert als Bluthochdruck, der trotz Therapie mit drei oder mehr Hochdruckmedikamenten, darunter mindestens ein Diuretikum, nicht im Zielbereich liegt. [22] Bei etwa 20-30 % der Hypertoniker besteht eine Therapieresistenz, insbesondere in höherem Lebensalter oder bei Übergewicht. [23] Häufig liegt der Therapieresistenz eine sekundäre Hochdruckform zugrunde. Häufigste Ursache ist ein Hyperaldosteronismus, andere Ursachen sind obstruktives Schlafapnoesyndrom, chronische Nierenkrankheit, Nierenarterienstenose oder Phäochromozytom. Bei allen Patienten mit therapieresistentem Bluthochdruck sollte daher der Aldosteron/Renin-Quotient bestimmt werden, um einen Hyperaldosteronismus auszuschließen, auch wenn das Serum-Kalium normal ist. Durch Zugabe von Spironolacton in niedriger Dosierung (25 mg/d) oder Amilorid zur Standardtherapie ist in den meisten Fällen der therapieresistenten Hypertonie eine Blutdrucksenkung zu erreichen, unabhängig von der Höhe des Aldosteron/Renin-Quotienten. Häufigste Nebenwirkung des Spironolactons ist eine Berührungsempfindlichkeit der Brust, die in 10 % der behandelten Männer auftritt. Das Risiko einer Hyperkaliämie ist gering, wegen der schwerwiegenden Konsequenzen sind aber Kalium-Kontrollen erforderlich, insbesondere bei Patienten mit chronischer Nierenkrankheit, Diabetes, älteren Patienten oder gleichzeitiger Gabe eines ACE-Hemmers oder AT1-Antagonisten. [24]
Weitere therapeutische Möglichkeiten
Eine Schweizer Firma hat einen Impfstoff (CYT006-AngQb) gegen arterielle Hypertonie entwickelt, der sich jedoch noch in Erprobung befindet. Dieser soll im Patienten die Produktion von Antikörpern bewirken, die spezifisch gegen Angiotensin II gerichtet sind und die Aktivierung des Renin-Angiotensin-Aldosteron-Systems vermindern sollen. Insbesondere morgendliche Blutdruckspitzen sollen durch die Behandlung vermieden werden. Die Bedeutung für die Praxis ist unklar, umfangreiche klinische Daten liegen noch nicht vor.[25]
Literatur
- Tinsley R. Harrison et al: Harrison’s Principles of Internal Medicine. Mcgraw-Hill Professional, 2005, ISBN 978-0-07-007272-5.
- Gerd Herold: Innere Medizin. Köln, 2008
- Herbert Renz-Polster et al. [Hrsg]: Basislehrbuch Innere Medizin. Urban & Fischer, München 2004, ISBN 3-437-41052-0
- Ernst Mutschler: Arzneimittelwirkungen. Wissenschaftliche Verlagsgesellschaft; Auflage: 8. (Januar 2001), ISBN 3-8047-1763-2
Leitlinien
- The Seventh Report of the Joint National Committee on Prevention, Detection, Evaluation, and Treatment of High Blood Pressure (JNC 7) Leitlinienportal des National High Blood Pressure Education Program der USA (engl.)
- ESH-ESC Guidelines 2007 Leitlinien der European Society of Hypertension, Journal of Hypertension 2007, 25:1751–1762 (engl.)
- Leitlinien zur Behandlung der arteriellen Hypertonie Deutsche Hochdruckliga e.V. DHL - Deutsche Hypertonie Gesellschaft (2008).
- Patientenleitlinie Bluthochdruck - Medizinisches Wissensnetzwerk evidence.de der Universität Witten/Herdecke
Einzelnachweise
- ↑ Nach W. Fink, G. Haidinger: Die Häufigkeit von Gesundheitsstörungen in 10 Jahren Allgemeinpraxis. Z. Allg. Med. 83 (200) 102-108. Zitiert nach Womit sich Hausärzte hauptsächlich beschäftigen. MMW-Fortschr. Med. Nr. 16/2007
- ↑ a b c d Renz-Polster et al. (2004)
- ↑ Daten der Framingham-Studie, zitiert nach Harrison et al. (2005)
- ↑ Hochdrucktherapie in Deutschland kurieren, Medical Tribune, 26. Januar 2007, S. 24
- ↑ a b c d e f g Harrison et al. (2005)
- ↑ Reincke, Martin; Seiler, Lysann; Rump, Lars C: Normokaliämischer primärer Hyperaldosteronismus Dtsch Arztebl 2003; 100: A 184–190 [Heft 4]
- ↑ WHO/ISH-Guidelines-Subcommittee: 1999 World Health Organization-International Society of Hypertension Guidelines for the Management of Hypertension. Guidelines Subcommittee. J Hypertens 17:151-183, 1999. PMID 10067786
- ↑ a b c d e f Leitlinien zur Behandlung der arteriellen Hypertonie. Deutsche Hochdruckliga e. V. DHL - Deutsche Hypertonie Gesellschaft (2007)
- ↑ a b c d Chobanian AV et al: The Seventh Report of the Joint National Committee on Prevention, Detection, Evaluation, and Treatment of High Blood Pressure: the JNC 7 report. JAMA. 2003 May 21;289(19):2560-72. Erratum in: JAMA. 2003 Jul 9;290(2):197. PMID 12748199
- ↑ Collins R, MacMahon S: Blood pressure, antihypertensive drug treatment and the risks of stroke and of coronary heart disease. Br Med Bull. 1994 Apr;50(2):272-98. PMID 8205459
- ↑ Gueyffier F, Boutitie F, Boissel JP, Pocock S, Coope J, Cutler J, Ekbom T, Fagard R, Friedman L, Perry M, Prineas R, Schron E: Effect of antihypertensive drug treatment on cardiovascular outcomes in women and men. A meta-analysis of individual patient data from randomized, controlled trials. The INDANA Investigators. Ann Intern Med. 1997 May 15;126(10):761-7. PMID 9148648
- ↑ Zitiert nach Auch Kardiologe patzt beim Hypertonus (S. 11) und Hochdrucktherapie in Deutschland kurieren (S. 24), Medical Tribune, 26. Januar 2007
- ↑ Doll R, Peto R, Boreham J, Sutherland I: Mortality in relation to smoking: 50 years' observations on male British doctors. BMJ. 2004 Jun 26;328(7455):1519 PMID 15213107
- ↑ Puddey IB, Beilin LJ, Rakic V: Alcohol, hypertension and the cardiovascular system: a critical appraisal. Addict Biol. 1997;2:159–170.
- ↑ Fagard RH: Exercise characteristics and the blood pressure response to dynamic physical training. Med Sci Sports Exerc. 2001 Jun;33(6 Suppl):S484-92; discussion S493-4. PMID 11427774
- ↑ Sandvik L et al: Physical fitness as a predictor of mortality among healthy, middle-aged Norwegian men. N Engl J Med. 1993 Feb 25;328(8):533-7. PMID 8426620
- ↑ Law MR: Epidemiologic evidence on salt and blood pressure. Am J Hypertens. 1997 May;10(5 Pt 2):42S-45S. PMID 9160779
- ↑ Cutler JA, Follmann D, Allender PS: Randomized trials of sodium reduction: an overview. Am J Clin Nutr. 1997 Feb;65(2 Suppl):643S-651S. PMID 9022560
- ↑ Bao DQ, Mori TA, Burke V, Puddey IB, Beilin LJ: Effects of dietary fish and weight reduction on ambulatory blood pressure in overweight hypertensives. Hypertension. 1998 Oct;32(4):710-7. PMID 9774368
- ↑ Sacks FM et al; DASH-Sodium Collaborative Research Group: Effects on blood pressure of reduced dietary sodium and the Dietary Approaches to Stop Hypertension (DASH) diet. N Engl J Med. 2001 Jan 4;344(1):3-10. PMID 11136953
- ↑ Staessen JA, Wang JG, Thijs L: Cardiovascular prevention and blood pressure reduction: a quantitative overview updated until 1 March 2003. J Hypertens. 2003 Jun;21(6):1055-76. PMID 12777939
- ↑ Pimenta E et al.: „Mechanisms and treatment of resistant hypertension .“ J Clin Hypertens (Greenwich). 2008; 10(3): S. 239-44 Abstract
- ↑ Calhoun DA et al.: „Resistant Hypertension: Diagnosis, Evaluation, and Treatment. A Scientific Statement From the American Heart Association Professional Education Committee of the Council for High Blood Pressure Research.“ Hypertension 2008; Published online before print: S. doi: 10.1161 Abstract Artikel
- ↑ Calhoun DA: „Low-dose aldosterone blockade as a new treatment paradigm for controlling resistant hypertension..“ J Clin Hypertens (Greenwich) 2007; 9(1 Suppl 1): S. 19-24 Abstract
- ↑ Deutsches Ärzteblatt: Hypertonie-Impfstoff verhindert morgendliche Blutdruckspitzen. 27. Juni 2007
Weblinks
Bitte beachte den Hinweis zu Gesundheitsthemen!
Wikimedia Foundation.