- Elektrokardiograph
-
Das Elektrokardiogramm (EKG) ist die Registrierung der Summe der elektrischen Aktivitäten aller Herzmuskelfasern. Elektrokardiogramm heißt auf Deutsch Herzspannungskurve, gelegentlich wird es auch Herzschrift genannt.
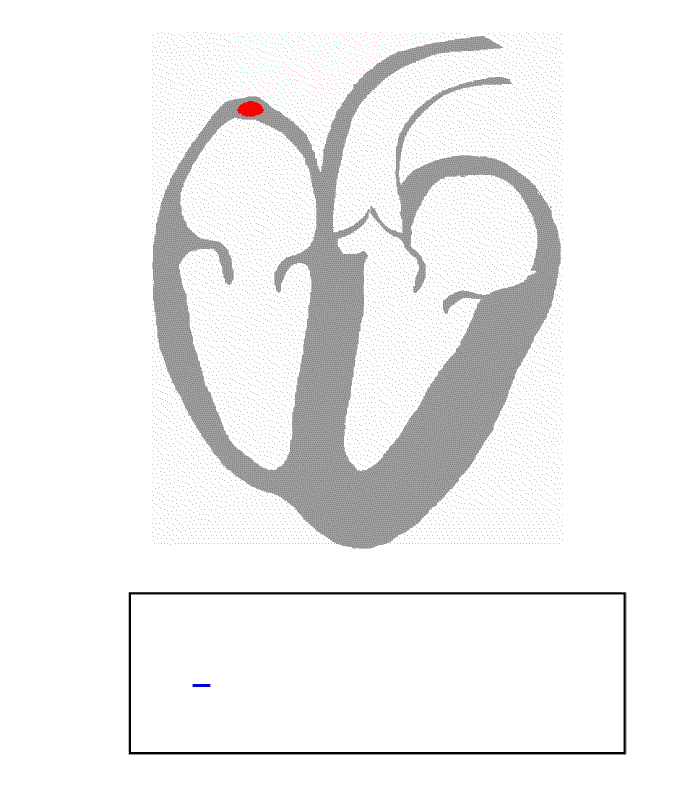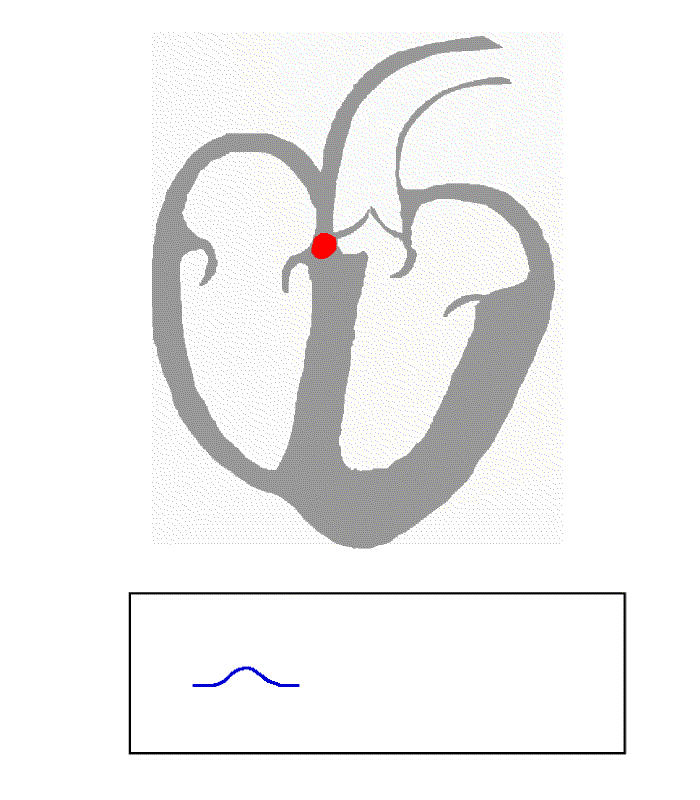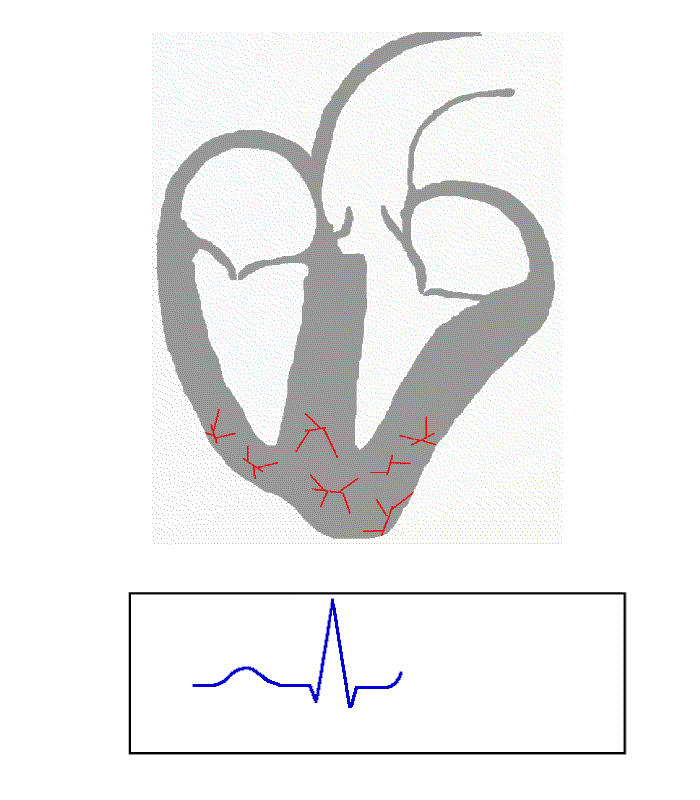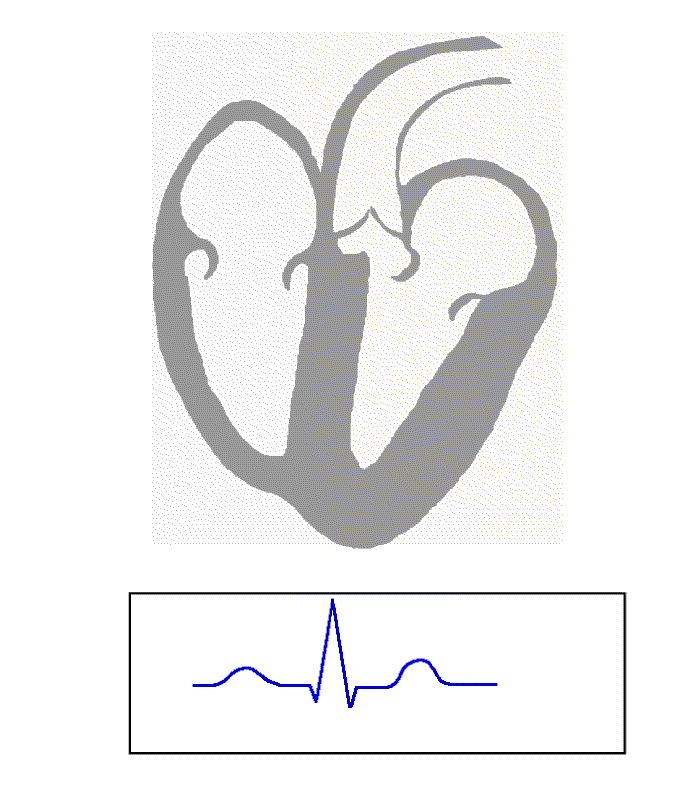
Jeder Kontraktion des Herzmuskels geht eine elektrische Erregung voraus, die im Normalfall vom Sinusknoten ausgeht und über das herzeigene Erregungsleitungssystem zu den Herzmuskelzellen läuft. Diese elektrischen Potenzialänderungen am Herzen kann man an der Körperoberfläche ableiten und im Zeitverlauf aufzeichnen. Es resultiert ein immer wiederkehrendes Bild der elektrischen Herzaktion. Mit dem EKG lassen sich vielfältige Aussagen zu Eigenschaften und Erkrankungen des Herzens treffen. Zu beachten ist, dass das Oberflächen-EKG nur die elektrische Aktivität des Herzmuskels anzeigt, nicht jedoch die tatsächliche Auswurfleistung widerspiegelt. Meist wird das EKG vom Arzt noch von Hand ausgemessen und visuell beurteilt, mittlerweile gibt es aber auch zunehmend verlässlichere Computerauswertungen.
Inhaltsverzeichnis
- 1 Geschichte
- 2 Nutzen
- 3 Methoden
- 4 Arten
- 5 Ableitungen
- 6 Maßnahmen zur Störgrößenminimierung
- 7 Nomenklatur und Normwerte
- 8 Diagnostik
- 9 Quellen
- 10 Literatur
- 11 Weblinks
Geschichte
1843 erkannte Carlo Matteucci durch Experimente an Taubenherzen, dass die Herztätigkeit auf elektrischen Vorgängen beruht. 1882 leitete der Physiologe Augustus Desiré Waller an seinem Hund Jimmy das erste Mal ein EKG ab, indem er dessen vier Pfoten in leitfähige Silberchloridlösung tauchte. 1887 konnte er erstmals Herzströme mit Hilfe eines Kapillarelektrometers aufzeichnen.
Die Instrumente wurden 1903 wesentlich von Willem Einthoven verbessert, der das EKG zu einem brauchbaren Diagnoseverfahren entwickelte und in der Klinik einführte. Die von ihm eingeführte Terminologie wird noch heute verwendet. Er wollte zunächst auf eine einzige Ableitung standardisieren, bei der der Patient beide Arme in getrennte Lösung taucht (Einthoven I). Da das nicht ausreichte, kamen die weiteren Extremitätenableitungen Einthoven II (rechter Arm - linkes Bein) und III (linkes Bein - linker Arm) sowie später die Goldberger-Ableitungen (nach Emanuel Goldberger, 1920er Jahre) und die Wilson-Ableitungen an der Brustwand (nach Frank Norman Wilson, 1930er Jahre) hinzu, welche unten erläutert werden.
Nutzen
Das EKG ist ein schmerzloses, nicht eingreifendes (nicht-invasives), jederzeit wiederholbares und fast überall durchführbares Untersuchungsverfahren.
Aus dem EKG können Herzfrequenz, Herzrhythmus und der Lagetyp (elektrische Herzachse, vgl. Cabrerakreis) bestimmt und die elektrische Aktivität von Herzvorhöfen und Herzkammern abgelesen werden. Für die Diagnostik von Herzrhythmusstörungen wie Extraschlägen (Extrasystolen) und Störungen der Erregungsleitung und -ausbreitung (z. B. Schenkelblock und AV-Block) ist das EKG ebenso unverzichtbar wie zur Erkennung eines Herzinfarktes. Störungen der Erregungsrückbildung (Repolarisation) können zu sogenannten Kammerendteilveränderungen (Veränderungen der ST-Strecke oder der T-Welle) führen, die Aktivität eines Herzschrittmachers stellt sich als sehr schmaler, senkrechter Strich (Spike) dar.
Das EKG kann auch Hinweise auf eine Verdickung der Herzwand (Hypertrophie des Myokards), eine abnorme Belastung des rechten oder linken Herzens, Entzündungen von Herzbeutel (Perikarditis) oder Herzmuskel (Myokarditis) sowie Elektrolytstörungen und unerwünschte Arzneimittelwirkungen liefern.
Bezüglich der meisten Diagnosen liefert das EKG nur Hinweise und darf nicht unabhängig vom klinischen Bild beurteilt werden (z.B. Herzinfarkt, Hypertrophiezeichen, Myokarditis). Lediglich bei Störungen des Herzrhythmus oder der Erregungsleitung kann man aus dem EKG allein meist schon eine klare Diagnose stellen.
Methoden
Konventionelles EKG
Ableitung mit 12 Kanälen:
Drei Ableitungen an den Extremitäten nach Einthoven (bipolar)
- Ableitung I zwischen rechtem und linkem Arm
- Ableitung II zwischen rechtem Arm und linkem Bein
- Ableitung III zwischen linkem Arm und linkem Bein
Drei Ableitungen an den Extremitäten nach Goldberger (unipolar)
- Ableitung aVR zwischen rechtem Arm und den zusammengeschalteten Elektroden von linken Arm und linkem Bein
- Ableitung aVL zwischen linkem Arm und den zusammengeschalteten Elektroden von rechtem Arm und linkem Bein
- Ableitung aVF zwischen linkem Fuß und den zusammengeschalteten Elektroden von beiden Armen
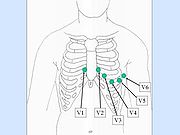
Sechs Brustwandableitungen nach Wilson (unipolar)
- V1 – V6
Nach Nehb (bipolar). Hier werden die 3 Ableitungen nach Einthoven auf die Brustwand übertragen und bilden damit ein kleines Herzdreieck
- Nst Sternalansatz der zweiten Rippe rechts
- Nax im fünften Interkostalraum auf der hinteren Axillarlinie
- Nap im fünften Interkostalraum auf der der linken Medioclavikularlinie
Vektor-EKG
Die elektrische Herzerregung wird mit einem 3D-Vektor dargestellt, der zu jedem Zeitpunkt Richtung und Länge darstellt, er kann durch drei linear unabhängige Vektoren beschrieben werden: Länge, Höhe, Breite. Dies sind sogenannte Basisvektoren, die für alle Zeitpunkte Spitzen haben, die eine Raumkurve bilden (Vektorschleife).
Arten
 Nahansicht mit erkennbarem Sinusrhythmus
Nahansicht mit erkennbarem SinusrhythmusRuhe-EKG
Das normale Ruhe-EKG wird meist im Liegen angefertigt. Da es nur einige Sekunden dauert, kann man es auch bei Notfällen gut durchführen. Es ist als kardiologische Basisuntersuchung die Variante mit der größten Aussagekraft. Nur zeitweise auftretende Herzrhythmusstörungen (z. B. Extrasystolen, Salven, nächtliche Pausen) werden eventuell nicht erfasst.
Langzeit-EKG
Zur Aufzeichnung des Langzeit-EKGs (syn.: Holter) trägt der Patient meist über 24 manchmal auch über 48 oder 72 Stunden ein tragbares EKG-Gerät mit sich. Es werden meist zwei oder drei Kanäle abgeleitet. Es wird in erster Linie zur Rhythmusdiagnostik verwendet und beantwortet die Fragen, ob durchgehend ein Sinusrhythmus vorliegt und dieser der körperlichen Belastung entsprechend variabel ist, ob Pausen oder Bradykardien vorkommen (z. B. passagere Sinusbradykardie bei Sick-Sinus-Syndrom, AV-Blockierungen, bradykardes Vorhofflimmern) oder kann dem Nachweis bösartiger Herzrhythmusstörungen (z. B. ventrikuläre Salven oder ventrikuläre Tachykardien) dienen.
Belastungs-EKG
Bei der Ergometrie wird üblicherweise entsprechend WHO-Schema der Patient definiert belastet. Dies wird verwendet, um das maximale Belastungsniveau sowie den Anstieg von Blutdruck und Herzfrequenz unter Belastung zu bestimmen. Im Weiteren können belastungsinduzierte Herzrhythmusstörungen sowie Erregungsrückbildungsstörungen provoziert und dokumentiert werden.
Fetales EKG
Das fetale Elektrokardiogramm ist ein selten in der Pränataldiagnostik verwendetes Verfahren zur Analyse der kindlichen Herzaktionen. Hierbei kann nach Blasensprung das EKG direkte Ableitung via spezieller Elektroden von der Kopfhaut des Fetus oder indirekt über Bauchdecke oder Rektum der Schwangeren abgeleitet werden.[1] (Siehe auch Kardiotokografie.)
Telemetrie
Eine Telemetrie (kurz Tele) ist eine Überwachungsmöglichkeit im Krankenhaus. Ähnlich dem Langzeit-EKG trägt der Patient ein mobiles Gerät bei sich, welches das EKG jedoch nicht aufzeichnet, sondern via Funk an einen Computer sendet. Die Daten werden kontinuierlich angezeigt und automatisch analysiert. Entsprechend einstellbarer Vorgaben (Alarmgrenzen) alarmiert der Computer akustisch und visuell das Personal.
Monitor
Ähnlich der Telemetrie überwacht ein Monitor einen Patienten im Krankenhaus. Im Gegensatz zur Tele registriert dieser jedoch nicht nur das EKG sondern teilweise auch eine Vielzahl anderer Parameter (Blutdruck, Sauerstoffsättigung, Körpertemperatur u. v. m.). Der Vorgang wird Monitoring genannt.
Intrakardiales EKG (Mapping)
Im Rahmen einer Elektrophysiologischen Untersuchung wird ein intrakardiales EKG über Elektroden abgeleitet, die meist über einen venösen Zugang (Leiste oder Arm) zum Herzen vorgeschoben wird. Es wird verwendet, um Herzrhythmusstörungen genauer zu differenzieren. Der Untersucher ist hierdurch in der Lage, ein präzises elektrisches Bild des Herzens zu erstellen.
Ösophagus-EKG
Es dient zur Beurteilung von Nahpotentialen der linken Herzwand und des linken Vorhof. Die Länge in Zentimeter der Elektrodensonde ab Zahnreihe entspricht dem Index der Ableitung, z. B. V36. Das Verfahren hat heute keine klinische Bedeutung mehr. Anwendung fand das Ösophagus-EKG zur Diagnostik von Rhythmusstörungen, Hinterwandinfarkten und Septumhypertrophie.
Ableitungen
Polarität
Man unterscheidet bipolare und unipolare Ableitungen: Bei den bipolaren wird die Spannung zwischen zwei gleichberechtigten Punkten der Körperoberfläche registriert, bei unipolaren zwischen einer differenten und einer indifferenten (nahezu potentialkonstanten) Bezugselektrode (die entweder großflächig realisiert wird oder durch Mittelwertsbildung mehrerer Elektrodenspannungen entsteht). Da es praktisch nirgendwo ein Nullpotential gibt, nennt man diese auch oft semiunipolar.
Definierte Ableitungen
Bei der bipolaren Ableitung nach Einthoven wird die elektrische Potenzialänderung zwischen den Extremitäten gemessen. Dabei steht Einthoven I für rechter Arm – linker Arm, Einthoven II für rechter Arm – linkes Bein und Einthoven III für linker Arm – linkes Bein. In der Regel wird diese Ableitung im Ampel-Schema geklebt (Rechter Arm: Rot, Linker Arm: Gelb, Linkes Bein: Grün).
Bei der unipolaren Ableitung nach Goldberger werden jeweils zwei Ableitungspunkte nach Einthoven zusammengeschaltet (indifferente Elektrode) und gegen die verbliebene (differente Elektrode) abgeleitet. Das ist bei avR (augmented voltage Right) der rechte Arm, bei avL (augmented voltage Left) der linke Arm und bei aVF (augmented voltage Foot) das (linke) Bein.
Bei den unipolaren Brustwandableitungen nach Wilson wird die Elektrode V1 im 4. Interkostalraum (ICR) (unter der 4. Rippe) rechts neben dem Brustbein angebracht, V2 im 4. Interkostalraum am linken Sternalrand. V4 liegt im 5. ICR in der Medioklavikularlinie, also auf halber Länge des Schlüsselbeins, V3 liegt zwischen V2 und V4 (auf der 5. Rippe). V5 und V6 werden jeweils auf Höhe von V4 geklebt, wobei V5 auf der vorderen, V6 auf der mittleren Axillarlinie liegt. Diese Ableitungen können durch die Ableitungen V7–V9 ergänzt werden, die auch alle im 5. Interkostalraum liegen. V7 liegt in der hinteren Axilarlinie, V8 in der Scapulalinie und V9 in der Vertebrallinie. Gemessen wird die Spannung gegen die zusammengeschalteten Elektroden nach Goldberger (unipolar) durch ein Widerstandsnetzwerk, die somit zur indifferenten Elektrode werden. Diese zusätzlichen Ableitungen werden häufig bei Verdacht auf einen hohen Hinterwandinfarkt verwendet. Zum Nachweis eines ausschließlichen Hinterwandinfarktes dienen auch die Ableitungen V3R1, 2, 3 rechts von V3.
Die Ableitung nach Nehb ist, wie die nach Einthoven, eine bipolare Brustwandableitung. Für diese Ableitungen werden drei Ableitungspunkte Nst (Sternalansatz der 2. Rippe), Nap (5. ICR, linke Medioklavikularlinie) und Nax (5. ICR, hintere Axillarlinie) verwendet. Diese Ableitung zeigt das kleine Herzdreieck und dient der Darstellung von Potenzialänderungen der Hinterwand. Technisch gesehen ist es lediglich eine Verschiebung der Ableitungspunkte nach Einthoven auf die Brustwand.
Diese Vielzahl verschiedener Ableitungen ist nötig, um Ströme in verschiedenen Richtungen und damit Veränderungen in verschiedenen Bereichen des Herzmuskels zu erfassen. Dies dient zur Lokalisierung von Infarkten, Leitungsblöcken und Lagetypen (s. u.). Dabei zeigen die Brustwandableitungen V2–V6 auf die Vorderwand, I und avL auf die Seitenwand der linken Herzkammer und II, III, avF auf ihre Hinterwand. Die rechte Herzkammer ist allgemein nur selten von Bedeutung.
Maßnahmen zur Störgrößenminimierung
- Elektrische Streufelder:
- Abschirmung von Ableitungskabeln (Koaxkabel)
- Galvanische Trennung der Steuer- und Bedieneinheit von der (analogen) Messschaltung
- Bandpassfilter hoher (4. oder 5.) Ordnung im Signalweg zur Unterdrückung störender Frequenzen
- Vergrößern des Abstandes zwischen Störquelle und Messanordnung
- Abschirmung des Gehäuses und des Patienten durch einen Faradayschen Käfig
- Magnetische Streufelder:
- Verdrillen der Messleitung
- Vergrößern des Abstandes zwischen Störquelle und Messanordnung
- Veränderung der Patientenlage
- Elektroden:
- Vermindern der Elektrodenübergangswiderstände durch vorherige Entfettung der Haut und große Berührflächen
- Fixierung der Elektrodenposition gegen Bewegung (besonders bei EKG-getriggerter Bildgebung)
- Elektrodenanpressdruck so hoch, wie vernünftigerweise erreichbar
- Verstärker:
- Hoher Eingangswiderstand/Impedanz (> 108 Ohm), dadurch besseres Nutzsignal im Vergleich zum Störanteil
- Geringe Eingangskapazität (z. B. durch angeschlossenes Kabel) (< 2000 pF), da sonst Verfälschungen des Eingangssignals durch Tiefpasswirkung
- Spezialisierte Instrumentenverstärker mit sehr hoher Gleichtaktunterdrückung
- Entkopplung des Patienten vom medizinischen Gerät und seinen auf Phase bezogenen Schaltteilen durch Galvanische Trennung bringt Vorteile:
- Erhöhung der Gleichtaktunterdrückung
- Erhöhung des Isolationswiderstandes
- Reduzierung der Patientenableitströme
Nomenklatur und Normwerte
Das EKG wird auf Millimeterpapier oder elektronisch aufgezeichnet. Dabei beträgt die Schreibgeschwindigkeit meist 50 mm/s und die Auslenkung 10 mm/mV. Ein Millimeter entspricht also in Schreibrichtung 0,02 s und in der Höhe 0,1 mV. Die Kurve enthält eine eckig aussehende Kalibrierzacke (1 mV über 1 s) zur Kontrolle der Gerätefunktion.
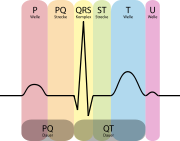
Bezeichnung und Bedeutung der einzelnen Abschnitte:
- die P-Welle (max. 0,12 s) entspricht der Vorhoferregung (durch den Sinusknoten),
- der QRS-Komplex (max. 0,10 s) (ohne pathologische Veränderung findet man bei bis zu 21% der Bevölkerung Werte bis 0,12s[2]) entspricht der Kammererregung, wobei mit
- Q der erste negative Ausschlag (AV-Knoten)
- R der erste positive Ausschlag (HIS Bündel) und mit
- S der negative Ausschlag (Tawara Schenkel) nach der R-Zacke bezeichnet wird.
- Die T-Welle entspricht der Erregungsrückbildung der Kammer und
- die U-Welle einer nicht konstanten Erscheinung (nicht immer sichtbar) nach der T-Welle, sie entspricht Nachschwankungen der Kammererregungsrückbildung, beispielsweise bei Elektrolytstörungen.
Bezeichnung und Bedeutung der Intervalle:
- PQ-Intervall (max. 0,2 s): Abstand vom Beginn der P-Welle bis zum Beginn der Q-Zacke, Ausdruck der atrioventrikulären Leitungszeit, also die Zeit zwischen dem Beginn der Erregung der Vorhöfe und der Kammern (Erregungsüberleitungszeit). Wenn keine Q-Zacke vorhanden war, spricht man von einem PR-Intervall (oder PR-Zeit).
- QT-Intervall (oder QT-Zeit) heißt der Abstand vom Beginn der Q-Zacke bis zum Ende der T-Welle. Seine Normobergrenze ist variabel, weil sie mit zunehmender Herzfrequenz abnimmt. Die QT-Zeit bezeichnet die gesamte intraventrikuläre Erregungsdauer. Die QT-Zeit wird als absolute QT-Zeit (Normwerte bis maximal 0,55 s) gemessen und unter Verwendung der Herzfrequenz rechnerisch korrigiert.
- Die ST-Strecke zeigt den Beginn der Erregungsrückbildung der Kammern an, Sie sollte keine Hebung über 0,2 mV aufweisen. Ihr Anfangspunkt definiert gleichzeitig die Nulllinie im EKG. Eine mögliche ST Streckenhebung indiziert einen O2 Mangel und ein Herzinfarkt droht.
Das EKG enthält den Namen des Untersuchten mit Datum und Uhrzeit. Meist sind auch die Werte der Herzfrequenz und der oben bezeichneten Strecken oder computererstellte Diagnosen aufgedruckt.
Diagnostik
Die Diagnostik eines EKGs sollte entsprechend einem festen Schema erfolgen. Hilfreich bei der Interpretation ist ein EKG-Lineal und ein Zirkel.
Interpretationsschema (Beispiel)
Rhythmus
- P-Wellen vorhanden: Sinusrhythmus
- Keine P-Wellen oder sägezahnartige Vorhoferregung
- regelmäßig
- schmaler Kammerkomplex: z. B. Vorhofflattern oder AV-Knoten-Reentry-Tachykardie
- breiter Kammerkomplex: z. B. Ventrikuläre Tachykardie
- unregelmäßig: Vorhofflimmern
- regelmäßig
Frequenz
- Normal 60 bis 100 Schläge/min
- > 100 Tachykardie
- < 60 Bradykardie
Überleitung zwischen Vorhof und Kammer
- bei Verlängerung (PQ > 0,2 s) oder Ausfall von Überleitungen spricht man von einer AV-Blockierung
Form des Kammerkomplexes
- Bei Verbreiterung über 0,1 s. inkompletter, über 0,12 s. kompletter Schenkelblock?
- R-Verlust oder Q als Zeichen einer abgelaufenen Myokardschädigung
- S in Ableitung I, II, und III (SISIISIII-Typ) oder S in I und Q in III (SIQIII-Typ) als Zeichen einer akuten Rechtsherzbelastung (z. B. Lungenembolie)
Erregungsrückbildung
- Ischämiezeichen
- Infarkt? (ST-Strecken-Hebung > 0,1 mV über der Hinterwand oder > 0,2 mV über der Vorderwand in zwei benachbarten Ableitungen. Erstickungs-T)
- Angina pectoris (ST-Strecken-Senkung)
- Elektrolytstörungen
- QT-Intervall-Dauer, bei Verlängerung Gefahr bösartiger Rhythmusstörungen
Nullinie
- Die Nulllinie wird auch als dauerhafte isoelektrische Linie bezeichnet. Sie tritt auf, wenn keine Potentialdifferenz zwischen zwei Ableitpunkten anliegt (keine elektrische Aktivität des Herzens) und daher auch weder ein positiver noch ein negativer Ausschlag erkennbar ist. Sie ist typisch für eine Asystolie.
Lagetyp
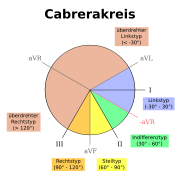
Mit dem Lagetyp bezeichnet man die Verlaufsrichtung der elektrischen Erregungsausbreitung von der Herzbasis zur Herzspitze relativ zur Körperachse (elektrische Herzachse). Er kann einerseits etwas aussagen über die anatomische Stellung des Herzens im Brustkorb, andererseits über asymmetrische Verdickungen des Herzmuskels bei einer chronischen Belastung oder auch als Zeichen dienen für eine Größenzunahme bei einer akuten Belastung (z. B. Rechtslagetyp bei einer akuten Lungenembolie).
Physiologisch ist ein Steil- bis Linkstyp, wobei bei Neugeborenen ein Steiltyp vorherrscht. Mit zunehmendem Alter dreht sich die elektrische Herzachse nach links, sodass beim alten Menschen meist ein Linkstyp besteht.
Die Bestimmung des Lagetyps erfolgt am einfachsten mit Hilfe des Cabrerakreises, welcher üblicherweise auf jedem EKG-Lineal aufgetragen ist. In den Extremitätenableitungen (Einthoven und Goldberger) sucht man zunächst die Ableitung mit der größten R-Zacke. Sei dies beispielsweise die Ableitung aVF, so vergleicht man diese mit den R-Zacken der auf dem Cabrerarkreis benachbarten Ableitungen, in diesem Falle II und III. Ist Ableitung II größer als III, so liegt ein Steiltyp vor, umgekehrt ein Rechtstyp. Um die Ableitung aVR in die Lagetypbestimmung mit einbinden zu können, wird sie an der isoelektrischen Linie gespiegelt. Manche EKGs zeichnen die so entstehende Ableitung −aVR eigenständig auf, meist misst man jedoch lediglich die S-Zacke.
Erregungsbildungsstörungen
Vorhofflimmern
Ein Vorhofflimmern erkennt man an einer absoluten Arrhythmie der Kammer, die QRS-Komplexe folgen in zufällig wechselnden Zeitabständen aufeinander. Die P-Welle ist nicht vorhanden, stattdessen sieht man häufig ein leichtes Zittern der Grundlinie, das sich gelegentlich vom normalen, messbedingten Zittern der Kurve wenig unterscheidet. Bei lang bestehendem Vorhofflimmern kann die isoelektrische Linie auch glatt verlaufen.
Vorhofflattern
Beim typischen Vorhofflattern ist in den Ableitungen II, III und aVF meist ein sehr charakteristisches Sägezahnmuster der Grundlinie erkennbar.
Erregungsleitungsstörungen
Atrioventrikulärer Block (AV-Block)
Einen AV-Block I° erkennt man an einer Verlängerung des PQ-Intervalls auf über 0,2 s.
Bei einem AV-Block II°-Wenckebach (auch Mobitz I genannt) wird das PQ-Intervall von Mal zu Mal länger, dann fällt ein QRS-Komplex ganz aus und es folgt eine weitere P-Welle, diesmal mit QRS-Komplex. Beim Grad II-Mobitz (auch Mobitz II genannt) (benannt nach dem Kardiologen Woldemar Mobitz) fällt plötzlich ein QRS-Komplex aus, ohne dass zuvor das PQ-Intervall länger geworden ist. Fällt jeder zweite QRS-Komplex aus, kann sowohl ein Wenckebach- als auch ein Mobitz-Block vorliegen.
Beim AV-Block III° wird die Vorhoferregung (P-Welle) nicht auf die Herzkammer übergeleitet. Falls existent springt ein sekundärer Schrittmacher im Bereich der Herzkammer ein. Dieser ventrikuläre Ersatzrhythmus hat nur eine Frequenz um 40 Schläge pro Minute oder langsamer. Entsprechend niedrig ist auch der Puls des Patienten. Im EKG finden sich regelmäßige P-Wellen und, hiervon unabhängig und deutlich langsamer, relativ breite Kammerkomplexe.
Da ein AV-Block II° Mobitz in einen AV-Block III° degenerieren kann, ist hierbei eventuell eine Versorgung mit einem Herzschrittmacher notwendig. Dabei hängt es aber von weiteren Faktoren, wie dem Auftreten von Symptomen wie Schwindel etc. ab, ob tatsächlich ein Herzschrittmacher eingesetzt werden sollte. Vermehrt werden bei Ausdauersportathleten AV-Blockierungen I. und II. Grades (letztere sehr vereinzelt, oft nachts auftretend) diagnostiziert, die mit Veränderungen des vegetativen Nervensystems zusammenhängen und lediglich regelmäßige Verlaufskontrollen nötig machen, dabei aber keine Einschränkungen der sportlichen Aktivität nach sich ziehen.
AV-Blöcke III. Grades machen das Einsetzen eines Schrittmachers unbedingt erforderlich.Schenkelblock
Von einem kompletten Schenkelblock spricht man bei einer QRS-Komplexdauer > 0,12 s, inkomplett ist der Block bei einer QRS-Breite von 0,1 bis 0,12 s. Es können, abhängig vom blockierten Tawara-Schenkel, Rechtsschenkelblock, Linksschenkelblock sowie linksanteriorer und linksposteriorer Hemiblock unterschieden werden.
Präexitationssyndrome
Besteht eine zusätzliche elektrische Verbindung zwischen Vorhöfen und Kammern neben dem AV-Knoten, so kann es zu einer vorzeitigen Erregung der Herzkammer kommen. Im EKG findet sich eine kleine positive Welle (rampenförmiger Aufstrich) direkt vor dem QRS-Komplex, die sogenannte Delta-Welle. Ein Beispiel für eine AV-Reentrytachykardie mit Präexzitation ist das WPW-Syndrom.
Erregungsrückbildung
EKG-Zeichen der Erregungsrückbildung sind die ST-Strecke und die T-Welle sowie, falls vorhanden, die U-Welle.
Herzinfarkt
Ein ausgedehnter (transmuraler) akuter Herzinfarkt äußert sich meist in einer horizontalen ST-Strecken-Hebung (STEMI). Daneben sind auch Herzinfarkte ohne ST-Hebung möglich, so genannte nicht-transmurale Infarkte (oder Nicht-ST-Hebungsinfarkt, NSTEMI).
Mit Hilfe des EKGs kann eine Lokalisation des Infarktes vorgenommen werden. Die Ableitungen I, aVL, V1–5 weisen auf die Vorderseitenwand, II, III und avF auf die inferiore Wand hin. In den jeweils nicht betroffenen Ableitungen erscheint eine korrespondierende ST-Senkung. Daneben kann auch der zeitliche Verlauf des Infarktes bestimmt werden, der in verschiedenen Stadien typische Veränderungen zeigt.
Elektrolytstörungen
Eine Hypercalciämie äußert sich in einer verkürzten, eine Hypocalciämie in einer verlängerten QT-Strecke. Eine Hyperkaliämie kann zu erhöhten T-Wellen und verbreiterten QRS-Komplexen führen, eine Hypokaliämie zu einer ST-Senkung mit U-Welle (cave: Torsade de pointes).
Medikamente
Eine ganze Reihe von Medikamenten können die Erregungsrückbildung verändern. Häufig sind Verlängerungen der QT-Dauer (z. B. Amiodaron) mit der Gefahr gefährlicher Rhythmusstörungen. Digitalis bewirkt harmlose muldenförmige ST-Strecken-Senkungen.
QT-Syndrome
Bei einer frequenzkorrigierten Verlängerung der QT-Strecke, man spricht vom Long-QT-Syndrom kann es zu bedrohlichen Herzrhythmusstörungen kommen. Deutlich seltener ist das, ebenfalls mit bösartigen Rhythmusstörungen vergesellschaftete Short-QT-Syndrom.
Herzgröße
Vorhofhypertrophie
Die Vorhöfe werden gleichmäßig und annähernd radiär über die Arbeitsmuskulatur erregt, ohne spezifisches Reizleitungssystem wie in den Herzkammern. Entscheidend ist der Abstand vom Sinusknoten: Der erste Teil der P-Welle spiegelt die Aktivität des rechten, der zweite Teil die des linken Vorhofs.
- P-dextroatriale (= P-pulmonale): Bei rechtsatrialer Hypertrophie ist die P-Welle in II, III, aVF und V1 über 0,20 mV erhöht und nicht verbreitert.
- P-sinistroatriale: Bei Hypertrophie des linken Vorhofs wird zwar die P-Fläche (Vektor ÂP) proportional zur Vorhofhypertrophie größer; aufgrund der verlängerten Leitungswege kommt es jedoch zu einer Verlängerung der P-Dauer (P-Breite) über 0,11 sec, die P-Welle ist oft doppelgipfelig (besonders in I, II, V6), während die P-Höhe meist nicht zunimmt.[3]
- P-biatriale: Sind beide Vorhöfe betroffen, findet man neben der Erhöhung des ersten Teils der P-Welle eine sehr ausgeprägte P-Wellen-Verlängerung und Doppelgipfligkeit. In den Brustwandableitungen V1 und V2 wird der Winkel α zwischen beiden P-Anteilen mit zunehmender Belastung des rechten Vorhofs steiler (über 45º).[3]
Domänen des Echokardiogramm (USKG) sind die Messung der Vorhofdilatation sowie die Diagnose von Raumforderungen, Klappen- und Septumdefekten. Im Gegensatz zum Elektroatriogramm (Vorhof-EKG) können für das USKG keine Grenzwerte der Vorhofhypertrophie benannt werden [1].
Kammerhypertrophie
Zeichen der Vergrößerung der Ventrikel ist der Sokolow-Lyon-Index. Weniger gebräuchlich sind der Lewis-Index (linksventrikuläre) und der Whitebock-Index (rechtsventrikuläre Hypertrophie).[4]
Quellen
- ↑ Pschyrembel Klinisches Wörterbuch, CD-ROM Version 2002
- ↑ Thieme: Th. Horacek: Der EKG-Trainier 2003
- ↑ a b Praetorius F, Neuhaus G: Zur Beurteilung der hämodynamischen Situation aus dem Vorhof-Elektrokardiogramm (1967). http://www.frank-praetorius.gmxhome.de/download/Vorhof_Ekg.pdf
- ↑ Klinge, Rainer: Das Elektrokardiogramm. 7. Auflage. Thieme, Köln 1997, ISBN 3-13-554007-3 (S.161 ff.).
Literatur
- Rainer Klinge: Das Elektrokardiogramm. Thieme, Stuttgart 2002, ISBN 3-13-554008-1.
- Rainer Klinge, Sybille Klinge: Praxis der EKG-Auswertung. Thieme, Stuttgart 2003, ISBN 3-13-596805-7.
- Ralph Haberl: EKG pocket. Börm Bruckmeier Verlag, Grünwald 2003, ISBN 3-89862-221-5.
- Hans-Peter Schuster, Hans-Joachim Trappe: EKG-Kurs für Isabel. Thieme, Stuttgart 2005, ISBN 3-13-127284-8.
Weblinks
- http://www.grundkurs-ekg.de/
- Bauanleitung für ein 3-Kanal-EKG mit serieller Schnittstelle
- Geschichtlicher Abriss des Instituts für Medizinische Ethik und Geschichte der Medizin (Ruhr-Universität)
- A (not so) brief history of electrocardiography
Bitte beachte den Hinweis zu Gesundheitsthemen!
Wikimedia Foundation.