- Harnwegsinfektion
-
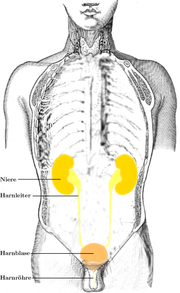
Klassifikation nach ICD-10 N39 Harnwegsinfekt ICD-10 online (WHO-Version 2006) Unter einem Harnwegsinfekt versteht man eine durch Krankheitserreger verursachte Infektionskrankheit der ableitenden Harnwege. Die Infektion kann sich dabei bis in die Nieren und Blutbahn ausbreiten und infolgedessen zu bedrohlichen Krankheitsbildern führen. Harnwegsinfekte können sehr erfolgreich mit Antibiotika behandelt werden. Dabei kommen je nach dem Risikopotential des Patienten verschiedene Medikamente zur Anwendung. In unkomplizierten Fällen kommt es oft ohne Medikamentengabe zur Ausheilung der Erkrankung. Nichtmedikamentöse Maßnahmen können diese fördern.
Inhaltsverzeichnis
Verbreitung
Die Anzahl der Neuerkrankungen in einem Jahr (Inzidenz) liegt bei Frauen im jüngeren Alter bei rund 5 %. Sie steigt im Alter auf rund 20 % an. Während bei jüngeren Männern Harnwegsinfekte eher selten sind, gleicht sich ihr Risiko bei zunehmendem Lebensalter dem der Frauen an.[1] Insgesamt gibt es drei Häufigkeitsgipfel für Harnwegsinfekte in der Bevölkerung. Ein erstes gehäuftes Auftreten findet sich bei Säuglingen und Kleinkindern, da diese öfter noch unbehandelte Fehlbildungen der Harnwege aufweisen. Ebenso sind in dieser Altersgruppe Schmierinfektionen häufiger. Der zweite Häufigkeitsgipfel betrifft erwachsene Frauen. Er wird auf die erhöhte Rate von Infekten bei sexueller Aktivität und die erhöhte Anfälligkeit bei Schwangerschaften zurückgeführt. Ältere Menschen beider Geschlechter sind das dritte Kollektiv mit erhöhter Häufigkeit der Erkrankung. Gründe hierfür sind Einengungen der Harnwege durch altersbedingte Degenerationen wie etwa eine Prostatahyperplasie oder ein Vorfall der Gebärmutter.[2]
Unter den im Krankenhaus erworbenen (nosokomialen) Infektionen zählen Harnwegsinfekte zu den häufigsten. Eine deutsche Studie aus den 1990er-Jahren veranschlagte den Anteil der Harnwegsinfekte an den nosokomialen Infektionen auf über 40 %.[3]
Krankheitsentstehung
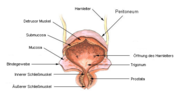
Ein Harnwegsinfekt kommt in 95–98 % der Fälle über den Aufstieg der Erreger über die Harnröhre zustande. In den übrigen Fällen erfolgt die Infektion des Urogenitaltrakts über den Blutweg.[1][2] Die Erreger (in der Regel Bakterien) entstammen in den meisten Fällen der körpereigenen Darmflora, gelangen zur äußeren Harnröhrenöffnung und wandern die Harnröhre hinauf in die Harnblase, wo sie zu einer Blasenentzündung (Zystitis) führen. Bei weiterem Aufstieg kann es zu einer Nierenbeckenentzündung, einschließlich der Beteiligung des Nierengewebes selbst (Pyelonephritis), und schließlich zu einer Blutvergiftung (Urosepsis) kommen.[2][4]
Die Erreger müssen hierzu die körpereigenen Abwehrmechanismen überwinden. Diese bestehen aus dem Flüssigkeitsstrom beim Urinieren, dem Urothel, das einer Anhaftung von Bakterien entgegenwirkt, sowie aus IgA-Antikörpern, welche auf der Oberfläche des Urothels vorkommen. Dadurch wird die Blase beim Gesunden keimfrei gehalten. Der Urin selbst wirkt nur gegen wenige Arten antibakteriell und kann sogar das Wachstum vieler Formen von Erregern fördern. Faktoren, die den Keimen beim Aufstieg helfen, sind die Bildung einer Bakterien-Kapsel, die Produktion von Hämolysinen zur Auflösung von roten Blutzellen und die Ausbildung von fadenförmigen Zellorganellen, die der Anhaftung von Bakterien an das Oberflächengewebe der Harnwege dienen, sogenannten Pili.[2][4] Die Rezeptordichte für diese Pili sind im Eingang der Vagina, der Harnblase, des Harnleiters und des Nierenbeckenkelchsystems besonders hoch.[5]
Neben diesen Eigenschaften der Erreger fördern noch zahlreiche andere mögliche Faktoren des Wirts die Ausbildung eines Harnwegsinfekts. Instrumentelle Eingriffe wie zum Beispiel eine Blasenspiegelung oder ein Blasenkatheter bilden eine mögliche Eintrittspforte. Fehlbildungen der Harnwege, Funktionsstörungen der Blase oder auch eine Verminderung des Harnflusses beeinträchtigen das Ausspülen von Erregern und erleichtern so ihren Aufstieg. Ebenso ist sexuelle Aktivität ein Risikofaktor, da sie die Verschleppung von Keimen begünstigt. Diabetes mellitus trägt ebenso zu einer Harnwegsinfektion bei, da er die Funktionsfähigkeit des Immunsystems vermindert und die gegebenenfalls im Urin ausgeschiedene Glukose als Nährstoff für die Bakterien dient.[2] Weitere Risikofaktoren für Frauen sind der Gebrauch von Spermiziden oder Pessaren zur Verhütung. Ebenso kann eine vorhergehende Antibiotikatherapie durch das Abtöten der physiologischen Scheidenflora die Ansiedlung pathogener Keime begünstigen. Eine Harnwegsinfektion in der Vorgeschichte stellt – unabhängig vom Geschlecht – einen bedeutenden Risikofaktor dar, da Rezidive häufig sind.[6] Auch die vergleichsweise kurze Harnröhre bei Frauen wird als begünstigender Faktor für den Aufstieg von Erregern benannt. In aktuellen Publikationen wird aber die individuelle Infektanfälligkeit durch Abnormalitäten des Immunsystems stärker gewichtet als diese anatomische Tatsache.[5] So werden heute eine niedrige Ausscheidung des Proteins Uromodulin bei Kindern und Frauen, sowie gewisse Isotypen des T-Zell-Rezeptors mit erhöhter Häufigkeit von Harnwegsinfekten in Verbindung gebracht.[7]
Einteilung
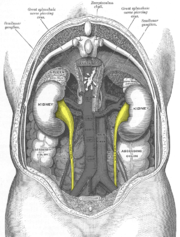 Obere Harnwege (farblich hervorgehoben) in einer Zeichnung des Retroperitonealraums.
Obere Harnwege (farblich hervorgehoben) in einer Zeichnung des Retroperitonealraums.Die Unterteilung erfolgt nach den beteiligten Organen in einen unteren oder oberen Harnwegsinfekt oder entsprechend der potentiellen Schwere des Verlaufs in einen komplizierten oder unkomplizierten Infekt.
Der untere Harnwegsinfekt betrifft nur die Harnröhre und Harnblase und wird vom oberen Harnwegsinfekt, bei dem die Nieren oder Harnleiter mitbeteiligt sind, abgegrenzt. Der obere entsteht meist aus einem unteren Harnwegsinfekt.[1]
Im Weiteren wird zwischen einem komplizierten und unkomplizierten Infekt unterteilt. Als kompliziert gelten Harnwegsinfekte bei Patienten, bei denen
- die Entstehung begünstigt wird, beispielsweise durch eingeschränkte Abwehrkräfte bei Immunsuppression oder Diabetes mellitus,
- normalerweise keine Harnwegsinfekte auftreten (Männer oder Kinder),
- Folgeschäden wahrscheinlich beziehungsweise besonders gefährlich sind (Schwangere, ältere Patienten),
- ein instrumenteller Eingriff an den ableitenden Harnwegen vorgenommen wurde (Harnblasenkatheter, Zystoskopie, Operation unabhängig davon, wie lange die Operation zurückliegt),
- eine anatomische oder neurologische Störungen der Blasenfunktion oder
- eine Fehlbildung (etwa Zystennieren) oder eine Niereninsuffizienz vorliegt.[6]
Von einem wiederkehrenden Harnwegsinfekt (Rezidiv) spricht man, wenn binnen sechs Monaten die Erkrankung zweimal oder während eines Jahres dreimal auftritt.[7]
Ein besonders schwerer, potentiell lebensgefährlicher Verlauf, bei dem die Bakterien in die Blutbahn gelangen, wird als Urosepsis bezeichnet.
Erregerspektrum
Man unterscheidet hierbei zwischen im Krankenhaus oder Pflegeeinrichtungen erworbenen sogenannten nosokomialen Harnwegsinfekten und in der Normalbevölkerung erworbenen sogenannten ambulant erworbenen Infekten.[4]
Außerhalb von Gesundheitseinrichtungen ist mit 70 % Escherichia coli, ein gramnegatives Stäbchenbakterium aus der Darmflora, führend. Des Weiteren treten auch andere Enterobakterien wie Klebsiellen oder Proteusarten auf. Auch Staphylokokken oder Enterokokken sind nicht ungewöhnlich. Selten können auch schwer nachzuweisende Keime wie Ureaplasma urealyticum oder Mycoplasma hominis vorkommen. Außerdem kann Chlamydia trachomatis, das vor allem sexuell übertragen wird, eine Harnwegsinfektion auslösen.[4] Ein weiterer sexuell übertragener Keim ist Neisseria gonorrhoeae, der Erreger der Gonorrhoe (Tripper).[5] Insgesamt überwiegen gramnegative Erreger in rund 86 % der unkomplizierten Infektionen stark gegenüber grampositiven Erregern.[7]
Bei Infektionen, die in Gesundheitseinrichtungen erworben werden, kommt Escherichia coli ebenfalls häufig vor. Es treten hier aber vermehrt Klebsiellen, Proteusarten und Pseudomonaden auf. Die Keime in Gesundheitseinrichtungen sind häufig resistent gegen mehrere Antibiotika. Eine Resistenztestung ist deshalb bei diesen Infektionen unbedingt notwendig.[4]
Als seltene Erreger der Harnwegsinfektionen sind in der Literatur Viren und Protozoen wie Trichomonas vaginalis beschrieben.[5]
Klinische Erscheinungen
Je nachdem wie weit die Infektion im System der Harnwege aufgestiegen ist, gestalten sich die Symptome vielfältig. Ein Befall der Harnröhre selbst löst Schmerzen beim Urinieren (Algurie) oder auch Jucken aus. Bei einer Blasenentzündung (Zystitis) kommen diese Symptome auch vor. Außerdem ist der Harnfluss oft vermindert. Charakteristisch ist auch häufiger Harndrang, bei dem die Patienten aber nur kleine Mengen Urin absetzen (Pollakisurie). Typischerweise tritt bei einer Zystitis eher kein Fieber auf. Bei der akuten Nierenbeckenentzündung stehen Flankenschmerz und Fieber im Vordergrund, Übelkeit und Brechreiz können ebenfalls vorkommen. In der klinischen Untersuchung zeigen sich oft Schmerzen beim Beklopfen des Nierenlagers. Eventuell kann sich auch eine blutige Beimengung im Urin zeigen. Die Nierenbeteiligung kann aber auch vollkommen ohne Symptome verlaufen. So zeigt sich bei rund 30 % der Blasenentzündungen eine symptomlose Nierenbeckenentzündung.
Ist bei Männern die Prostata mit betroffen, zeigen die Patienten oft ein schweres Krankheitsbild mit Schmerzen im Unterbauch, in der Dammregion und Fieber. Bei Kindern, alten Menschen oder Patienten, die ein Nierentransplantat erhalten haben, können die Symptome ganz uncharakteristisch auftreten. So kann sich selbst ein schweres Krankheitsbild mit Nierenbeteiligung nur in Fieber oder Bauchschmerzen äußern. Bei alten Menschen kann Verwirrtheit als einziges Symptom vorkommen. Die Unterscheidung zwischen oberem und unteren Harnwegsinfekt ist anhand der klinischen Symptome nicht sicher möglich.[1][2]
Bei Kindern gestalten sich die Symptome je nach Altersgruppe unterschiedlicher. Dies kann mitunter die Diagnosestellung und adäquate Behandlung entscheidend erschweren. Beim Neugeborenen können Gewichtsverlust, Trinkschwäche, Gelbsucht, grau-blasse Verfärbung der Haut, Störungen des zentralen Nervensystems und Berührungsempfindlichkeit auf einen bereits in die Niere aufgestiegenen Infekt hinweisen. Bei älteren Säuglingen zeigt sich oft hohes Fieber. Nicht selten treten auch Durchfall, Erbrechen und Meningitiszeichen auf. Bei 4–7 % aller Säuglinge mit Fieber ungeklärter Ursache liegt eine Harnwegsinfektion zu Grunde. Kleinkinder zeigen bei unteren Harnwegsinfektionen oft typische Symptome, bei einer Pyelonephritis fehlen diese mitunter. Oft werden in diesem Falle als einziges fassbares Krankheitszeichen Bauchschmerzen angegeben. Den typischen Flankenschmerz, der auf die Nierenbeteiligung hinweist, können Kinder bis zum vierten oder fünften Lebensjahr oft nicht äußern.[8]
Untersuchungsmethoden
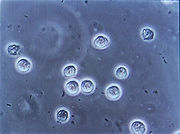
Nach der Erhebung der Krankheitsgeschichte (Anamnese) kann bei typischen Symptomen eines unkomplizierten Harnwegsinfekts bei Frauen auf eine weiterführende Diagnostik verzichtet werden. Komplizierte oder im Krankenhaus erworbene Infektionen bedürfen aber weitergehender Untersuchungen. Im Vordergrund steht dabei der Nachweis des Erregers. Eine Untersuchung des Urins mittels eines Teststreifens kann weiße Blutkörperchen (Leukozyten) und Nitrit nachweisen. Nitrit wird von vielen der infektverursachenden Bakterien (zum Beispiel auch Escherichia coli) gebildet. Das Fehlen von Nitrit schließt einen Infekt jedoch nicht aus. Die weißen Blutkörperchen stellen im Rahmen der Entzündungsreaktion die Antwort des Immunsystems auf den Infekt dar. Im Urinsediment sind die Leukozyten ebenfalls nachweisbar, ab einer Anzahl von zehn weißen Blutkörperchen pro μl gilt der Nachweis als klinisch bedeutsam. Ebenso sind bei dieser mikroskopischen Untersuchung die Bakterien unter Umständen direkt sichtbar. Das Vorhandensein von Leukozytenzylindern weist daraufhin, dass die Infektion bereits in die Niere aufgestiegen ist und eine Pyelonephritis verursacht hat.[1]
Eine weitere Untersuchungsmethode ist die Urinkultur, bei der mit Urin benetzte Agarplatten der Anzucht von Bakterien dienen. Hierfür sollte die Urinprobe als Mittelstrahlurin oder durch Katheterisierung gewonnen werden, um eine mögliche Verunreinigung außerhalb der Harnwege zu vermeiden. Die Urinprobe sollte dabei schnell verarbeitet oder gekühlt werden, um falsch hohe Werte zu verhindern. Häufig werden für die Kultur Eintauchagarplatten verwendet, bei denen die Zahl der Bakterien semiquantitativ ohne weitere Hilfsmittel abgeschätzt werden kann. Ab einer Zahl von 105 koloniebildenden Einheiten pro Milliliter ist von einer bakteriellen Besiedlung auszugehen. Diese signifikante Keimzahl schwankt je nach der Methode der Uringewinnung. Sie ist selbst nur eine relative Größe, und es gilt in jedem Einzelfall nach den Symptomen und Risikofaktoren die Wahrscheinlichkeit eines Harnwegsinfekts abzuwägen. Bei typischen Symptomen kann auch bei geringerer Koloniezahl von einem Infekt ausgegangen werden. Zeigen sich in der Kultur zwei oder mehr verschiedene Keimarten, ist eine Verunreinigung der Probe wahrscheinlich.[1]
Methode der Uringewinnung signifikante Keimzahl[5] Mittelstrahlurin 105/ ml Blasenpunktion 102/ ml Katheterurin 102-103/ ml Beim Vorliegen von Fieber ist eine Blutuntersuchung durchzuführen. Erhöhte Werte des CRP und eine Vermehrung der weißen Blutkörperchen sind ein Zeichen für einen Entzündungsprozess. Die Entnahme einer Blutkultur dient dem Nachweis des Übertritts des Erregers in die Blutbahn, auch kann die Art des Erregers durch die Kultur festgestellt werden. Die Entnahme der Kultur hat vor dem Beginn einer antibiotischen Behandlung zu erfolgen. Ein erhöhter Kreatinin-Wert zeigt eine Funktionsschädigung der Nieren an, die durch einen weit aufgestiegenen Infekt bedingt sein kann. Ist dies der Fall, ist ebenso eine Ultraschalluntersuchung notwendig, um Abflusshindernisse der Harnwege als Ursache auszuschließen.[1]
Behandlung
Unkomplizierter Harnwegsinfekt der Frau
Harnwegsinfekte können sehr erfolgreich mit Antibiotika behandelt werden. Das Ziel ist es, die verursachenden Erreger zu beseitigen. Dabei ist eine Einnahme des Antibiotikums kurz vor dem Schlaf optimal, um die Konzentration der Wirksubstanz in der Blase zu erhöhen.[4] Es ist prinzipiell auch möglich die Therapie auf nicht-medikamentöse Maßnahmen (→ Vorbeugung) zu beschränken. Spontanheilungen sind in rund der Hälfte der Fälle zu erwarten. Der Nachteil dieser Methode liegt darin, dass die Patientinnen die Symptome der Erkrankung länger ertragen müssen als unter Antibiotikatherapie[7]
Soll eine medikamentöse Therapie eingeleitet werden, ist Trimethoprim das Mittel der ersten Wahl. Diese Substanz hemmt den bakteriellen Folsäurestoffwechsel und somit das Wachstum der Erreger. Infolgedessen wirkt Trimethoprim gegen grampositive und gramnegative Bakterien gleichwertig. Ein weiteres Mittel stellt Nitrofurantoin da, das allerdings nur im Urin ausgeschieden wird und nicht in das Gewebe der Nieren gelangt. Beide Medikamente sind relativ preisgünstig und gut verträglich für die körpereigene Bakterienflora. Schwere Nebenwirkungen, unter anderem Lungenentzündungen, Hepatitis oder Polyneuropathien treten nur extrem selten auf. Die Behandlung erfolgt im Rahmen einer Kurztherapie nur drei Tage. Resistenzen gegen Nitrofurantoin sind sehr selten. Aus dem europäischen Ausland liegen Studien über das vermehrte Auftreten von Resistenzen gegen Trimethoprim vor. Bisher fehlen solche Studien für die Bundesrepublik Deutschland. [6]
Das Kombinationspräparat Cotrimoxazol, das neben Trimethoprim noch das Sulfonamid Sulfamethoxazol enthält, wird in den Leitlinien der Deutschen Gesellschaft für Allgemeinmedizin nicht mehr empfohlen. Durch den Sulfonamidanteil treten bei rund 4 % der Patienten allergische Hautreaktionen auf. Außerdem sind Hypoglykämien und medikamenteninduzierte Hautschädigungen (Lyell-Syndrom) möglich. Diesen Nebenwirkungen stünde beim unkomplizierten Infekt keine gesteigerte Wirkung des Kombinationspräparates gegenüber Trimethoprim allein gegenüber.[6] Andere aktuelle Publikationen sowie die Leitlinie der Deutschen Gesellschaft für Gynäkologie und Geburtshilfe empfehlen die Kombination aber weiterhin.[9][7] Als weiteres Reservemittel können Fluorchinolone eingesetzt werden.[6] Es gibt auch Veröffentlichungen, die diese als Mittel der ersten Wahl ansehen.[7] Mit ihnen ist ebenfalls eine Behandlung über drei Tage möglich, sie sind aber teurer als andere Medikamente der ersten Wahl. Darüber hinaus sind Fluorchinolone bei Schwangeren nicht anwendbar.[6]
Als unterstützende Allgemeinmaßnahme wird eine Trinkmenge von mindestens eineinhalb Litern pro Tag empfohlen. Dadurch werden die Keime aus den besiedelten Gebieten ausgeschwemmt.[2] Laut den Leitlinien der Deutschen Gesellschaft für Allgemeinmedizin liegen über die häufig verwendeten pflanzlichen Präparate, Tees und Cranberryprodukte keine verlässlichen Studien vor, die deren Effektivität beweisen.[6] Im Bezug auf Cranberrypräparate ist aber eine Verminderung der Adhärenz von Bakterien an den Harnwegsoberflächen nachgewiesen.[10] Eine randomisierte klinische Studie in Finnland zeigte ebenso eine Verminderung des Auftretens von Harnwegsinfektionen um ein Fünftel.[11]
Die Sinnhaftigkeit einer Untersuchung zur Kontrolle des Therapieerfolgs nach symptomatischer Besserung ist zwischen Leitlinien und Lehrbüchern umstritten.[6] Tritt binnen 48 Stunden keine klinische Besserung ein, so ist vom Versagen des Medikaments auszugehen. In diesem Falle sollte auf ein anderes Mittel umgestellt werden.[4]
Wiederauftretender unkomplizierter Harnwegsinfekt
Bei rund 50 % der Patientinnen tritt innerhalb eines Jahres ein Rezidiv des Infektes auf.[2] Tritt der Infekt binnen 14 Tagen auf, ist von einem Überleben des Erregers trotz klinischer Besserung auszugehen. In diesem Fall sollte mit einem anderen Medikament der ersten Wahl behandelt werden als bei der ersten Therapie, um Resistenzentwicklungen entgegenzuwirken. Die Therapie sollte in diesem Fall auf zehn Tage ausgedehnt werden. Tritt ein Harnwegsinfekt mehr als 14 Tage nach klinischer Abheilung des ersten Infekts auf, ist von einer Neuinfektion auszugehen. Ein Wechsel des Medikaments und eine Verlängerung der Kurzzeittherapie ist dabei nicht notwendig.[6]
Besteht bei einer Patientin ein Zusammenhang zwischen den wiederkehrenden Infekten und Geschlechtsverkehr, kann eine Prophylaxe mit Trimethoprim jeweils nach dem Geschlechtsverkehr abhelfen. Außerdem wirkt das Wasserlassen direkt nach dem Beischlaf dem Aufstieg von Erregern entgegen.[6] Außerdem ist in der Literatur erwähnt, den Urin mit L-Methionin anzusäuern. Das saure Milieu des Urins biete dabei schlechtere Wachstumsbedingungen für Bakterien.[2] Diese Methode wurde bisher allerdings nur in einer kleinen Studie als erfolgreich bestätigt. Große Studien stehen noch aus, so dass die Wirkung der Methionintherapie nicht eindeutig gesichert ist.[7]
Komplizierter Harnwegsinfekt
Im Falle eines komplizierten Infekts ist vor dem Beginn der Antibiotikatherapie eine Urinkultur anzulegen. Die Therapie sollte dann ohne Nachweis eines Erregers mit den Medikamenten der ersten Wahl für mindestens sieben Tage begonnen werden. Sobald der Erregernachweis durch die Kultur vorliegt, sollte falls nötig ein anderes Antibiotikum gewählt werden, das optimal gegen den festgestellten Erreger wirkt. Falls für die komplizierte Infektion eine behandelbare Grunderkrankung ursächlich ist, sollte diese therapiert werden.[6]
Im Falle eines Harnwegsinfekts bei Schwangeren empfiehlt die Deutsche Gesellschaft für Gynäkologie und Geburtshilfe die Gabe von Ampicillin, Amoxicillin oder Nitrofurantoin als Medikamente der ersten Wahl.[12]
Asymptomatische Bakteriurie
Finden sich in der Urinuntersuchung Bakterien in signifikanter Keimzahl, aber keine Symptome eines Harnwegsinfekts, so wird von einer asymptomatischen Bakteriurie gesprochen. Diese ist nur bei Schwangeren behandlungsbedürftig. Nach erfolgreicher Therapie sollte bis zur Entbindung eine monatliche Kontrolle des Urins auf Bakterien erfolgen, um Schäden für das Kind auszuschließen.[6]
Pyelonephritis
- → Hauptartikel: Pyelonephritis
Ist ein Harnwegsinfekt so weit fortgeschritten, dass er zu einer Nierenbeckenentzündung geführt hat, ist das Kombinationspräparat Cotrimoxazol Mittel der ersten Wahl. Es sollte über mindestens 14 Tage eingesetzt werden. Schwangere, Kinder und je nach klinischem Bild andere Patienten mit kompliziertem Infekt sollten stationär in einem Krankenhaus behandelt werden. Als Mittel der zweiten Wahl sind Chinolone beschrieben.[6] Darüber hinaus wird in der Literatur auch der Einsatz von Kombinationen mehrere Antibiotika empfohlen. Mögliche Kombinationen bestehen aus einem Aminoglykosid und einem Breitspektrum-Penicillin oder aus einem Breitspektrum-Cephalosporin mit einem Acylaminopenicillin.[2] Kommt es infolge der Pyelonephritis zu Komplikationen wie einer Harnabflussstörung oder der Bildung eines Abszess so ist eine operative Therapie angezeigt.
Urethritis
- → Hauptartikel: Urethritis
Tritt eine isolierte Entzündung der Harnröhre auf, liegt häufig ein Infekt mit Chlamydien zugrunde, der per Abstrich nachgewiesen werden kann. Die Therapie eines Chlamydieninfekts besteht vorzugsweise in einer siebentägigen Gabe von Doxycyclin. Schwangere dürfen mit diesem Medikament nicht behandelt werden. Sie können mit einer Einmaldosis Azithromycin oder einem Cephalosporin behandelt werden. Da Chlamydien vorwiegend sexuell übertragen werden, ist eine Mitbehandlung des Sexualpartners, auch wenn dieser keine Symptome aufweist,[6] ebenso wie bei einer Gonorrhöe zwingend notwendig. Eine mögliche Therapie ist die Einmalgabe von Ampicillin oder Amoxicillin. Es kann aber auch eine siebentägige Behandlung mit Tetracyclin oder Doxycyclin erfolgen. Auch Gyrasehemmer sind als wirksam beschreiben worden.[5]
Virale Harnwegsinfekte
Selten sind virale Harnwegsinfekte. Als auslösende Viren sind Adenoviren, Zytomegalieviren und BK-Viren aus der Gattung der Polyomaviren beschrieben. Sie führen in vielen Fällen zu einer hämorrhagischen Verlaufsform. Der Nachweis der Viren erfolgt über die Polymerasekettenreaktion. Als therapeutischer Ansatz ist Cidofovir in der Diskussion.[13]
Vorbeugung
Zur Vorbeugung und auch zur Besserung der Symptome werden weiterhin in der medizinischen Literatur zahlreiche Maßnahmen empfohlen. Eine ausreichende Trinkmenge von rund 2 l pro Tag wird angeraten, falls keine Vorerkrankungen vorliegen, die dagegen sprechen. Außerdem soll der Harndrang nicht unterdrückt werden. Die Blase soll beim Wasserlassen möglichst vollständig entleert werden. Zur Verminderung der Infektionen nach dem Beischlaf wird Wasserlassen direkt danach empfohlen. Verstopfungen stehen im Verdacht, Harnwegsinfekte zu fördern und sollten deshalb behandelt werden. Außerdem soll die Hygiene im Intimbereich nicht übertrieben werden, da dadurch die normale Keimflora zerstört werden kann. Bei wiederholten Infektionen bei Frauen wird ein Wechsel der Methode der Empfängnisverhütung nahegelegt. Außerdem sollen gefährdete Personen Nässe und Unterkühlung meiden. Die Wirksamkeit dieser Strategien der nicht-medikamentösen Prophylaxe ist allerdings bisher nicht durch valide Studien nachgewiesen worden.[7]
Medizingeschichte
Der römische Arzt Rufus von Ephesus beschrieb im zweiten Jahrhundert nach Christus Blasenentzündungen als meist schnell tödlich endende Krankheit. Darüber hinaus behauptete er, Hippokrates wäre im Stande gewesen, Nierenentzündungen durch die Eröffnung der Niere zu heilen.[14]
Einzelnachweise
- ↑ a b c d e f g Herbert Renz-Polster, Steffen Krautzig: Basislehrbuch Innere Medizin, München, Jena 2008, S. 941-950
- ↑ a b c d e f g h i j M. Gimdt, E. Wandel, H. Köhler: Nephrologie und Hochdruck in Hendrik Lehnert, Karl Werdan (Hrsg.): Innere Medizin - essentials, 4. Auflage, Stuttgart 2006, S. 530f
- ↑ P Gastmeier et al.: Prevalence of nosocomial infections in representative German hospitals, J Hosp Infect. 1998 Jan;38(1):37-49, PMID 9513067
- ↑ a b c d e f g G. Weiss, H. Pall, M. Dierich in Wolfgang Gerok et al. (Hrsg.): Die Innere Medizin, Stuttgart 2007, S. 1338f
- ↑ a b c d e f H. Huland, S. Conrad: Harnwegsinfektion in Richard Hautmann, Hartwig Huland: Urologie, 3. Auflage, Heidelberg 2006, S. 134-148
- ↑ a b c d e f g h i j k l m n Leitlinie Brennen beim Wasserlassen der Deutschen Gesellschaft für Allgemeinmedizin (DEGAM), online abrufbar (als pdf), zuletzt abgerufen am 17. Juni 2008 16.46 Uhr
- ↑ a b c d e f g h G. Stein, R. Fünfstück: Medikamentöse Therapie von Harnwegsinfekten. In: Der Internist, Springer, Berlin, Heft Volume 49, 6 / Juni 2008, S. 747-755, PMID 18327562
- ↑ Rolf Betz et al.: Harnwegsinfektionen im Säuglings- und Kindesalter - Consensus Empfehlungen zu Diagnostik, Therapie und Prophylaxe, Chemother J, 2006;15:163-171, Online abgerufen als pdf am 31. Mai 2008
- ↑ K. Tamussino et al.: Harnwegsinfekt, Leitlinie der Deutschen Gesellschaft für Gynäkologie und Geburtshilfe, 2006, online abgerufen am 6. Juni 2008,
- ↑ Di Martino P, Agniel R, David K, Templer C, Gaillard JL, Denys P, Botto H: Reduction of Escherichia coli adherence to uroepithelial bladder cells after consumption of cranberry juice: a double-blind randomized placebo-controlled cross-over trial., World Journal of Urology, Februar 2006, Volume 24, Nummer 1, S. 21-27 PMID 16397814
- ↑ Kontiokari T, Sundqvist K, Nuutinen M, Pokka T, Koskela M, Uhari M: Randomised trial of cranberry-lingonberry juice and Lactobacillus GG drink for the prevention of urinary tract infections in women, British Medical Journal, June 30; 322(7302): 1571, PMID 11431298
- ↑ Leitlinie Harnwegsinfekt in der Schwangerschaft der Deutschen Gesellschaft für Gynäkologie und Geburtshilfe, 1998, 2006, online abrufbar als html zuletzt abgerufen am 17. Juni 2008
- ↑ Paduch DA: Viral lower urinary tract infections, Current Urology Reports, 2007 Jul;8(4):324-35; PMID 18519018
- ↑ Jürgen Konert, Holger Dietrich: Illustrierte Geschichte der Urologie, Berlin, 2004, S. 21
Literatur
Leitlinien
- Leitlinie Brennen beim Wasserlassen der Deutschen Gesellschaft für Allgemeinmedizin (DEGAM), online abrufbar (pdf), zuletzt abgerufen am 22. Mai 2008
- K. Tamussino et al.: Harnwegsinfekt, Leitlinie der Deutschen Gesellschaft für Gynäkologie und Geburtshilfe, 2006 (html) zuletzt abgerufen am 7. Juni 2008
- M. Grabe et al.: Guidelines on The Management of Urinary and Male Genital Tract Infections. European Association of Urology, 2008
Weitere Publikationen
- M. Gimdt, E. Wandel, H. Köhler: Nephrologie und Hochdruck in Hendrik Lehnert, Karl Werdan (Hrsg.): Innere Medizin - essentials, 4. Auflage, Stuttgart 2006
- H. Huland, S. Conrad: Harnwegsinfektion in Richard Hautmann, Hartwig Huland: Urologie, 3. Auflage, Heidelberg 2006, S. 134-148
- G. Weiss, H. Pall, M. Dierich in Wolfgang Gerok et al. (Hrsg.): Die Innere Medizin, Stuttgart 2007, S. 1338f
- G. Stein, R. Fünfstück: Medikamentöse Therapie von Harnwegsinfekten. In: Der Internist, Springer, Berlin, Heft Volume 49, 6 / Juni 2008, S. 747-755
Weblinks
- www.harnwegsinfekt.de
- www.netdoktor.de - Harnwegsinfektionen
- www.urologielehrbuch.de - Ausführliches Kapitel über die Grundlagen der Harnwegsinfektion aus dem Online Urologie-Lehrbuch für Ärzte und medizinisches Fachpersonal
Wikimedia Foundation.
Schlagen Sie auch in anderen Wörterbüchern nach:
Harnwegsinfektion — Hạrn|wegs|in|fek|ti|on, die (Med.): entzündliche Erkrankung der Harnwege. * * * Hạrn|wegs|in|fek|ti|on, die (Med.): entzündliche Erkrankung der Harnwege … Universal-Lexikon
Harnwegsinfektion — Hạrn|wegs|in|fek|ti|on (Medizin) … Die deutsche Rechtschreibung
Harnweginfektion — Klassifikation nach ICD 10 N39 Harnwegsinfekt … Deutsch Wikipedia
Harnwegsinfekt — Klassifikation nach ICD 10 N39 Harnwegsinfekt … Deutsch Wikipedia
Hospitalkeime — Klassifikation nach ICD 10 A00 B99 Bestimmte infektiöse und parasitäre Krankheiten Y95 Nosokomiale Faktoren … Deutsch Wikipedia
Krankenhausinfektion — Klassifikation nach ICD 10 A00 B99 Bestimmte infektiöse und parasitäre Krankheiten Y95 Nosokomiale Faktoren … Deutsch Wikipedia
Krankenhausinfektionen — Klassifikation nach ICD 10 A00 B99 Bestimmte infektiöse und parasitäre Krankheiten Y95 Nosokomiale Faktoren … Deutsch Wikipedia
Krankenhauskeim — Klassifikation nach ICD 10 A00 B99 Bestimmte infektiöse und parasitäre Krankheiten Y95 Nosokomiale Faktoren … Deutsch Wikipedia
Nosokomial — Klassifikation nach ICD 10 A00 B99 Bestimmte infektiöse und parasitäre Krankheiten Y95 Nosokomiale Faktoren … Deutsch Wikipedia
Nosokomiale Infektion — Klassifikation nach ICD 10 A00 B99 Bestimmte infektiöse und parasitäre Krankheiten Y95 Nosokomiale Faktoren … Deutsch Wikipedia