- Intubationsnarkose
-
Die Narkose (altgriechisch νάρκωσις, nárkōsis - heute νάρκωση, nárkosi, „In-Schlaf-Versetzen“) oder auch Allgemeinanästhesie ist ein medikamentös herbeigeführter, kontrollierter Zustand der Bewusstlosigkeit. Dabei werden im gesamten Körper durch Lähmung des zentralen Nervensystems neben dem Bewusstsein sowohl die Schmerzempfindung, die Abwehrreflexe als auch die Muskelspannung abgeschaltet.
Die Narkose ermöglicht die Durchführung von besonders schmerzhaften oder anderweitig nicht vom Patienten tolerierten Prozeduren in der Human- und Veterinärmedizin.
Eine wissenschaftliche Beschreibung der Narkose lautet „pharmakologisch induziertes, reversibles Koma“. Die künstlich herbeigeführte Narkose bewirkt somit die zeitweilige, umkehrbare Funktionshemmung des zentralen Nervensystems (ZNS) mit Herbeiführung von Bewusstseinsverlust (Schlaf) und Ausschaltung des Schmerzempfindens (Analgesie). In vielen Fällen ist zusätzlich die schlaffe Lähmung der Willkür-Muskulatur erwünscht. Die Narkose geht mit einer Dämpfung der Reflexe einher.
Die Narkoselehre ist ein Teilgebiet der Anästhesiologie. Sie wird in Deutschland, wie in den meisten Industriestaaten, von speziell weitergebildeten Fachärzten durchgeführt (Facharzt für Anästhesiologie und Intensivmedizin, Anästhesist). In manchen Ländern allerdings übernimmt nichtärztliches Fachpersonal (in den USA Nurse Anaesthesists, in Schweden Anestesisjuksköterskor, in der Schweiz eidg. dipl. Anästhesiepflegefachperson HF) unter Verantwortung eines Anästhesisten die meisten Narkosen.
Inhaltsverzeichnis
Wortherkunft
Die Narkose ist aus altgriechisch νάρκωσις, nárkōsis entlehnt und seit dem 18. Jahrhundert im Deutschen nachweisbar. Verwandte Wörter im Griechischen sind das Verb ναρκάειν, narkáein, „betäuben“, „erstarren“ und das Substantiv νάρκη, nárkē, „die Lähmung“, „Schläfrigkeit“. Narkose bezeichnet allgemein einen Drogenrausch; narkotisch sind Alkohol, Opium, Koka, Tabak – und später eben auch Äther. Verwandte Wörter im Deutschen sind narkotisieren und das Konkretum Narkotikum. [1]
Patient, Eingriff und Anästhesist
Die Durchführung einer Narkose ist bei verschiedenen medizinischen Eingriffen vorteilhaft:
- Narkosen ermöglichen erst bestimmte medizinische Eingriffe. So sind schon mittlere Eingriffe in der Bauchhöhle kaum durchführbar ohne völlige Muskelerschlaffung – ein Zustand, der sich nur unter Narkose oder rückenmarksnaher Regionalanästhesie realisieren lässt.
- Narkosen reduzieren das Risiko chirurgischer Eingriffe. Zur Frage nach dem Narkoserisiko gehört die Kenntnis, wie die Narkose ihrerseits das Risiko einer Behandlungsmaßnahme vermindert. Im Rahmen operativer Eingriffe müssen die Folgen des sog. Operationstraumas vom Anästhesisten behandelt werden. Aber auch schon durch Stressvermeidung kann die Narkose langfristige Gefährdungen des Patienten unterbinden. So führen beispielsweise stressbedingte Schädigungen atherosklerotischer Plaques durch Blutdruckanstiege auch Monate bis Jahre später zu Infarkten, Embolien und Schlaganfällen. Derartige desaströse Folgen einer OP können durch Narkose vermieden werden.
Planung der Narkose - Das präoperative Gespräch
Wie alle medizinischen Prozesse erfordert die Narkose nicht nur vom Arzt, sondern auch vom Patienten aktives Vorgehen.
Der Patient arbeitet mit dem Narkosearzt (Anästhesist) gemeinsam für seine Sicherheit. Besonders bei ambulanten Eingriffen in Narkose ist das medizinische Team auf die Kooperation des Patienten angewiesen.
Die Vorgehensweise muss in jedem Fall mit dem Anästhesisten abgesprochen werden. Dazu dient das präoperative Gespräch in der Praxis des niedergelassenen Anästhesisten oder in Krankenhäusern in einer speziellen Anästhesieambulanz. Der Patient erfährt hier vom Narkosearzt alles Wichtige zur bevorstehenden Narkose und erhält Antworten auf seine Fragen. In neuerer Zeit kommt die Audiovisuell unterstützte Patienten Aufklärung (AuPA) zum Einsatz. Sie fasst die Sachverhalte zusammen und präsentiert diese mit Hilfe audiovisueller Präsentationen z.B. auf Bildschirmen. Sie unterstützt das folgende Gespräch mit dem Arzt ersetzt es aber nicht.
Der Arzt beurteilt die Narkosefähigkeit und das Narkoserisiko. Gemeinsam mit dem Patienten wird die geeignete Narkoseart gewählt. Der Patient wird ausführlich über die Risiken der Narkose aufgeklärt und unterschreibt eine Einverständniserklärung. Wegen der dabei verordneten Prämedikation wurde diese präoperative Visite früher auch Prämedikationsgespräch genannt.
Die derzeitigen Empfehlungen über die Einnahme von Arzneimitteln im Zusammenhang mit Operation und Narkose sind komplex. In diesem Zusammenhang sind Medikamentenwirkung, Begleiterkrankungen und die Art von Operation und Narkose zu bedenken. Das betrifft ganz besonders Mittel gegen Bluthochdruck (arterielle Hypertonie), Antidiabetika und Mittel zur Beeinflussung der Blutgerinnung. Die Vorgehensweise muss deshalb ggf. schon im Vorfeld der Operation mit dem Anästhesisten abgestimmt werden.
Präoperative Nüchternheit
Begründung des Präoperativen Nüchternheitsgebotes
Bei der Allgemeinanästhesie (Narkose) wird das Bewusstsein des Patienten vorübergehend ausgeschaltet. Damit verbunden ist der Ausfall wichtiger Schutzreflexe wie z. B. Atemreflex, Würgereflex, Hustenreflex. Der Hustenreflex dient z. B. normalerweise dazu, die Luftröhre von Fremdkörpern oder Verschmutzungen freizuhalten. Um eine Aspiration, also das Eindringen von Mageninhalt in die Atemwege zu vermeiden, ist es daher wichtig, dass der Magen leer ist. (siehe unten im Abschnitt Komplikationen). Bei Regionalverfahren sind immer auch Komplikationen denkbar, die eine Intubation, also das nachträgliche Herbeiführen einer Allgemeinanästhesie notwendig machen. Bei geplanten Operationen ist also auch für Regionalverfahren die präoperative Nüchternheit geboten. Bei Notfalloperationen kann die fehlende Nüchternheit ein Argument sein, ein Regionalverfahren zu bevorzugen, um dadurch die Aspirationsgefahr zu minimieren.
Was bedeutet Präoperative Nüchternheit konkret
Sollte die Magenentleerung nicht durch besondere Erkrankungen gestört sein oder sprechen nicht andere Gründe dagegen, empfiehlt die Deutsche Gesellschaft für Anästhesiologie und Intensivmedizin sowie der Berufsverband Deutscher Anästhesisten in der betreffenden Leitlinie Folgendes:
Es ist erlaubt, bis sechs Stunden vor der Narkoseeinleitung eine Kleinigkeit zu essen und zu trinken (beispielsweise eine Scheibe Weißbrot mit Marmelade und ein Glas Milch).
Bis zu zwei Stunden vor der Narkose dürfen geringe Mengen (150–200 ml) einer klaren Flüssigkeit getrunken werden. Sie darf keine Partikel, Alkohol oder Fett enthalten. Erlaubt ist also z. B. klarer Apfelsaft oder Früchtetee, Mineralwasser, Tee und Kaffee. Das Getränk darf gezuckert sein, jedoch keine Milch enthalten. Es gibt auch geeignete industriell vorgefertigte Produkte. Auf keinen Fall dürfen in diesem Zeitraum trübe Flüssigkeiten oder gar Milch eingenommen werden. Diese Getränke, bei denen es sich um Emulsionen handelt, unterliegen den Regeln für feste Nahrung (6-Stunden-Regel, siehe oben).
Notwendige Medikamente können bis kurz vor Narkosebeginn mit einem kleinen Schluck Wasser eingenommen werden.
Die Rolle des Rauchens wurde früher kontrovers beurteilt. Im Allgemeinen wurde früher empfohlen, sechs Stunden vor der Operation auch das Rauchen zu unterlassen, da durch die Nikotinaufnahme die Magensäureproduktion angeregt sei. Dem entsprechend galt der Magen durch die Füllung mit saurem Magensaft nicht mehr als leer. Die abschließende Entscheidung, ob unmittelbar nach dem Rauchen eine Narkose möglich ist, trifft der Narkosearzt.
Für das Kaugummikauen galt ebenfalls eine 6-Stunden-Verbotsregel.
Kinder-Anästhesie: Neugeborene und Säuglinge können bis vier Stunden vor Narkosebeginn gestillt werden oder Flaschennahrung erhalten. Bis eine Stunde vor der Narkose können Säuglinge geringe Mengen einer klaren Flüssigkeit trinken (beispielsweise klaren Apfelsaft, leicht gezuckerten Früchtetee, Wasser).
Aufgaben des Anästhesisten
Der Anästhesist versetzt den Patienten durch Dämpfung oder Unterdrückung von Bewusstsein und Schmerzempfindung in einen Zustand, in dem höchst traumatische Prozeduren ohne Schaden toleriert werden können (siehe Abschnitt Ziele).
Die natürliche Atmung ist dabei sowohl durch den Eingriff aber oft auch durch die Narkose selbst beeinträchtigt. Der Anästhesist hat somit für eine ausreichende Atmung (d. h. Sauerstoffversorgung) des Patienten zu sorgen. So muss er ständig die Atmung des betäubten Patienten überwachen, die Atemwege offenhalten (siehe Abschnitt Sicherung der Atemwege) und ggf. für Beatmung sorgen.
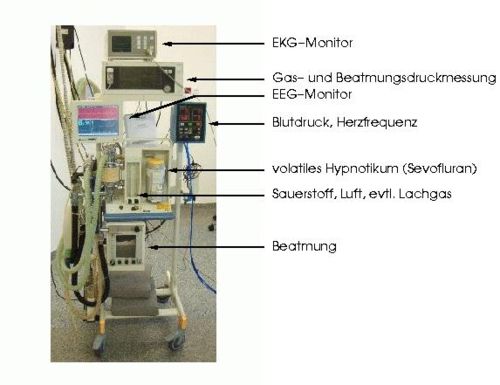
Für die Durchführung der Narkose benötigt der Anästhesist technische Hilfsmittel. Mit einem Narkosegerät (Abb.) kann er den Patienten beatmen und neben Sauerstoff auch gasförmige und verdampfbare Narkosemittel (siehe Abschnitt Narkotika) zuführen. Injizierbare Narkosemittel werden oft mit speziellen programmierbaren Spritzenpumpen verabreicht.
Es ist Aufgabe des Anästhesisten, durch permanente Überwachung Zustandsänderungen und Normabweichungen des Patienten zu erfassen, die sich oft durch die eigentliche Behandlung (zum Beispiel Blutverlust durch eine Operation) ergeben. Es gibt dazu ein umfangreiches Programm an Überwachungsmaßnahmen (siehe Abschnitt Überwachungsmaßnahmen).
Der Anästhesist interpretiert die Beobachtungen und Messergebnisse und verfügt im Notfall über geeignete Maßnahmen, um aufgetretene Störungen im Zustand des Patienten zu korrigieren (beispielsweise durch Bluttransfusion).
Eine Narkose umfasst also:
- Narkosedurchführung
- Sicherstellung der Atmungsfunktion
- Überwachung des Patienten
- Therapie von Störungen
Operationen werden heute in Teamarbeit durchgeführt. Während sich die Arbeit von Operateuren auf die Durchführung des Eingriffes konzentriert, sind für die Narkose und lebenserhaltende Maßnahmen Anästhesist und Anästhesiepfleger zuständig.
Vor jeder Anästhesie ist eine Untersuchung des Patienten durch den Anästhesisten erforderlich. Danach wird der Patient über Art und Risiko des vorgeschlagenen Anästhesieverfahrens aufgeklärt. Stehen unterschiedliche Verfahren (z. B. Narkose oder Regionalanästhesie) zur Wahl, so ist der Wunsch des Patienten zu berücksichtigen. Anschließend leistet der Patient seine schriftliche Einwilligung in das Verfahren. Die Patientenaufklärung muss bei stationären Wahleingriffen spätestens am Vorabend der geplanten Operation erfolgen. Bei ambulanter Narkosedurchführung ist hingegen die Aufklärung am Tag des Eingriffes erlaubt.
Geschichte (Auswahl)
Es finden sich antike und mittelalterliche Quellen für künstlich herbeigeführte schlafähnliche (hypnotische) und schmerzfreie (analgetische) Zustände:
etwa 1200 v. Chr. Asklepios (Griechenland): unter Anwendung eines Trunkes wird Schmerzunempfindlichkeit für chirurgische Eingriffe herbeigeführt etwa 1300 Guy de Chauliac (Frankreich): berichtet erstmals über Komplikationen während der Anwendung von Schlafschwämmen[2] Im ausgehenden Mittelalter und anfangs des industriellen Zeitalters wurden die entscheidenden Grundlagen für die Entwicklung der modernen Narkose gelegt. 1546 Valerius Cordus (Deutschland): Synthese von Äther. 1771 Joseph Priestley, Carl Wilhelm Scheele (England und Schweden): Entdeckung des Sauerstoffs. 1775 Priestley (England): Synthese von Lachgas 1831 Samuel Guthrie, Justus von Liebig, Eugene Soubeiran (Europa): Synthese von Chloroform Die Anfänge der wissenschaftlichen Anästhesie (Narkose) sind untrennbar mit den Namen Horace Wells, William Thomas Green Morton, John Snow und James Young Simpson verbunden: Horace Wells (1815-1848, amerikanischer Zahnarzt) wohnte einer öffentlichen Vorführung des experimentierenden Chemikers G. Q. Colton bei, der einen jungen Mann Lachgas inhalieren ließ. Dabei konnte Wells beobachten, wie dieser sich zufällig, unter dem Einfluss des Gases zwar schwer am Schienbein verletzte, Schmerz aber anscheinend nicht verspürte. Wells testete mit Coltons Hilfe die Methode bei der Extraktion eines Zahnes mit Erfolg. Die Demonstration im Massachusetts General Hospital der Harvard-Universität (Boston) endete aber im Fiasko, da der Patient trotz Lachgasgabe unter Schmerzen litt. Wells veröffentlichte seine Ergebnisse 1847. Das Lachgas geriet aber in der medizinischen Fachwelt zunächst aufgrund der Bostoner Vorführung in Vergessenheit. Zu Unrecht, denn Lachgas ist das einzige Anästhetikum der Pionierzeit (wie Äther, Chloroform), das heute auch in Industriestaaten noch in Anwendung ist (jedoch nur noch selten, da es durch die moderneren Flurane abgelöst worden ist).
William Thomas Green Morton (1819-1868, amerikanischer Zahnarzt) erkannte die Bedeutung des Äthers zu Narkosezwecken und führte am 16. Oktober 1846 eine erfolgreiche Narkose vor (siehe Bild oben), an gleicher Stelle wie vor ihm der glücklose Wells. Dieses Datum gilt als die Geburtsstunde der modernen Anästhesie (AINS 2003;38).
James Young Simpson (1811-1870, schottischer Geburtshelfer) suchte unter dem Eindruck der Nachteile des Äthers nach einem alternativen Narkosemittel und fand das Chloroform. Dabei hat er sich auf der Suche nach dem geeigneten Mittel seiner Familie bedient. Die Wirkung der unterschiedlichen Dämpfe muss beeindruckend gewesen sein. Ein Zeitgenosse berichtete, dass er die Aufgabe übernommen hatte, ab und zu bei den Simpsons vorbei zu schauen, ob sich dort noch alles beim Rechten befände.
John Snow (1813-1885, britischer Anästhesist) war der erste Arzt, der sich speziell der Anästhesiologie widmete. Er entwickelte u. a. 1847 den ersten Ätherverdampfer. 1853 ermöglichte er mittels einer Chloroformnarkose die schmerzlose Geburt des Prinzen Leopold durch Königin Victoria.
Narkoseziele und Narkosemittel
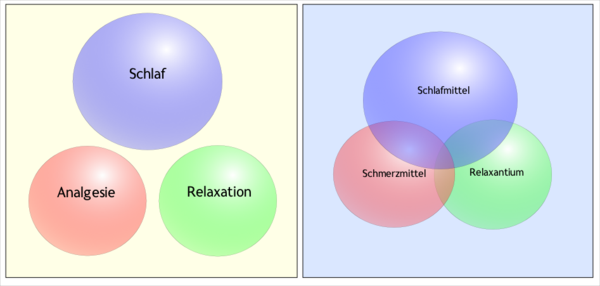
Die drei Komponenten der Narkose (Schlaf, Schmerzfreiheit und Muskelentspannung) lassen sich im Sinne ihres Wirkortes klar voneinander trennen. Die Ausschaltung des Bewusstseins ist an die Beeinflussung höherer Gehirnstrukturen gebunden, die Schmerzausschaltung erfolgt durch die Blockierung spezieller Rezeptoren und die Relaxation unterbricht die Erregungsübertragung an der Nerven-Muskel-Schnittstelle (motorische Endplatte). Schlafmittel, Schmerzmittel und Muskelrelaxantien überschneiden sich oft in ihren Wirkungen. So wirken die starken Schmerzmittel (Opioide) auch schlafanstoßend. Zudem gibt es Interaktionen zwischen den Medikamenten. In den meisten Fällen verstärken sie gegenseitig ihre Wirkung. Definition und Ziele
Die Narkose ist ein durch Medikamente herbeigeführter kontrollierter und reversibler Bewusstseinsverlust. Anders als beim Schlaf ist ein Mensch in Narkose nicht erweckbar. Völlig ausgeschaltet ist das Gehirn aber nicht. Daher wird die Narkosetiefe während einer Operation laufend kontrolliert.
Zur modernen Vollnarkose gehören folgende Qualitäten:
- Bewusstseinsverlust (Hypnose)
- Stressabschirmung (Sedation) wird zumeist schon vor der Narkoseeinleitung begonnen (Prämedikation).
- Schmerzausschaltung (Analgesie)
- Erinnerungslosigkeit (Amnesie) wird in jüngerer Zeit getrennt betrachtet, nachdem beobachtet worden war, dass auch narkotisierte Patienten (Ausschaltung der Awareness) manchmal anschließend Erinnerung an Ereignisse während einer Narkose hatten.
- vegetative Dämpfung verhindert das Auftreten von Störungen u.a. durch Schluck- und Hustenreflexe und durch Kreislaufschwankungen.
- Muskelentspannung (Relaxation) dient der Erleichterung der chirurgischen Arbeit, vor allem bei großen Bauchoperationen.
- Beatmung, zumindest aber die Sicherung der Atemwege, rechnen nicht zu den Narkosequalitäten, sind bei Vollnarkosen erforderlich, denn: Durch die Ausschaltung der Schutzreflexe könnte sonst Mageninhalt in die Lunge gelangen (Aspirationsgefahr). Wichtige Schmerz-, Beruhigungs- und Schlafmittel vermindern den Atemantrieb. Muskelrelaxation verhindert gar die Fähigkeit zu atmen.
Die zur Narkose verwendeten Medikamente haben diese Wirkungen in unterschiedlichem Maße. Viele Hypnotika und Sedativa wirken kaum oder gar nicht schmerzmindernd. Die hypnotische und sedierende Wirkung von Analgetika ist sehr unterschiedlich. Muskelrelaxanzien wirken weder analgetisch noch auf den Bewusstseinszustand.
Auf die Muskelrelaxation wird häufig verzichtet. Selbst die Schmerzausschaltung ist in Abhängigkeit vom Eingriff gelegentlich nicht notwendig.
Für manche Eingriffe ist eine Bewusstlosigkeit nicht erforderlich oder sogar Ansprechbarkeit und Schutzreflexe des Patienten erwünscht. Dann wird ein Eingriff nicht in Narkose durchgeführt, sondern nur in Sedierung. Bei der Auswahl des Beruhigungsmittels (Sedativum) wird dann möglichst darauf geachtet, dass es auch angstmindernd wirkt (Anxiolyse). Ein wacher Patient darf natürlich nicht relaxiert werden. Auch die Möglichkeiten der Analgesie sind dann eingeschränkt, weil Opiodanalgetika den Atemantrieb der Patienten vermindern. Sedierung ist auch üblich, wenn ein Eingriff in Regionalanästhesie durchgeführt wird.
Die Rückenanästhesie ist eine Kurzbezeichnung für rückenmarksnahe Anästhesien, also Arten der Regionalanästhesie. Hierbei werden Leitungsanästhetika durch die Haut in die Nähe des Rückenmarks gespritzt. So kommt es zu einer reversiblen (vorübergehenden) Querschnittslähmung einschließlich Betäubung. Je nachdem, wohin das Leitungsanästhetikum gespritzt wird, unterscheidet man Spinalanästhesie und Periduralanästhesie. Je nach Auswahl und Dosierung der Medikamente gibt es Periduralanästhesie auch als Betäubung ohne Lähmung.
Mittel
Entsprechend den Zielen der Narkose (s. o.) werden die verwendeten Medikamente wie folgt eingeteilt.
- Hypnotika (Schlafmittel)
- Analgetika (schmerzdämpfende Mittel)
- Muskelrelaxantien (Mittel zur Erschlaffung der Willkürmuskulatur)
Eine umfassendere und vergleichende Darstellung findet sich unter dem Stichpunkt Anästhetikum.
Schlafmittel
Bei den Schlafmitteln (Hypnotika) finden sich einige medizinische Gase, volatile (flüchtige) und injizierbare (einspritzbare) Medikamente. In Ausnahmefällen können bestimmte Hypnotika auch intranasal, oral, sublingual, rektal, intramuskulär oder subkutan verabreicht werden.
Der Gebrauch des Wortes Hypnotikum kann irreführend sein. Dieser Begriff wird im alltäglichen Sprachgebrauch für Suggestionsverfahren verwandt, die mit dem eigentlichen sprachlichen Ursprung (griechisch ὕπνος „Schlaf“) nichts zu tun haben. In der Anästhesiologie und der Pharmakologie wird das Wort Hypnose in seiner ursprünglichen Bedeutung benutzt und kennzeichnet den Zustand der Bewusstlosigkeit.
Gase und Dämpfe
- Gase
- Lachgas, Xenon
- Volatiles Anästhetikum
- Äther, Chloroform, Halothan, verschiedene Flurane: Enfluran, Isofluran, Sevofluran, Desfluran
Volatile Substanzen liegen unter Standardbedingungen in flüssiger Form vor. Diese Narkosemittel werden durch spezielle Verdampfer dem Frischgas beigefügt (siehe Vaporizer).
Injektionsnarkotika
Diese Medikamente liegen in flüssiger, gelöster Form vor. Sie müssen injiziert (eingespritzt) werden.
Die gebräuchlichsten Medikamente sind Thiopental-Natrium (z. B. Trapanal®) aus der Gruppe der Barbiturate, das Propofol und das Etomidat. Seltener werden Stoffe aus der Gruppe der Benzodiazepine eingesetzt.
Aufnahme und Elimination eines Injektionsnarkotikums unterscheiden sich prinzipiell von den Inhalationsnarkotika. Während die Gase im Wesentlichen durch die Atmung dem Organismus zugeführt oder entzogen werden, erfolgt die Zufuhr bei den Injektionsnarkotika durch Einspritzen (Injektion) und die Elimination durch Verstoffwechslung in der Leber oder Ausscheidung durch die Nieren.
Analgetika (Schmerzmittel)
Die in der Anästhesie verwendeten Analgetika sind
- Opioide
- Nichtopioid-Analgetika
- Ketamin (Sonderfall)
Bei den Opioiden sind Fentanyl, Dipidolor, Sufentanil, Alfentanil und Remifentanil im allgemeinen Gebrauch. Wegen seiner extrem kurzen Wirkdauer ist Remifentanil besonders gut im Rahmen der TIVA (siehe unten) einsetzbar.
Die Nicht-Opioid-Analgetika sind zur Verwendung während der Narkose nicht geeignet. Ihre Wirkung, die auf der Hemmung des Enzyms Cyclooxygenase beruht, ist nicht unmittelbar. Diese Substanzen werden vorrangig zur Behandlung des postoperativen Schmerzes eingesetzt.
Ketamin hat unter anderem μ- und δ-agonistische Eigenschaften und ist deshalb auch ein gutes Analgetikum, aber auch ein leistungsfähiges Hypnotikum. In letzter Zeit kommt sein Enantiomer S-Ketamin in Gebrauch, das ungefähr doppelt so stark und nebenwirkungsärmer ist.
Muskelrelaxantien
Muskellähmende Mittel (Muskelrelaxantien) kommen in Abhängigkeit von dem zugrunde liegendem Eingriff und dem Narkoseverfahren zur Anwendung. So sind die Operationen in den großen Körperhöhlen wie Brustkorb und Bauch ohne Muskelrelaxantien nur schwer durchführbar.
An anderer Stelle, wie beispielsweise in der Kniegelenkchirurgie oder bei Eingriffen an der Körperoberfläche, sind Muskelrelaxantien entbehrlich.
Gebräuchliche Mittel sind unter anderem Suxamethonium, Mivacurium, (Cis-)Atracurium und Rocuronium.
Ihre Wirkung kann mittels der Relaxometrie gemessen und überprüft werden.
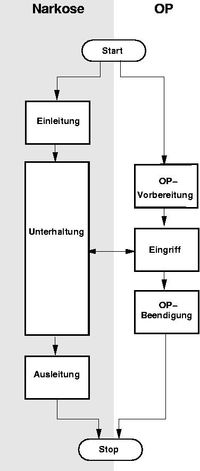
Narkosestadien
Es werden
- Einleitung (Anflutung)
- Unterhaltung (statische Phase)
- Ausleitung (Abflutung)
der Narkose unterschieden.
- Einleitung
- Phase, in der die zur Narkose verwendeten Medikamente im Organismus eine zu ihrer Wirkung ausreichende Konzentration erst erreichen müssen. Es kommt in der Einleitungsphase zu umfangreichen Umverteilungsvorgängen zwischen Kompartimenten des Organismus. Entscheidend ist die Konzentration am Wirkort (hier Gehirn). In diesem Zeitraum ist eine andere medizinische Intervention (beispielsweise OP) nicht möglich.
- Unterhaltung
- Die Medikamente haben eine ausreichende Konzentration im Gehirn erreicht. Konzentration und damit Wirkung ermöglichen die medizinische Intervention (zum Beispiel die OP). In dieser Phase wird die Medikamentenzufuhr dem wechselnden Bedarf angepasst. Die Notwendigkeit dazu kann sich mit dem Fortschreiten der Operation ergeben, da die Regionen der Intervention unterschiedlich schmerzempfindlich sind.
- Ausleitung
- Nach Beendigung der Intervention werden die Narkosemittel aus dem Organismus eliminiert.
Einleitung und Ausleitung sind in medizinischem Sinne nicht von Nutzen, deshalb sollen diese Phasen möglichst kurz sein. Die Narkosemittel unterscheiden sich diesbezüglich in ihren physikalisch-biologischen Eigenschaften (s. u.). Moderne Narkosemittel erfüllen diese Forderung immer besser.
Systematik der Narkoseformen
Narkosesystem
Das Narkosesystem beschreibt das engere technische Prinzip zur Verabreichung von Gasen unter der Narkose. Es ist ein Teil des Narkosegerätes, das zusätzlich Vorrichtungen zur Bevorratung und Dosierung von Gasen enthält.
Klassen Beschreibung Nichtrückatemsysteme Narkosen können im Rahmen der technischen Durchführung anhand des Narkosesystems systematisiert werden. In der Abbildung oben ist ein halbgeschlossenes Narkosekreissystem dargestellt, wie es am häufigsten in Anwendung ist. Rückatemsysteme Detaillierte Angaben hierzu unter Artikel Narkosesystem.
Sicherung der Atemwege (airway management)
Durch zentrale Dämpfungsvorgänge ist unter der Narkose einerseits die Spontanatmung tendenziell eingeschränkt (Hypoventilation) und in vielen Fällen gezielt aufgehoben. Durch manuelle oder maschinelle Beatmung wird die Sauerstoffversorgung und CO2-Abatmung sichergestellt.
Andererseits führen die oben genannten Dämpfungsvorgänge zur Erschlaffung der Schlundmuskulatur. Besonders in Rückenlage kommt es dabei zu einem Zurückrutschen der Zunge, die dabei die Atemwege verlegt. Die im Folgenden beschriebenen Verfahren dienen durch das sog. „Offenhalten der Atemwege“ dem Narkoseverfahren. Sie haben unterschiedliche Risiken und Nebenwirkungen.
Detaillierte Angaben hierzu unter Artikel Airway-Management.
Klassen Beschreibung Intubation Ein Schlauch (Endotrachealtubus) wird durch Mund oder Nase in die Luftröhre zum Sichern der Atemwege eingeführt. Der Vorgang wird als endotracheale Intubation bezeichnet. Zu Komplikationen siehe unten unter Intubationsschäden. Gesichtsmaske Der Sauerstoff und evtl. die Narkosegase werden über eine vor Mund und Nase dicht aufgesetzte Maske zugeführt. Das Offenhalten der Atemwege erfolgt durch spezielle Handgriffe (Esmarch) und leichte Rückwärtsneigung (Reklination) des Kopfes. Larynxmaske Eine speziell geformte Kehlkopfmaske sichert die Atemwege und ermöglicht die Beatmung. Larynxtubus Der Larynxtubus hat wie der Combitubus zwei Lumina, allerdings nur einen Konnektor. Er wird eingesetzt, wenn eine endotracheale Intubation nicht möglich ist. Er wird dann absichtlich in die Speiseröhre eingeführt und dort geblockt. Die Öffnungen, durch welche die Luft in die Trachea strömt, befinden sich seitlich im unteren Drittel des Tubus. Die Handhabung des Larynxtubus ist einfacher als die des Combitubus. Es gibt nur einen Konnektor und nur eine Leitung, um die beiden Ballons zu blocken. Das Einsatzgebiet des Larynxtubus ist vorwiegend die Notfallmedizin. Combitubus Ein spezieller Tubus für Patienten, die schwer zu intubieren sind. Er besteht aus einem Tubus für die Luftröhre (Trachea) und aus einem Tubus für den Speiseröhre (Oesophagus), die je nach Tubuslage unterschiedlich geblockt werden können. Narkotikum
Narkosen können unter dem Aspekt betrachtet werden, welches Narkotikum zur Unterhaltung (siehe Abschnitt Phasen) benutzt wird.
Klassen Beschreibung Inhalationsnarkose Verwendung von gas- oder dampfförmigen (volatilen) Narkosemitteln (beispielsweise Lachgas, Halothan, Sevofluran) iv.-Anästhesie Verwendung von injizierbaren Narkosemitteln (Barbiturate, Propofol, Opioide) (iv. = intravenös) Balancierte Anästhesie Verwendung von injizierbaren Narkosemitteln zur Narkoseeinleitung (Barbiturate, Benzodiazepine, Propofol, Etomidat), Aufrechterhaltung der Narkose unter Einsatz von volatilen Narkosemitteln (s.o.), Analgesie mit Opioiden. Die balancierte Anästhesie ist die derzeit am häufigsten verwendete Narkoseform. TIVA Totale Intravenöse Anästhesie unter ausschließlicher Verwendung von injizierbaren (einspritzbaren) Anästhetika. Man kombiniert ein Schlafmittel (Propofol, Methohexital) mit einem schmerzstillenden Mittel (Remifentanil, Fentanyl). Die Kombination Propofol/Remifentanil zeichnet sich durch relativ gute Steuerbarkeit aus. (siehe Narkotika und Abschnitt Komplikationen und Nebenwirkungen) Neuroleptanalgesie Zustand der Schmerzfreiheit (Analgesie) durch hochdosierte Opioide mit durch Neuroleptika induzierter Gleichgültigkeit (Affektindifferenz, Neurolepsie, „Mineralisation“) den Ereignissen gegenüber. Wird die Neuroleptanalgesie durch Distickstoffmonoxid (Lachgas) ergänzt, so bezeichnet man das Verfahren als Neuroleptanästhesie. Ein kritischer Punkt bei der Neuroleptanästhesie ist die nicht immer vollständige Hypnose, da diese nicht durch ein spezifisches Hypnotikum, sondern als Summe der Nebenwirkungen der anderen Substanzen (Opioid, Neuroleptikum, Distickstoffmonoxid) entsteht. Die klassische, reine Neuroleptanästhesie (Typ II) wird deshalb heute eher selten und dann nur nach vorausgegangener starker Prämedikation mit Benzodiazepinen verwendet. Die Neuroleptanalgesie, die eigentlich keine Narkose, sondern eine Analgosedierung darstellt, wird bei bestimmten Indikationen (endolaryngeale Eingriffe, Bronchoskopien, blind-nasale Wachintubation) noch relativ häufig angewandt. Der im deutschen Ärzterecht (Kassen- und Privatarztrecht) verwendete Begriff der Kombinationsnarkose bezeichnet lediglich die gleichzeitige Verwendung mehrerer Narkosemittel. Dabei ist es unerheblich, ob dabei Inhalations- oder Injektionsnarkotika in Anwendung kommen. Dieses Vorgehen ist jedoch die Regel, da nur in sehr seltenen Fällen noch eine Mono-Narkose durchgeführt wird (z. B. Kindernarkosen für diagnostische Untersuchungen).
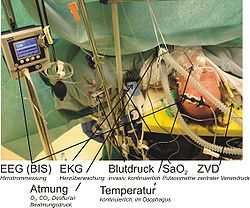
Überwachungsmaßnahmen/Sicherheit
Die intraoperativen Überwachungsmaßnahmen sind für Deutschland im Medizinproduktegesetz und in der Medizingerätebetreiberverordnung festgelegt. Beide Gesetze stellen die Umsetzung der europäischen Norm EN 740 dar. Außerdem existiert eine Empfehlung der Deutschen Gesellschaft für Anästhesie und Intensivmedizin (DGAI) zur Überwachung der Narkose und für die Ausstattung von Narkosearbeitsplätzen[3], die dadurch standardisiert sind. Nach EU-Norm müssen folgende Parameter gemessen werden:
- inspiratorische O2-Konzentration
- Anästhesiegaskonzentration
- Atemwegsdruck (bei Beatmung)
- exspiratorisches Atemvolumen (bei Beatmung)
- Diskonnektionsalarm (bei Beatmung, meist über den Atemwegsdruck getriggert)
- Kapnometrie (Darstellung der CO2-Verlaufkurve)
Weiterhin überwachte Parameter sind nach DGAI:
- kontinuierliche Überwachung (Monitoring) von EKG sowie Herzfrequenz und Blutdruck
- Sauerstoffsättigung des Blutes (SaO2)
Bei entsprechender Indikation müssen zusätzlich invasive Verfahren, wie arterielle Blutdruckmessung in Anwendung kommen.
Fakultativ, derzeit noch nicht vorgeschriebene, im Einzelfall aber notwendige bzw. hilfreiche Verfahren sind:
- EEG-Messungen (gelten als geeignet zur Bestimmung der Bewusstseinslage, nicht der Schmerzbeeinflussung)[4]
- Transösophageale Echokardiographie, vor allem in der Herzchirurgie zur Überwachung der Herzfunktion über die direkte Darstellung des Herzens im Ultraschallbild
Vorerkrankung und Narkose
Die nachstehende Liste enthält eine Auswahl typischer und aus fachlicher Sicht interessanter Erkrankungen, die mit der Narkose in Verbindung stehen.
maligne Hyperthermie Die maligne Hyperthermie ist eine seltene Erkrankung, die in Zusammenhang mit Narkosen zu schwerwiegenden Komplikationen führen kann. Hierbei kommt es zu einer Stoffwechselentgleisung mit extrem hohen Anfall an Kohlendioxid, Kreislaufüberstimulation und evtl. Erhitzung des Körpers. Durch sofortige Therapie konnte die Letalität (tödliche Verläufe) auf nahezu 0 % reduziert werden. Wichtigstes Medikament zur Therapie ist Dantrolen. restless-legs-Syndrom Kennzeichnend für das Restless-Legs-Syndrom sind Missempfindungen in den Extremitäten, die zum Bewegungszwang führen. Bei dieser relativ häufigen Erkrankung sollte Propofol zur Narkose nicht angewendet werden, da es zu einer akuten Verstärkung der Symptome führen kann. Auch muss die ausreichende Versorgung des Patienten mit zusätzlichen RLS-Medikamenten während der Hilflosigkeitsphase nach einer Narkose sichergestellt werden. Myasthenia gravis Die Myasthenia gravis ist eine Autoimmunerkrankung mit Bildung von Antikörpern gegen die Acetylcholinrezeptoren der Muskelzelle im Bereich der Muskelendplatte. Die Erkrankung ist durch Schwäche der Willkürmuskulatur gekennzeichnet, in einem ausgeprägtem Stadium durch Beeinträchtigung der Atmung. Muskelrelaxantien dürfen nur in sehr eingeschränktem Umfang angewendet werden. Nebenwirkungen und Komplikationen
Die primär anästhesiebedingte Mortalität soll bei 0,05 ‰ liegen, d. h. bei 5 von 100000 durchgeführten Narkosen.
Zum Vergleich: die primär anästhesiebedingte Mortalität von allgemeinchirurgischen Patienten soll bei 0,07-0,09 ‰ liegen, die Gesamtmortalität liegt bei diesen Patienten jedoch bei 6 ‰, also fast einhundertmal höher.[5]
Im Folgenden eine (lückenhafte) Liste der Nebenwirkungen und Komplikationsmöglichkeiten von Narkosen:
Übelkeit und Erbrechen (PONV)
Die Häufigkeit von PONV liegt bei 5 bis 80 % der Narkosen.
Ein häufigeres Vorkommen findet sich
- beim weiblichen Geschlecht,
- bei Nichtrauchern,
- bei schon stattgehabtem PONV oder „Reisekrankheit“ und
- bei hohen postoperativen Opioid-Dosen.
Manche Studien kamen zu dem Ergebnis, über die vollständig intravenöse Anästhesie (TIVA) ließe sich das relative Risiko eines PONV um etwa 30 % verringern[6]. So gilt, dass volatile Anästhetika und Lachgas das Risiko für PONV erhöhen.
Daneben gibt es verschiedene vermutete Faktoren wie: Hohe Dosen von Antagonisten der nichtdepolarisierenden Muskelrelaxantien oder die Art des Eingriffs. Beispielsweise solle PONV bei Schiel-Operationen bei Kindern häufig vorkommen.
Als Prophylaxe kommen neben der Vermeidung von Triggern u.a. Dexamethason, oder aber die Gabe von Therapeutika wie das Neuroleptikum Droperidol und ein Serotonin-Antagonist zur Anwendung.
Intubationsschäden
Zahnschaden
Ein Zahnschaden ist eine seltene aber aufklärungspflichtige Komplikation der trachealen Intubation. Beim Einlegen des Tubus in die Luftröhre (lat. Trachea) wird in der Regel ein Laryngoskop verwendet, um die Zunge wegzudrängen und somit freie Sicht auf den Trachealeingang mit Stimmlippen und Kehlkopf zu haben. Bei diesem Vorgang kann es vereinzelt - insbesondere bei beengten Sichtverhältnissen - zur Schädigung von Oberkiefer-Frontzähnen kommen. Die Häufigkeit wird mit 1:4500 angegeben.[7] Seit den 90er Jahren wird häufig die Larynxmaske anstelle des Trachealtubus zur alternativen Sicherung der Atemwege genutzt. Bei Fehlen von Kontraindikationen vermindert der Einsatz der Larynxmaske die Häufigkeit dieser Komplikation.
Fehlintubation
Zum Zwecke der Beatmung wird normalerweise das Ende des Beatmungstubus in der Luftröhre (Trachea) platziert.
Fehlintubationen sind:
- Ösophagusintubation
- Der Tubus wird fehlerhaft in die Speiseröhre (Oesophagus) eingeführt. Damit kann der Gasaustausch nicht stattfinden. Als erstes objektivierbares Zeichen fehlt in der Kapnometrie/-grafie die Darstellung von exspiratorischen CO2-Werten. Eine Intubation wird, klinisch, in der westlichen Welt nicht ohne Kapnometrie durchgeführt. Allerdings können in seltenen Fällen gleichzeitige Kalibrierung des Sensors, Genuss kohlensäurehaltiger Getränke oder Antazida-Einnahme kurz vor Messung zu Fehlinterpretationen führen (CO2-Blase im Magen). Klinisch fallen fehlende Atemgeräusche über der Lunge und manchmal erst sehr spät und in Abhängigkeit von der Sauerstoffvoratmung eine Zyanose auf. Die Behandlung der Ösophagusintubation besteht in der sofortigen Umintubation nach tracheal.
- endobronchiale Intubation
- Hierbei gelangt das distale Tubusende in einen der Hauptbronchien oder tiefer. Folge ist zumindest eine einseitige Ventilation mit resultierender pulmonaler Shuntdurchblutung. Die Diagnose kann durch Auskultation gestellt werden, wenn in der nichtbelüfteten Lunge das Fehlen von Ventilationsgeräuschen festgestellt wird.
- Die Therapie besteht im kontrollierten Zurückziehen des Tubus unter Beatmung. Das Stethoskop sollte auf der nichtbelüfteten Lunge liegen, während der Tubus langsam herausgezogen wird. Beim Auftreten von Atemgeräuschen liegt der Tubus korrekt.
- Im Rahmen der Thoraxchirurgie und Intensivmedizin kommen Techniken zur endobronchialen Intubation zweckgebunden in Anwendung. Das kann der gezielten Ruhigstellung eines Lungenflügels oder der seitengetrennten Beatmung dienen und somit gewollt sein.
- Verletzung der Trachea (Penetration)
- Durch tracheale Verletzung kann das Tubusende nach paratracheal gelangen. Es handelt sich um ein extrem seltenes Ereignis.
Aspiration von Mageninhalt
Die Aspiration von Mageninhalt ist eine der gefürchtetsten Komplikationen der Narkose.
In der Narkose sind normalerweise die Schutzreflexe erloschen. Dieser Zustand ist erwünscht. Es kann aber unter ungünstigen Verhältnissen dazu kommen, dass sich Mageninhalt passiv in den Rachen entleert und dann passiv in die Luftröhre und Lunge gelangt (Aspiration).
Hierbei können grobe Nahrungsbrocken zur Verlegung der Luftwege führen und die Ventilation beeinträchtigen. Die Folge ist die Ausbildung von Atelektasen (unbelüftete Lungenabschnitte), die für den Luftaustausch nicht mehr zur Verfügung stehen. Im ungünstigsten Fall kommt es durch große Nahrungbrocken zur Verlegung der Luftröhre (Trachea), womit Atmung und Beatmung unmöglich werden können. Es sind Ventilphänomene beschrieben worden. Diese Komplikation ist akut lebensbedrohlich und muss innerhalb von Minuten behoben werden.
In anderen Fällen kann es bei Aspiration dünnflüssigen Magensaftes zur Verätzung des empfindlichen Lungengewebes kommen. Ursächlich ist der niedrige pH-Wert des Magensaftes. Man spricht von einer chemischen Pneumonitis, die zum ARDS führen kann. Dieses Krankheitsbild ist ebenfalls lebensbedrohlich und führt bei überstandener Krise oft zu Folgeschäden (Lungenfibrose). Die sog. Aspirationspneumonie (Mendelson-Syndrom) erfordert immer Behandlungsmethoden der Intensivmedizin.
Der Vermeidung dient normalerweise die Nahrungkarenz vor Narkosen. So muss jegliches Essen für mindestens 6 Stunden vor Narkosen vermieden werden. Die Einnahme von 450 ml einer klaren Flüssigkeit wird heute meistens im folgenden Zeitraum bis zwei Stunden vor der Narkose als unproblematisch angesehen, wenn es sich um sonst gesunde Patienten handelt (siehe auch Abschnitt "Was tut der Patient?").
Im Notfall oder unter besonderen Bedingungen muss das Risiko der Aspiration durch Medikamente (z. B. zur pH-Wert-Anhebung), bestimmte Narkosetechniken (Rapid Sequence Induction) oder Verwendung von Magensonden und -blockern minimiert werden.
Intraoperative Wachzustände (Awareness)
Die Inzidenz von Awareness (englisch „Bewusstsein“, „Gewahrsein“) wird mit bis zu 2 % angegeben, wobei herzchirurgische und geburtshilfliche Eingriffe besonders häufig genannt werden. Andere Quellen geben eine Inzidenz von 0,02 % für Awareness mit Erinnerung und bis zu 80 % für Awareness ohne Erinnerungsmöglichkeit an.
Die Ursache liegt in der unzureichenden Narkosemittelbedarfsdeckung des Patienten, sei es durch Schwierigkeiten in der Interpretation der Narkosetiefe (z. B. Einsatz von Muskelrelaxantien, bestehender Drogenabusus) oder durch technische Dysfunktionen (z. B. Störungen in der zentralen Gasversorgung).
Als wichtigste Vermeidungsstrategie wird - wo möglich - der Verzicht auf die Anwendung von Muskelrelaxantien angesehen, so können reflexhafte Gliedmaßenbewegungen das drohende Gewahrwerden anzeigen. Andererseits wird der Einsatz von Benzodiazepinen und der kombinierte Einsatz von volatilen Anästhetika empfohlen.
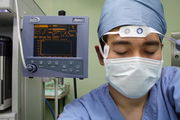
In manchen Einrichtungen wird das Neuromonitoring in Form von EEG- und EP-Analysen eingesetzt. Durch EEG-Analyse können Indizes erstellt werden, die unterschiedliche Narkosetiefen aufzeigen können. Durchgesetzt haben sich numerische Indizes (z. B. von 100 (wach) bis 0 [Nulllinie im EEG, d. h. Narkose ist zu tief], die durch Analyse der spektralen Leistungsdichte des Roh-EEGs mittels Fast-Fourier-Transformation erstellt werden. Diese Information sollen zukünftig in einem Regelkreis zur automatischen Steuerung der Hypnotikum-Zufuhr verwendet werden.
Die Verfahren sind noch in der Weiterentwicklung. Es gibt aber schon eine Reihe einsatzbereiter Geräte (Narkotrend® [siehe Abbildung des Narkosegerätes oben], BIS®, Siemens EEG-Pod®, Dräger pEEG®, DanMeter CSM®, DanMeter AAI®, Medical Device Management AEPex®), die zunehmend Eingang in die klinische Praxis finden.
Shivering
Als Postoperatives Zittern oder Shivering bezeichnet man ein nicht unterdrückbares Zittern, durch das der Körper Wärmeverluste, die durch eine Narkose oder Regionalanästhesie entstanden sind (Hypothermie), auszugleichen versucht. Neben subjektivem Unwohlsein können dadurch bei vorerkrankten Patienten Komplikationen des Herz-Kreislaufsystems ausgelöst werden. Es existieren effektive therapeutische und prophylaktische Maßnahmen.
Siehe auch
Quellen
- ↑ Kluge Etymologisches Wörterbuch der deutschen Sprache, 24. Auflage
- ↑ Theodor Husemann: Die Schlafschwämme und andere Methoden der allgemeinen und örtlichen Anästhesie im Mittelalter. Ein Beiträg zur Geschichte der Chirurgie, Deutsche Zeitschrift für Chirurgie 42 (1896), S. 517-596
- ↑ DGAI: Ausstattung des anästhesiologischen Arbeitsplatzes http://www.dgai.de/06pdf/8_2.pdf
- ↑ Schmidt G. N. et al: Comparative Evaluation of Narkotrend, Bispectral Index and classical electroencephalographic variables during Induction; Maintenance and Emergence of a Propofol/Remifentanil Anesthesia, Anesth Analg 2004;98:1346-53. PMID 15105213
- ↑ Heck, M., Fresenius, M.: Repetitorium Anaesthesiologie, Springer, Berlin 2004, ISBN 3-5402-0432-6
- ↑ Apfel C. C. und N. Roewer: Postoperative Übelkeit und Erbrechen, Der Anästhesist 4:2004 S. 377ff. PMID 15190867
- ↑ Warner ME et al.: Perianesthetic dental injuries: frequency, outcomes, and risk factors., Anesthesiology. 1999 May;90(5):1302-5. PMID 10319777
Weblinks
- Aufklärungsformular der Uni Erlangen
- Umfassende und nicht-kommerzielle Informationen zum Thema Narkose für Patienten
- Kinder-Narkose.de - Nicht-kommerzielle Website für Kinder und Eltern rund um das Thema Narkose
Bitte beachte den Hinweis zu Gesundheitsthemen!
Wikimedia Foundation.