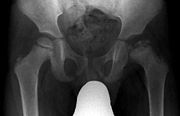
- Osteochondropathia deformans coxae juvenilis
-
Klassifikation nach ICD-10 M91.1 Juvenile Osteochondrose des Femurkopfes (Perthes-Legg-Calvé-Krankheit) ICD-10 online (WHO-Version 2006) Der Morbus Perthes ist eine orthopädische Kinderkrankheit. Die Ursache ist eine Durchblutungsstörung (Ischämie) und Absterben (Nekrose) von Knochengewebe im Hüftkopf. Die Kinder entwickeln Schonhinken, Knieschmerz und Hüftgelenksrotationseinschränkungen.
Der Morbus Perthes wurde 1910 von dem deutschen Chirurgen Georg Clemens Perthes, einem Neffen von Friedrich Christoph Perthes, entdeckt. Zeitgleich erfolgten weitere Erstbeschreibungen durch J. Calvé in Frankreich und A.T. Legg in Amerika, weshalb im Anglophonen der Begriff „Legg-Calvé-Perthes' disease“ gebräuchlich ist.
Inhaltsverzeichnis
Synonyme
- Legg-Calvé-Perthes-(Waldenström-)Syndrom (LCP)
- Osteochondropathia deformans coxae juvenilis
- Coxa plana idiopathica
- juvenile Hüftkopfnekrose
- idiopathische kindliche Hüftkopfnekrose
- Maydl-Krankheit
Vorkommen
Die Prävalenz beträgt ca 1:1200. Die Erkrankung tritt überwiegend bei Jungen mit weißer Hautfarbe (diese sind ca. 4x häufiger betroffen als Mädchen) meist zwischen dem 5. und 9. Lebensjahr auf (selten auch noch bis zum Ende der Pubertät, aber auch schon mit 2 Jahren). Bei ca. 15 % der Kinder sind beide Seiten gleichzeitig betroffen. Neben der Osteochondrosis dissecans ist der Morbus Perthes die häufigste aseptische Knochennekrose. Die Erkrankung ist mit einer jährlichen Inzidenz von fünf Fällen auf 100.000 Einwohner (genaue Daten für die Bundesrepublik fehlen) relativ häufig.
Ursachen
Die Ursachen des Morbus Perthes sind noch weitgehend unbekannt und so werden einige mögliche Ursachen diskutiert:
- Durchblutungsstörungen: Diskutiert werden evtl. vorliegende Gefäßfehlbildungen, die die auch bei normalen Gefäßbett eher schlechte Durchblutung des Hüftkopfes beeinträchtigen.
- hormonelle Dysregulation
- Druckerhöhung im Knochen oder Gelenkraum
- genetische Faktoren: Hier wird eine multifaktorielle Vererbung vermutet. Besonders direkte Verwandte (z.B. Geschwister) tragen ein deutlich erhöhtes Risiko
Beim Morbus Perthes handelt es sich um eine wahrscheinlich durch Durchblutungsstörungen hervorgerufene Erkrankung des Hüftkopfes im Kindesalter. Im Frühstadium führt sie zu einer Gelenkreizung mit Gelenkergüssen, so dass eine Ähnlichkeit mit rheumatischen Erkrankungen besteht. Im weiteren Verlauf tritt regelhaft ein Zusammensintern der Hüftkopfkugel auf, oft verbunden mit einem seitlichen Auswandern aus dem Gelenkkugellager im Becken, auch Gelenkpfanne. Später kommt es zu einer bleibenden Verformung von Kopf und Pfanne mit einer entsprechenden Bewegungsstörung. Das Bein bleibt verkürzt. Der frühe Verschleiß des Hüftgelenkes ist vorbestimmt. Bei Kindern im Alter von 2 bis 12 Jahren muss beim Auftreten von Hüftschmerzen und -hinken, bei Schmerzaustrahlung ins Knie und Gehfaulheit an diese Erkrankung gedacht werden. Mit Röntgenaufnahmen lassen sich die knöchernen aber nicht die knorpeligen Veränderungen des Hüftgelenkes erkennen.
Typischer Verlauf im Röntgenbild
- Initialstadium: Scheinbare Gelenkspaltverbreiterung im Hüftgelenk.
- Kondensationsstadium: In diesem Stadium ist eine Verdichtung der Knochensubstanz zu erkennen.
- Fragmentationsstadium: Ein scholliger Zerfall der Hüftkopfepiphyse wird erkennbar.
- Reparationsstadium: Es kommt zur allmählichen Wieder-Verknöcherung des Hüftkopfes.
- Ausheilungsstadium: Die Umbauprozesse sind abgeschlossen, unter Umständen liegt eine Deformierung des Hüftkopfes vor, wenn es in der Reparationsphase zu Fehlbelastungen gekommen ist.
Dauer: Meist zwei bis vier Jahre, jedoch sind auch kürzere Verläufe möglich und längere von bis zu sechs oder acht Jahren.
Erste Zeichen sind Bewegungseinschränkung und/oder die Schmerzen im Hüft-/Kniebereich. Im Sonogramm wird ein Gelenkerguss diagnostiziert. Zusätzlich sind beginnende Veränderungen der Epiphyse vorne früh zu erkennen. Nur die fortgeschrittenen Veränderungen sind im Röntgenbild erkennbar. Im Verdachtsfall wird deshalb meist die Magnetresonanztomographie (MRT) eingesetzt, da die Erkrankung hier schon im Initialstadium entdeckt werden kann.
Im Verlauf kommt es beim M. Perthes Gelenk zu einer Hüftkopfvergrößerung, die bis zu einer Inkongruenz der Hüftkopfkugel zum Gelenkkugellager im Becken führen kann. Beide Gelenkanteile können schwer deformiert werden. Man spricht von einem Containmentverlust. Deformitäten im Sinne eines Containmentverlustes (beginnend oder ausgeprägt) können operativ behandelt werden. Diese Operationen beinhalten eine Durchtrennung des Beckens (Beckenosteotomie nach Salter) oder des Oberschenkelknochens (Infratrochantäre varisierende Femurosteotomie), um die Kongruenz des Gelenkes wieder herzustellen. Die eingebrachten Implantate müssen wieder entfernt werden.
Die Bildgebung muss bei ausgeprägten Befall oder erhöhtem Risiko der Kinder mindestens alle vier Monate wiederholt werden bis das Regenerationsstadium erreicht ist. Danach ist keine weitere Deformierung zu erwarten, abgesehen von einem Trochanterhochstand. Dieser sollte durch eine Verödung der Wachstumsfuge im Wachstum gebremst werden, damit kein hinkendes Gangbild entsteht. Ob ein Röntgenbild oder die MRT eingesetzt werden ist ebenfalls noch nicht einheitlich. Weiterhin ist eine Arthrographie zur Beurteilung des Containments möglich. Neuerdings gibt es auch Untersuchung von der Containmentdiagnostik im Ultraschall im Vergleich zur MRT und Röntgen, welche eine gute Aussage über die Gelenksituation geben können.
Diagnose
Es kommt zur Einschränkung in der Abspreiz- und Drehbeweglichkeit im Hüftgelenk, so dass es zu einem positiven Viererzeichen kommt. Die Innenrotation und Abduktion sind eingeschränkt, später auch die Beugung und Streckung. Schmerzen sind nicht zwingend vorhanden, können sich aber im Verlauf sowohl im Hüft- als auch im Kniebereich als Ruhe-,Belastungs oder Anlaufschmerz entwickeln. Frühsymptome sind z.B. ein u.U. diskretes Schonhinken und/oder Lauffaulheit. Röntgenologisch sind die oben genannten Veränderungen zu erkennen. Im Initialstadium ist meist eine Magnetresonanztomografie (MRT) nötig, was bei kleinen Kindern in der Regel eine Vollnarkose bedeutet. Da die Initialphase meist nur wenige Wochen andauert, die Beschwerden sich aber häufig erst in der Kondensationsphase einstellen, kommt es auch erst dann zur Diagnose. Dann reichen Röntgenbilder in zwei Ebenen.
Radiologische Risikozeichen
Die Risikozeichen weisen auf einen prognostisch eher ungünstigen Verlauf hin:
- Lateralisation des Hüftkopfes
- Beteiligung der Metaphyse
- Verkalkungsherd lateral der Epiphyse
- Horizontalstellung der Epiphyse
Differentialdiagnose
- Coxitis fugax
- bakterielle Coxitis
- kongenitale Gelenkdysplasie
- Hypothyreose
- Tumore
Therapie
Der zeitliche Verlauf lässt sich nicht beeinflussen. Die Erkrankungsdauer ist von der Ausprägung abhängig und kann von wenigen Monaten bis zum Abschluss der Erkrankung nach mehreren Jahren andauern. Bei der Therapie ist es das Ziel, den geschwächten Hüftkopf zu entlasten und das Auftreten von Deformierungen während der Reparation zu verhindern. Im Verlauf der Jahre wurden viele Möglichkeiten versucht, diese Ziele zu erreichen, es hat sich aber keine davon absolut durchgesetzt. Die Behandlungsstrategien unterscheiden sich oft regional.
Konservativ: Hierbei wird versucht, das Hüftgelenk zu entlasten bzw. es in eine Stellung zu bringen, die sich günstig auf eine Heilung auswirkt (sog. Containment).
- Thomasschiene (bewirke einer Studie zufolge nur Entlastung, führe sogar zu einem erhöhten Druck im Hüftkopf. Diese Studie bezieht sich allerdings nur auf Messungen in einem Fall, bei einem Erwachsenen.)
- Mainzer Orthese (bewirkt Entlastung und Containment)
- Texas-Scottish-Rite-Orthese (bewirkt nur Containment)
- Beckenbeingipsverband in Abduktions- oder Entlastungsstellung (bewirkt Entlastung und Containment)
- Petrie Cast (nur Containment, der Hüftkopf wird voll belastet)
- Altana-Schiene (nur Containment, der Hüftkopf wird voll belastet)
- Snyder Sling (volle Entlastung, Gehen nur an Unterarmstützen möglich)
- Braadgips (volle Entlastung, Gehen nur an Unterarmstützen möglich)
- Unterarmgehhilfen (Krücken - garantieren keine Entlastung bei Falschanwendung)
- Rollstuhl
Gips und entlastende Orthesen werden heute seltener als früher angewendet. Bei entlastenden Orthesen wie der Thomasschiene oder der Mainzer Orthese ist zu beachten, dass sie keine vollständige Entlastung bewirken können.
Wichtig ist jedenfalls die Vermeidung einer ungeschützten Belastung: nicht springen oder hüpfen (Sportverbot), „Schritte reduzieren“. Regelmäßige bildgebende Kontrollen sind nötig, um die Notwendigkeit einer Operation zu erkennen.
Trügerisch ist, dass die Kinder die Krankheit oft nicht hinreichend ernst nehmen, nämlich wenn sie schmerzfrei sind. Oft benutzen sie ihre Krücken dann nicht oder nicht richtig. Wenn das unbeobachtet geschieht oder die Eltern das tolerieren, rächt es sich oft dadurch, dass der Hüftkopf irreversibel deformiert ist.
Chirurgisch: Vorbeugung vor auftretenden Deformitäten und die Wiederherstellung der Gelenkkongruenz. Man spricht von „Containment-Therapie“, da der Hüftkopf wieder vollständig von der Hüftpfanne überdacht, und somit das Hüftgelenk rezentriert werden soll (contained hip).
- Beckenosteotomie nach Salter, zumeist in Verbindung mit einer
- intertrochantären Korrekturosteotomie z. B. die DVO (Derotations-Varisationsosteotomie) oder die DVEO (Derotations-Varisations-Extensionsosteotomie)
- Triple-Osteotomie in Kombination mit intertrochantärer Korrekturosteotomie
Dabei handelt es sich um relativ schwere Eingriffe, bei denen die Knochen durchtrennt werden müssen. Zum Teil wird auch nach solchen Operation weiter über längere Zeit eine Entlastung an Krücken, im Rollstuhl oder durch Orthesen gefordert.
Die Meinungen über den Sinn und den Erfolg der verschiedenen Behandlungsmethoden gehen sehr weit auseinander. Ergebnisse von Studien divergieren zum Teil vollständig.
Die eigentlich nötige psychosoziale Betreuung der Kinder und der Eltern fehlt häufig. Dementsprechend wichtig sind Selbsthilfegruppen, in denen zum Beispiel Alltagsprobleme diskutiert und Erfahrungen ausgetauscht werden können, etwa zum Umgang mit den Hilfsmitteln im Alltag und zur Reaktion auf „Angestarrt werden“.
Prognose
Bisher ist bei etwa 40% der Patienten mit einem ungünstigen Verlauf der Erkrankung zu rechnen. Je später das Kind erkrankt, desto ungünstiger ist die Prognose. Im mittleren Lebensalter müssen dann chronische Hüftbeschwerden und wegen der Beinlängendifferenz auch Wirbelsäulenbeschwerden behandelt werden. 10 bis 15 Jahre lang ist mit jährlichen ambulanten Behandlungskosten von ca. Euro 800.- zu rechnen. Dann ist die Versorgung mit einer Endoprothese erforderlich, für die Kosten in Höhe der dann gültigen DRG anfallen (ca. Euro 10.000).
Literatur
Grundlagen - Erstbeschreibungen
- J. Calvé: Sur une forme particulière de pseudocoxalgie greffée sur déformation caractéristiques de l’extrémité supérieure du fémur. In: Revue de chirurgie. 30/1910, S. 54-84
- A. Legg: An obscure affection of the hip joint. In: Boston Medical and Surgical Journal. 162/1910, S. 202-204
- G. Perthes: Über Arthritis deformans juvenilis. In: Deutsche Zeitschrift für Chirurgie. 107/1910, S. 111-117
Wichtige Klassifikationen
- A. Catterall: The natural history of Perthes’ disease. In: Journal of Bone and Joint Surgery. British Volume. 53/1971, S. 37-53
- E. J. Eyring, D. R. Bjornson, C. A. Petersen: Early diagnostic and prognostic signs in Legg-Calvé-Perthes disease. In: The American Journal of Roentgenology. 92/1965, S. 382 - 387
- J. A. Herring, B. Jeffrey, J. J. Williams, J. S. Early, R. H. Browne: The lateral pillar classification of Legg-Calvé-Perthes disease. In: Journal of Pediatric Orthopaedics. 12/1992, S. 143-150
- R. B. Salter, G. Thompson: Legg-Calvé-Perthes disease. The prognostic value of the subchondral fracture and a two group classification of the femoral involvement. In: Journal of Bone and Joint Surgery. American Volume. 66/1984, S. 479-489
- S. D. Stulberg, D. R. Cooperman, R. Wallenstein: The natural history of Legg-Calvé-Perthes disease. In: Journal of Bone and Joint Surgery. American Volume. 63/1981, S. 1095-1108
Literatur zur Diagnostik
- Konermann W, Gruber G, Gaa J.: Standardized sonographic examination of the hip joint; Ultraschall Med. 2000 Jun;21(3):137-41.
- Kramer J, Hofmann S, Scheurecker A, Tschauner C.: Perthes disease; Radiologe. 2002 Jun;42(6):432-9.
- Stuecker MH, Buthmann J, Meiss AL.: Evaluation of hip containment in legg-calve-perthes disease: a comparison of ultrasound and magnetic resonance imaging; Ultraschall Med. 2005 Oct;26(5):406-10.
Deutschsprachiges Standardlehrbuch
- K.-P. Schulitz, H.-O. Dustmann: Morbus Perthes. Ätiopathogenese, Differentialdiagnose, Therapie und Prognose. 2. Auflage. Springer-Verlag, Berlin-Heidelberg-New York 1998
Weblinks
- Information zum Morbus Perthes (Altonaer Kinder-Krankenhaus)
- AWMF-Leitlinen M.Perthes
Bitte beachte den Hinweis zu Gesundheitsthemen!
Wikimedia Foundation.