- Schwarzer Hautkrebs
-
Klassifikation nach ICD-10 C43 Bösartiges Melanom der Haut ICD-10 online (WHO-Version 2006) Das maligne Melanom (von gr. μέλας „schwarz“), auch schwarzer Hautkrebs (engl.: [malignant] melanoma) genannt, ist ein hochgradig bösartiger Tumor der Pigmentzellen. Er neigt dazu, früh Metastasen über Lymph- und Blutbahnen zu streuen und ist die am häufigsten tödlich verlaufende Hautkrankheit mit weltweit stark steigender Anzahl an Neuerkrankungen.
Neben dem hier behandelten Melanom der Haut (cutanes Melanom) gibt es auch Melanome der Schleimhäute, des Auges (Bindehautmelanom, Aderhautmelanom), des Zentralnervensystems und der inneren Organe.
Inhaltsverzeichnis
Häufigkeit (Epidemiologie)
Die Häufigkeit der Neuerkrankung (Epidemiologie) beträgt in Mitteleuropa etwa zehn auf 100.000 Einwohner pro Jahr, in Australien und den Südstaaten der USA liegt sie bei 30–45 pro 100.000 Einwohner pro Jahr. Am höchsten weltweit liegt sie in Auckland, der größten Stadt Neuseelands.[1] Nach Angaben der Berliner Charité gibt es in Deutschland jährlich etwa 15.000 Fälle des malignen Melanoms. Etwas mehr als 2.000 Deutsche sterben daran. Als Todesursache ist das bösartige Melanom der Haut mit einem Anteil von etwa einem Prozent an allen Krebstodesursachen für beide Geschlechter und beide Teile Deutschlands selten.[2]
Risikofaktoren
UV-Strahlung und Sonnenbrand
Etwa alle sieben Jahre verdoppelt sich die Zahl der an einem Melanom Erkrankten. Dies wurde früher in erster Linie auf Veränderungen der Freizeitgewohnheiten zurückgeführt. UV-Strahlung gilt als die wichtigste umweltbedingte Melanomursache.[3] Der Zusammenhang von Sonnenstrahlung und Krebshäufigkeit wurde erstmals von Eleanor Josephine Macdonald auf Basis des von ihr in den USA errichteten Krebsregisters nachgewiesen.
„[T]rotz vieler Aufklärungskampagnen“ in den letzten zwei Jahrzehnten konnte das Schönheitsideal „Braunsein = Gesundsein“ allerdings „noch nicht ausreichend korrigiert werden“, so dass trotz gestiegenen Gesundheitsbewusstseins „die Zahl der Neuerkrankungen jedes Jahr weiter“ ansteige.[4]
Das Deutsche Krebsforschungszentrum sieht als wesentlichen Umweltrisikofaktor die exzessive Exposition gegenüber Sonnenlicht an. Daneben spiele der Hauttyp als endogener Faktor eine entscheidende Rolle. Die Suche nach möglichen beruflichen Risikofaktoren lieferte wie auch ernährungsepidemiologische Studien widersprüchliche Resultate.[5]
Es wurde wiederholt festgestellt, dass es erbliche Veranlagungen für ein höheres Melanomrisiko gibt. Personen, die eine hohe Anzahl von Nävuszellnävi haben und Träger von dysplastischen Nävuszellnävi sind, haben ein erhöhtes Risiko, im Lauf ihres Lebens an einem malignen Melanom zu erkranken. Etwa fünf bis zehn Prozent aller malignen Melanome treten familiär gehäuft auf.[6] Hier wird ein polygener Erbgang vermutet.
In der westlichen Hemisphäre ist das maligne Melanom der häufigste Krebs bei jungen Frauen zwischen 20 und 40 Jahren. Hellhäutige Menschen sind besonders gefährdet, im Vergleich zu ihnen beträgt die Erkrankungswahrscheinlichkeit dunkelhäutiger Menschen nur ein Sechstel.
Einfluss von Sonnencreme
Die Schutzwirkung von Sonnencremes wird sehr kontrovers diskutiert. Über die Verhinderung der Entstehung von Hautkrebs gibt es sehr widersprüchliche Studien. In einigen Studien wurden eher negative Auswirkungen bei der Anwendung von Sonnencremes festgestellt,[7] während in anderen Veröffentlichungen und Studien das Gegenteil behauptet wird.[8] Im Tiermodell wurde zwar eine eindeutige Wirkung von Sonnencreme zur Verhinderung der Ausbildung eines Spinalioms der Haut (ein Plattenepithelkarzinom) festgestellt, jedoch ist dies beim malignen Melanom und beim Basaliom nicht der Fall.[9]
In einer 2003 erschienenen Metastudie wurde kein Zusammenhang zwischen der Verwendung von Sonnencreme und der Zunahme von Erkrankungen an malignen Melanomen beim Menschen festgestellt. Die Studie kommt zu dem Schluss, dass in früheren Studien offensichtlich Fehler bei der Berücksichtigung von Konfundierungseffekten gemacht wurden und sie deshalb eine positive Korrelation zwischen der Benutzung von Sonnencreme und dem Auftreten von malignen Melanomen feststellten. Von Konfundierungseffekten spricht man, wenn das zu untersuchende Phänomen (hier die Zunahme an malignen Melanomen) von zwei oder mehr Bedingungen gleichzeitig beeinflusst wird. In den vorhergehenden Studien seien zudem neuere Sonnencremes mit einem Schutzfaktor größer als 15, einem Schutz gegen UV-A-Strahlung und Wasserfestigkeit überhaupt nicht berücksichtigt worden. Die Autoren gehen davon aus, dass es Jahrzehnte dauern kann, um einen positiven Effekt zwischen dem Gebrauch von neueren Formulierungen von Sonnencremes und malignen Melanomen zu ermitteln.[10]
Einfluss von Sonnenmangel
Es gibt weitere Risikofaktoren, die das Melanomrisiko steigern können. Hierzu zählt möglicherweise sogar ein gewisser Sonnenmangel. So bemerkten Forscher in Nordamerika und in Europa ein auffälliges Nord-Süd-Gefälle bei verschiedenen Krebsarten, das sich nur durch unterschiedliche Besonnung der Menschen erklären ließ. Diesen Zusammenhang fand man für Brustkrebs, Prostatakrebs, Dickdarmkrebs, Ovarialkrebs und anscheinend auch für das Melanom und den Blasenkrebs.[11][12] Forscher bestätigten die Nurses’ Health Study, wonach auf jeden, der an sonnenbedingtem Hautkrebs gestorben ist, 30 Menschen kommen, die durch Vitamin D vor dem Krebstod bewahrt wurden.[13]
Eine Schlüsselrolle spielt hierbei offenbar das Vitamin D. 90 % des vom Körper benötigten Vitamin D werden durch UV-B-Bestrahlung in der Haut gebildet.[11] Erwachsene mit 25-OH-D3-Spiegeln über 20 µg/ml (im Blutserum) haben zum Beispiel ein dreifach reduziertes Risiko, am Dickdarmkrebs zu erkranken. Welche Blutspiegel von 25-OH-D3 optimal sind, bleibt allerdings noch zu klären.[11]
Symptome und Beschwerden
Warnsymptome des malignen Melanoms können die Vergrößerung, die Farbänderung sowie das Jucken von Leberflecken (von Leberflecken gehen 40 % der Erkrankungen aus) oder Veränderungen von Hautpartien sein, die pigmentiert sind (dunkler erscheinen). Bei dunkelhäutigen Menschen hingegen geht die Erkrankung meistens von Stellen aus, die weniger dunkel sind, wie zum Beispiel von den Schleimhäuten oder den Handflächen.
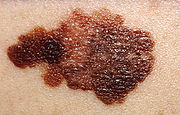
Beurteilung nach der „ABCDE-Regel“
Treffen zwei der folgenden fünf Kriterien auf einen verdächtigen Pigmentfleck zu, wird in der Regel zu einer vorsorglichen Entfernung des Flecks geraten:
- A – Asymmetrie: nicht symmetrisch, beispielsweise nicht rund oder oval
- B – Begrenzung: unregelmäßig oder unscharf
- C – Color (Farbe): unterschiedlich starke Pigmentierung, Mehrfarbigkeit
- D – Durchmesser: größer als 5 mm
- E – Erhabenheit/Entwicklung: neu und in kurzer Zeit entstanden auf sonst flachem Grund
Subtypen des malignen Melanoms
Es gibt vier wichtige Unterarten des malignen Melanoms, dazu eine selten auftretende Unterart:
- Oberflächlich spreitendes Melanom (SSM: superficial spreading melanoma, auch pagetoides Melanom, Häufigkeit etwa 47 %)
- Noduläres malignes Melanom (NMM, Häufigkeit etwa 39 %)
- Lentigo-maligna-Melanom (LMM, Häufigkeit etwa 6 %)
- Akrolentiginöses Melanom (ALM, Häufigkeit etwa 6 %)
- Amelanotisches Melanom (AMM, selten)
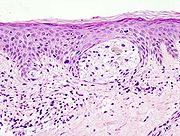
Diese Subtypen unterscheiden sich durch ihr Aussehen, die Art des Wachstums und ihre Metastasierungsneigung. Sie haben eine unterschiedliche Prognose. Da die Einteilung beim bloßen Betrachten nicht unbedingt eindeutig ist, muss nach Entfernung eine histologische Untersuchung durchgeführt werden.
Das maligne Melanom metastasiert besonders aggressiv. Es wurde von Fällen berichtet, bei denen das maligne Melanom in andere bösartige Tumore metastasiert ist. Wegen dieser starken Metastasierungsneigung verbietet es sich auch, eine Gewebeprobe zu nehmen (Biopsie). Stattdessen muss die Veränderung vollständig und mit einem ausreichenden Sicherheitsabstand entfernt werden.
Oberflächlich spreitendes Melanom (SSM)
Die häufigste Form des malignen Melanoms, das oberflächlich spreitende Melanom, wächst langsam (meist über einen Zeitraum von zwei bis vier Jahren) horizontal in der Hautebene und manifestiert sich als unregelmäßig pigmentierter, unscharf begrenzter Fleck. Mittig können depigmentierte (helle) Inseln entstehen. Im späteren Stadium, nach etwa zwei bis vier Jahren, wächst das SSM auch in vertikaler Richtung, und es bilden sich Erhabenheiten. Bei Frauen findet sich das SSM häufig am Unterschenkel, beim Mann meist am Körperstamm. Es entsteht in der Regel jenseits des 50. Lebensjahrs.[6]
Noduläres malignes Melanom (NMM)
Beim nodulären malignen Melanom handelt sich um die aggressivste Form der malignen Melanome mit der ungünstigsten Prognose. Es tritt gehäuft ab dem 55. Lebensjahr auf. Charakteristisch ist sein relativ schnelles vertikales Wachstum und seine frühzeitige Metastasierung über Lymphe und Blut. Es hat eine braune bis tiefschwarze Farbe mit glatter oder ulzerierter Oberfläche, die leicht blutet. Das noduläre Melanom kann aber auch amelanotisch, also nicht mehr in der Lage sein, Melanin herzustellen. Es wird dann wie weiter unten beschrieben amelanotisches Melanom (AMM) genannt. Meistens tritt der Tumor am Rücken, an der Brust oder an den Extremitäten auf. Bei fehlender Melaninsynthese kann es häufig fehldiagnostiziert werden.[6]
Lentigo-maligna-Melanom (LMM)
Dem LMM geht eine Lentigo maligna voraus. Es wächst zunächst vor allem radial und horizontal. Erst nach bis zu 15 Jahren kann es auch vertikal wachsen. Sein Aussehen ist durch große, teils erhabene, unregelmäßige Flecken gekennzeichnet. Zu 90 % sind die LMM im Gesicht lokalisiert, meist bei älteren Menschen ab dem 65. Lebensjahr. Es wächst recht langsam und erst nach Jahren vertikal, weshalb es eine relativ günstige Prognose hat.[6]
Akrolentiginöses Melanom (ALM)
Das Aussehen des akrolentiginösen Melanoms ähnelt dem Aussehen des LMM, es wächst aber deutlich schneller und aggressiver. Meist ist dieser Tumor an den Handflächen bzw. Fußsohlen, aber auch unter den Nägeln lokalisiert. Er tendiert zu Blutungen und kann, wenn er sich unter einem Finger- oder Fußnagel befindet, zur Nagelablösung führen. Dieser Melanomtyp trifft bevorzugt dunkelhäutige Menschen. In Afrika und Asien stellt es den Hauptanteil an Melanomdiagnosen.[6] Bob Marley ist an solch einem Melanom gestorben.
Amelanotisches Melanom (AMM)
Das amelanotische Melanom entspricht in etwa dem NMM, wobei jedoch wegen der Entartung der Zellen kein Pigment mehr gebildet wird. Dies macht es besonders tückisch, weil es oft erst sehr spät entdeckt wird; dann liegen oft schon Metastasen vor. Amelanotische Melanome können sehr untypisch aussehen.
Diagnose
Ein Hautarzt oder ein Facharzt für Allgemeinmedizin mit entsprechender Erfahrung kann meist durch Sichtung der verdächtigen Hautpartie feststellen, ob es sich um ein malignes Melanom handelt oder nicht. Im Zweifelsfall wird das verdächtige Hautareal im Ganzen (in toto) mit einem entsprechenden Sicherheitsabstand entnommen und unter dem Mikroskop untersucht. Kleinere Gewebeproben sollte man nicht entnehmen, da zur feingeweblichen Diagnosestellung, bzw. zur Tumordickenbestimmung die gesamte Läsion beurteilt werden sollte. Daneben wird kontrovers diskutiert, ob durch die Entnahme von nur einem kleinen Anteil des Tumors die Gefahr einer Streuung (Metastasierung) über die Blutbahn oder die Lymphe zu groß wäre.
Mit Hilfe der Autofluoreszenz der Haut wird es in der Zukunft eventuell möglich sein, die klinische Diagnose in einem frühen Stadium bestätigen zu können. Dazu wird die Haut mit infrarotem Laserlicht in kurzen Impulsen bestrahlt. Das Melanin-Molekül absorbiert zwei der Photonen und fluoresziert im roten oder blau-grünen Spektralbereich. Anhand der Farbe kann eine Entscheidung über die Bösartigkeit des untersuchten Pigmentfleckes getroffen werden.[14] Daten aus kontrollierten Studien liegen hierzu noch nicht vor.
Prognose (Folgen und Komplikationen)
Kriterien zur Prognose und Therapie liefern die Stadien der TNM-Klassifikation, die Tumordicke (nach Breslow), die Ulzeration des Tumors, die Eindringtiefe (Clark-Level), der Subtyp (beispielsweise LMM hat eine bessere Prognose als AMM), die Tumorlokalisation und das Geschlecht (Männer haben eine schlechtere Prognose). Keinen Einfluss auf die Prognose hat die Dunkelheit oder Helligkeit des Melanoms. Hiervon ausgenommen ist das amelanotische Melanom, das eine schlechte Prognose besitzt. Bei einer frühen Diagnose und Behandlung steht die Chance einer Heilung gut. Insbesondere bei „In-situ-Melanomen“, also bei Melanomen, die die sogenannte Basalmembran – die Begrenzung zwischen Epidermis (Oberhaut) und Dermis (Lederhaut) – noch nicht durchbrochen haben, liegt das Metastasierungsrisiko bei 0 %. Die meisten Melanome sind in diesem Stadium bereits erkennbar.
Bei dünnen Melanomen (vertikale Tumordicke kleiner als 0,75 mm) liegen die Heilungschancen bei etwa 95 Prozent. Die Fünf-Jahres-Überlebensrate (= Anteil Patienten, die fünf Jahre nach Feststellung der Krankheit noch leben) ist abhängig vom Stadium der Ausbreitung des Krebses:
- Stadium I (Primärtumor ≤ 1,5 mm dick und von Clark-Level ≤ III) > 90 %
- Stadium II (Primärtumor > 1,5 mm dick oder von Clark-Level ≥ IV) 70 %
- Stadium III (Absiedelung in die nächstgelegenen Lymphknoten oder Hautmetastasen in der Umgebung) 40 %
- Stadium IV (Metastasen in weiter entfernten Lymphknoten oder anderen Organen) < 10 %
Das Melanom kann in unterschiedlichste Organe metastasieren, bevorzugte Zielorgane wie bei anderen Tumoren (etwa Kolonkarzinom → Leber) gibt es nicht. Häufig sind – wie bei allen Krebsarten – Metastasen in der Leber, in der Haut, in der Lunge, im Skelett und im Gehirn. Dabei beeinflussen gerade Leber- und Hirnmetastasen die Prognose ungünstig, während Melanommetastasen in der Lunge erfahrungsgemäß eher langsam an Größe zunehmen. Die Ursache für diese klinische Beobachtung ist noch nicht bekannt. Typischerweise metastasiert das maligne Melanom außerdem häufig in das Herz. Herzmetastasen vom malignen Melanom gehören zu den häufigsten der ansonsten seltenen, bösartigen Herztumoren.[15] Etwa 40–60 % der Herzmetastasen haben ihren Ursprung in einem malignen Melanom.[16]
Nur eine frühzeitige und vollständige Entfernung eines Melanoms kann zur Heilung führen. Abwarten, ob aus Nachlässigkeit oder Angst, verschlechtert die Aussichten wesentlich. Deswegen sind Vorsorgeuntersuchungen und Früherkennungsmaßnahmen gerade bei besonders gefährdeten Menschen wichtig.
Behandlung
Die wichtigste Therapieform ist die chirurgische Entfernung des Primärtumors. Hierbei sollte der Tumor stets als Ganzes entfernt werden. Biopsien werden bei Verdacht auf ein malignes Melanom nicht entnommen, um eine Streuung in die Blutbahn und/oder die Lymphflüssigkeit zu vermeiden. Bei der Entfernung sollte auf einen ausreichenden Sicherheitsabstand geachtet werden. Dieser beträgt je nach Tumordicke 1 oder 2 cm; außerdem sollten alle Hautschichten unter dem Tumor bis auf die Muskelfaszie entfernt werden. Bei Melanomen im Gesicht oder an den Akren kann man statt der Einhaltung eines großen Sicherheitsabstandes auch eine Exzision mit mikroskopisch-kontrollierter Chirurgie durchführen, bei der mittels Schnittrandkontrolle unter dem Mikroskop eine vollständige Entfernung im Gesunden sichergestellt wird.
Eine Reihe von Forschern schlägt vor, den Wächterlymphknoten zu identifizieren und histologisch zu untersuchen, da dadurch in einem Teil der Fälle das generelle Entfernen von Lymphknoten überflüssig werde.[17]
In späteren Stadien, wenn der Tumor bereits Metastasen in Haut, Lymphknoten und inneren Organen gebildet hat, ist die Chance auf eine Heilung gering. Hier werden eine ganze Reihe von Therapiealternativen angewendet und erprobt, die in der Regel nur eine zeitweilige Besserung bieten, jedoch meist keine Aussicht auf Heilung haben. Hierzu gehören die Chemotherapie mit DTIC oder Fotemustin, eine Immuntherapie mit Interferon, eine Impftherapie mit antigenpräsentierenden Zellen, chirurgische Eingriffe zur Verringerung der Tumormasse oder eine Strahlentherapie. Neue Therapieansätze beruhen auf der Blockade molekularer Prozesse in der Signaltransduktion der Zelle: Es gibt erfolgversprechende Studien über eine Kombination eines klassischen Chemotherapeutikums mit b-raf-Kinase-Inhibitoren wie beispielsweise Sorafenib.
Wenn jemand bereits einmal an Hautkrebs erkrankt war, sind regelmäßige Nachuntersuchungen unbedingt notwendig. Bei Hochrisiko-Melanomen sollte eine zusätzliche Chemo- oder Interferontherapie durchgeführt werden.
Spätmetastasen und CUP (Cancer of Unknown Primary, unbekannter Primärkrebs) sind beim malignen Melanom häufig.
Früherkennungsuntersuchung
- Jeder Verdacht sollte so schnell wie möglich durch einen Hautarzt abgeklärt werden, um gegebenenfalls das Melanom früh – vor der Metastasierung – entfernen zu können. Die Untersuchung anhand mikroskopischer Aufnahmen ist seit dem 1. März 2007 für den gesetzlich versicherten Patienten kostenfrei und wird durch die Krankenkasse übernommen. Eine digitale Archivierung kostet in der Regel etwa 60 Euro und wird nicht von einer Kasse getragen.
- Regelmäßige Selbstuntersuchungen auf Veränderungen von Muttermalen helfen, Melanome frühzeitig zu entdecken, insbesondere ist dies für Personen mit an Melanom erkrankten Verwandten oder mit einer Vielzahl von Nävuszellnävi wichtig.
Einzelnachweise
- ↑ Climate. In: Te Ara: The Encyclopedia of New Zealand.
- ↑ Die 20 häufigsten Krebstodesursachen in Deutschland im Jahr 2006. In: Krebsatlas. Deutsches Krebsforschungszentrum, 10. Juni 2008, zuletzt abgerufen am 14. Oktober 2008.
- ↑ U. Beise: Melanom: Sonnenlicht ist nicht die einzige Ursache. In: Ars Medici 15/2004, S. 775f.
- ↑ Malignes Melanom („Schwarzer Hautkrebs“). In: Deutsche Krebsgesellschaft, 7. Juli 2008, zuletzt abgerufen am 14. Oktober 2008.
- ↑ Melanom / Melanoma (ICD 172). In: Krebsatlas. Deutsches Krebsforschungszentrum, zuletzt abgerufen am 14. Oktober 2008.
- ↑ a b c d e R. Dobrowolski: In-vitro- und In-situ-Analyse des Tumorsupporessorgens hp19ARF in malignen Melanomen. Dissertation, RWTH Aachen 2004, S. 8 (PDF).
- ↑ D. Hill: Efficacy of sunscreens in protection against skin cancer. In: The Lancet 354/1999, S. 699f. PMID 10475178. Vgl. K. Landow: Do sunscreens prevent skin cancer? In: Postgrad Med 116/2004, S. 6. PMID 15274282.
- ↑ M. Berwick: Counterpoint: sunscreen use is a safe and effective approach to skin cancer prevention. In: Cancer Epidemiol Biomarkers Prev 16/2007, S. 1923f. PMID 17932338. Vgl. A. C. Green/G. M. Williams: Point: sunscreen use is a safe and effective approach to skin cancer prevention. In: Cancer Epidemiol Biomarkers Prev 16/2007, S. 1921f. PMID 17932337.
- ↑ P. Wolf: Lichtschutzmittel In: Hautarzt 54/2003, S. 839–844. PMID 12955261.
- ↑ L. K. Dennis u. a.: Sunscreen use and the risk for melanoma: a quantitative review. In: Ann Intern Med 139/2003, S. 966–978. PMID 14678916.
- ↑ a b c Sonnenmangel fördert Krebs! In: Medical Tribune, 42. Jg., Nr. 23, 8. Juni 2007, S. 21.
- ↑ Vgl. Johan Moan u. a.: Addressing the health benefits and risks, involving vitamin D or skin cancer, of increased sun exposure. In: Proceedings of the National Academy of Sciences of the United States of America (PNAS) 105 (2008), S. 668–673; published ahead of print, doi:10.1073/pnas.0710615105; zitiert nach: Strikte Warnung vor Sonne könnte aufgeweicht werden, UV-Licht erhöht Spiegel an krebsschützendem Vitamin D. In: Ärzte Zeitung, 2. Oktober 2008, S. 3.
- ↑ Angela Speth: Lieber Sonne als Krebs. In: Ärzte Zeitung, 2. Oktober 2008, S. 2.
- ↑ David Globig: Dem Schwarzen Hautkrebs auf der Spur. Neue Laserlicht-Methode verbessert die Frühdiagnose. In: Deutschlandfunk, 20. Juni 2007, zuletzt abgerufen am 14. Oktober 2008.
- ↑ C. Kisselbach u. a.: Frauen und kardiale neoplastische Manifestationen an Herz und Perikard. In: Herz 30/2005, S. 409–415.
- ↑ H. Roskamm: Herzkrankheiten: Pathophysiologie, Diagnostik, Therapie. Springer, 2004, ISBN 3-540-40149-0, S. 1339.
- ↑ Donald L. Morton u. a.: Sentinel-Node Biopsy or Nodal Observation in Melanoma. In: The New England Journal of Medicine Bd. 355, S. 1307–1317, (28. September 2006, Abstract, PDF).
Literatur
- J. Bertz: Epidemiologie des malignen Melanoms der Haut. In: Bundesgesundheitsblatt 44(5), S. 484–490 (2001), ISSN 1436-990.
Weblinks
- Audio-Beitrag zum Malignen Melanom
- Melanoma Molecular Map Project (in englischer Sprache)
- hautkrebs.de – das Hautkrebs-Infoportal
- Das Melanom. Empfehlungen für eine standardisierte Diagnostik, Therapie und Nachsorge. Tumorzentrum Heidelberg/Mannheim, April 1999.
- Universitätsklinik Bonn: Zusammenfassung von Informationen der US-amerikanischen Krebsdatenbank PDQ zum Melanom, Februar 2002.
- Seite des Dermatologischen Informations-Systems zum Malignen Melanom
Bitte beachte den Hinweis zu Gesundheitsthemen!
Wikimedia Foundation.