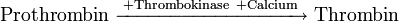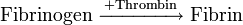- Blutgerinnungssystem
-
Die Hämostase (von griechisch αἷμα Häma „Blut“ und στάσις Stasis „Stauung, Stockung, Stillstand“; auch: Blutstillung, Stypsis) ist ein lebenswichtiger Prozess, der die bei Verletzungen der Blutgefäße entstehenden Blutungen zum Stehen bringt. Dadurch wird der übermäßige Austritt von Blut aus dem Blutkreislauf verhindert und die Voraussetzung für eine Wundheilung geschaffen. Die Blutstillung muss im Fall einer Verletzung hinreichend schnell einsetzen, um größeren Blutverlust zu vermeiden. Sie muss auf den Bereich der Verletzung beschränkt bleiben und darf nicht fälschlicherweise durch andere Ereignisse wie Entzündungen oder Infektionen ausgelöst werden.
Bei der Blutstillung sind die Blutplättchen (Thrombozyten), die innere Auskleidung des betroffenen Blutgefäßes (Gefäßendothel), Gewebe außerhalb des Gefäßes sowie im Blutplasma enthaltene Gerinnungsfaktoren beteiligt. Vereinfacht dargestellt verengt sich das Gefäß zunächst, dann heften sich Blutplättchen an das Leck, verkleben untereinander und stellen so den ersten Wundverschluss her (zelluläre Hämostase). Bei der sich anschließenden plasmatischen Hämostase wird dieser noch lose Verschluss durch die Aktivierung des plasmatischen Gerinnungssystems verstärkt: Es bildet einen festen Pfropfen aus Fibrin, der sich nach abgeschlossener Gerinnung zusammenzieht. Ein genetischer Defekt von Gerinnungsfaktoren kann zu Krankheiten wie der Hämophilie führen.
Fibringerinnsel werden später durch das fibrinolytische System des Blutplasmas aufgelöst. Die gleichzeitig einsetzende Wundheilung wird durch Wachstumsfaktoren initiiert, die von Thrombozyten und Endothelzellen abgegeben werden.
Als Blutstillung wird der gesamte Prozess, als Blutgerinnung nur die plasmatische Hämostase bezeichnet. Dieser Artikel beschreibt die Hämostase beim Menschen. Die Aussagen treffen überwiegend auch auf andere Säuger zu, aber nur eingeschränkt auf andere Tierklassen.
Physiologische Vorgänge nach einer Gefäßverletzung
Nach Verletzung kleinerer Gefäße kommt eine Blutung üblicherweise zügig zum Stehen. Die dafür verantwortliche Hämostase kann als Abfolge der folgenden Prozesse betrachtet werden:
- Spontane arterielle Hämostase: Schlagadern (Arterien) vom muskulären Typ haben die Eigenschaft, sich nach einer Querdurchtrennung von selbst „einzukrempeln“. Diese Eigenschaft liegt im Wandbau der Schlagadern begründet: Die elastische Innenhaut der Schlagader (Membrana elastica interna) zieht sich nach Durchtrennung stärker zusammen als die übrigen Wandschichten. Dadurch wird der freie Rand der durchtrennten Schlagader in das Innere des Gefäßes hineingezogen und sorgt so für einen sehr schnellen, provisorischen Verschluss. [1]
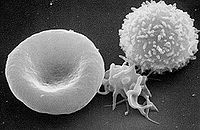
- Zelluläre Hämostase: Sie besteht in der Anheftung (Adhäsion) und Verklebung (Aggregation) von Thrombozyten, der Aktivierung weiterer Thrombozyten und Bildung eines verschließenden, weißen Thrombozytenthrombus. Außerdem wird durch die Ausschüttung von Substanzen eine Vasokonstriktion, also eine Gefäßverengung, ausgelöst. Dies verringert den Blutfluss und minimiert so den Blutverlust.
- Plasmatische Hämostase: Bestandteile des Blutplasmas erzeugen ein Maschenwerk aus mechanisch stabilen Fibrinfäden, das einen roten Thrombus bildet, der sich schließlich verfestigt und zusammenzieht.
Diese Unterteilung dient in erster Linie dem einfacheren Verständnis. Zwischen den Prozessen bestehen enge funktionelle und zeitliche Beziehungen, eine scharfe Abgrenzung ist nicht möglich.
Zelluläre Hämostase
Das Blut eines Menschen enthält im Normalfall zwischen 150.000 und 400.000 Thrombozyten pro Mikroliter[2]. In der Zellmembran der Thrombozyten sind zahlreiche Glykoproteine und Rezeptoren vorhanden, die bei der zellulären Hämostase eine wichtige Rolle spielen.
Die innere Zellschicht von Blutgefäßen wird als Endothel bezeichnet. Diese ist innen mit einer Glykokalyx, einer Art Schleimschicht überzogen, für die Thrombozyten keine Rezeptoren besitzen. Unter anderem aus diesem Grund bleiben Thrombozyten in unverletzten Gefäßen inaktiv und können sich nicht an die Gefäßwand anlagern. Verschiedene Faktoren wirken einer Aktivierung ebenfalls entgegen, z. B. Prostacyclin und Stickstoffmonoxid sowie Heparin, das unter anderem von Mastzellen gebildet wird und dessen hemmende Wirkung auf die Hämostase therapeutisch genutzt werden kann.
Thrombozytenadhäsion und Aktivierung
Wenn ein Gefäß verletzt wird, kommt das Blut mit dem umliegenden Bindegewebe in Berührung, unter anderem mit Kollagenfasern. Kollagen ist ein Strukturprotein, das nahezu überall im Extrazellularraum vorhanden ist. Die Thrombozyten heften sich zunächst an diese Fasern an (Thrombozytenadhäsion), was zur Ausbildung einer dünnen Bedeckung der Wunde führt[3]. Die Adhäsion (Anheftung) wird durch den von-Willebrand-Faktor (vWF) vermittelt, einem löslichen Blutprotein, welches von Endothelzellen und Megakaryozyten gebildet wird. Er stellt zusammen mit Fibronektin und Laminin eine Verbindung zwischen Kollagenfasern und einem Rezeptor auf den Thrombozyten (GP Ib/IX) her. Ein Defekt des von-Willebrand-Faktors führt zum Willebrand-Jürgens-Syndrom.
Durch die Adhäsion wird die Thrombozytenaktivierung ausgelöst: Sie setzen Calcium-Ionen, ADP, Serotonin, Thromboxan A2 und weitere Stoffe frei. Dadurch werden weitere Thrombozyten angelockt (Chemotaxis). Thromboxan A2 trägt außerdem maßgeblich zur Verengung des Blutgefäßes bei, die einem hohen Blutdurchfluss entgegenwirkt.[4] Auch der Inhalt der sogenannten „elektronendichten α-Granula“ der Thrombozyten wird ausgeschüttet: Gerinnungsfaktoren (Faktor V, Faktor VIII), Klebstoffe (vWF, Fibronektin, Thrombospondin) und Wachstumsfaktoren. Durch Aktivierung verschiedener Stoffwechselwege werden vermehrt Substanzen wie Thromboxan A2 und der PAF (Platelet Activating Factor, plättchenaktivierender Faktor) gebildet. Einige dieser Stoffe induzieren die plasmatische Gerinnung.
Thrombozytenaggregation
- siehe auch Hauptartikel: Thrombozytenaggregation
Die Zusammenlagerung (Aggregation) der aktivierten Thrombozyten wird gefördert durch eine Umorganisation des Zytoskeletts, die eine Vergrößerung der Zelloberfläche um ein Mehrfaches bewirkt. Während die Thrombozyten inaktiv Linsenform haben, nehmen sie im aktiven Zustand Kugelform an und tragen dabei lange Pseudopodien (Schein-Füßchen), mit deren Hilfe sie sich untereinander einhaken können – die Thrombozyten werden „stachelig“ und „klebrig“.
Die aggregierten Thrombozyten bilden schließlich einen Thrombozyten-Pfropf, der als weißer Thrombus bezeichnet wird. Damit endet die zelluläre Hämostase. Normalerweise dauert der Prozess ein bis vier Minuten, diese Dauer wird als Blutungszeit bezeichnet.
Der weiße Thrombus ist nicht allzu stabil und kann weggeschwemmt werden. Einen festeren Verschluss bildet die Plasmatische Hämostase.
Plasmatische Hämostase
Durch die plasmatische Hämostase bildet sich ein Maschenwerk aus mechanisch stabilem Fibrin, in das neben Thrombozyten auch rote Blutkörperchen (Erythrozyten) eingefangen werden, der daher als „roter Thrombus“ bezeichnet wird.
Aktivierte Thrombozyten haben auf der Zellmembran einen Rezeptorkomplex (Glycoprotein IIb/IIIa), an welchem Fibrinogen aus dem Plasma und die aus den aktivierten Thrombozyten freigesetzten Haftstoffe (Fibrinogen, Thrombospondin) binden. Rückkopplungsmechanismen der ausgeschütteten Stoffe führen schließlich zu einer irreversiblen Aggregation, bei der die Zellmembranen der Thrombozyten miteinander verschmelzen. [5]
Diese sekundäre Blutstillung, die Blutgerinnung, wird auch als Gerinnungskaskade bezeichnet. Sie wird in drei Phasen unterteilt: Aktivierungs-, Koagulations- und Retraktionsphase.
Aktivierungsphase
Durch den Kontakt von Thrombozyten mit negativ geladenen Oberflächen wie zum Beispiel Glas werden die Faktoren XII und XI aktiviert, die eine Gerinnungskaskade in Gang setzen (intrinsisches System, siehe Abbildung). Wird der Faktor XI bei einem Individuum nicht gebildet, hat dies keine bedeutende Störung der Gerinnung zur Folge, im Gegensatz zum Mangel des Faktors VIII und IX, die zur Hämophilie A/B führen.
Der normale physiologische Ablauf[6] (extrinsisches System oder exogener Mechanismus) wird durch Kontakt von Blut mit Gewebethromboplastin aus verletztem subendothelialen Gewebe initiiert. Thromboplastin (auch Tissue Factor, TF oder Faktor III) ist ein Membranprotein, welches beispielsweise in der Adventitia von Blutgefäßen vorkommt – von Endothelzellen wird es nur nach Aktivierung freigesetzt. Es bildet einen Komplex mit Faktor VII, der in seine aktive Form überführt wird. Dadurch wird etwas Thrombin gebildet, der Prozess aber relativ schnell durch den TFPI (Tissue Factor Pathway Inhibitor) gehemmt. Wenn genug Thrombin gebildet wurde, wird ein sogenannter Aktivatorkomplex der Faktoren IX und VIII aktiviert (nicht in Abbildung dargestellt). Dieser Komplex aktiviert wiederum Faktor X.
Das Fehlen der Faktoren VIII oder IX führt zur Hämophilie, der Bluterkrankheit: Die Kaskade wird unterbrochen und die Verstärkung der Gerinnung bleibt aus. Die Patienten können an kleinsten inneren Verletzungen verbluten.
Bei beiden Mechanismen wird schließlich Faktor X zu ‚Faktor Xa‘ aktiviert. Dieser wiederum spaltet Prothrombin (Faktor II), es entsteht Thrombin (Faktor IIa). Diese Reaktion auf der Thrombozyten-Membran findet nur in Anwesenheit von Calcium statt und wird durch positive Rückkopplung mit dem Komplex der Faktoren VIII und IX stark beschleunigt. Mit der Bildung von enzymatisch aktivem Thrombin endet die Aktivierungsphase.
Phasen der Koagulation und Retraktion
Das enzymatisch aktive Thrombin ist für die Polymerisation von Fibrin und damit die Bildung des roten Thrombus verantwortlich: In der Koagulationsphase spaltet es aus der inaktiven Vorstufe Fibrinogen (Faktor I) niedermolekulare Einheiten (Monomere) ab, welche sich nichtkovalent zum polymeren Fibrin zusammenlagern. Durch Wirkung des Faktors XIII werden zwischen den Monomeren schließlich kovalente Bindungen geknüpft und der Thrombus stabilisiert. Das Fibrin vernetzt die schon aneinandergelagerten Thrombozyten, und festigt damit den Wundverschluss. In das Netz werden rote Blutkörperchen eingefangen, ein sogenannter roter Thrombus bildet sich. Das Thrombin bewirkt weiterhin eine Kontraktion des Aktin-Myosin-Skeletts innerhalb der Thrombozyten: Die sich kontrahierenden Thrombozyten ziehen am Fibrinnetz und somit die Wundränder zusammen und verschließen die Wunde mechanisch. Durch das Zusammenziehen und unterstützt durch den PDGF (platelet-derived growth factor) wird außerdem das Eindringen von Bindegewebszellen gefördert: die Wundheilung beginnt.
Übergang zur Wundheilung
- siehe auch Hauptartikel: Wundheilung, Fibrinolyse
Nach der plasmatischen Hämostase erfolgt die Wundheilung, indem Bindegewebe bildende Zellen (Fibroblasten) in den Thrombus einwachsen und ihn bindegewebig umbauen. Dabei sterben beschädigte Zellen ab und werden abgebaut.
Für den Abbau der Thromben ist vor allem ein Protein namens Plasmin zuständig, das ebenfalls durch kompliziert regulierte Mechanismen aus einer inaktiven Vorstufe (Plasminogen) gebildet wird. Plasmin löst die kovalenten Bindungen zwischen den Fibrin-Strängen auf und damit das Netz, das den Thrombus festhält.
Zwischen den Systemen der Blutgerinnung und dem System der Fibrinolyse, welches den roten Thrombus im Gefäßsystem wieder auflöst, bestehen abgestimmte Gleichgewichte. Geringfügige Störungen dieser Gleichgewichte können zu schwerwiegenden Blutungen oder zur Bildung von Thromben an Orten führen, an denen keine Verletzung vorliegt (siehe auch Thrombose).
Übersicht über Gerinnungsfaktoren und Inhibitoren
Die meisten Gerinnungsfaktoren sind Eiweißstoffe (Proteine). Jedem Faktor ist eine römische Zahl zugewiesen. Ein kleines a hinter der Zahl bedeutet, dass er in der aktiven Form vorliegt. Aus historischen Gründen (siehe unten, Forschungsgeschichte) ist die Zahl VI nicht (mehr) vergeben, der entsprechende Faktor ist identisch mit Va.
Nummer Name(n) Funktion I Fibrinogen Bildet das Fibrinnetz. II Prothrombin Die aktive Form Thrombin (IIa) aktiviert die Faktoren I, V, VII und XIII. III (Gewebe-)Thromboplastin, Tissue factor (TF) Im subendothelialen Gewebe, Kofaktor von VIIa. IV Calcium Viele Faktoren benötigen das Calcium-Kation Ca2+, um an die negativ geladenen Phospholipide der Plasmamembranen zu binden. V Proaccelerin Kofaktor von X, mit dem es einen Komplex bildet. VII Proconvertin Aktiviert IX und X, wird durch Kontakt mit TF aktiviert. VIII Antihämophiles Globulin A Kofaktor von IX, mit dem es einen Komplex bildet. IX Christmas-Faktor, Antihämophiles Globulin B Aktiviert X, bildet einen Komplex mit VIII. X Stuart-Prower-Faktor Aktiviert Prothrombin, bildet einen Komplex mit VII. XI Rosenthal-Faktor, Plasma Thromboplasmin Antecedent (PTA) Aktiviert XII und IX. XII Hageman-Faktor Aktiviert die Fibrinolyse. XIII Fibrinstabilisierender Faktor Stabilisiert Fibrin durch Bildung von Quervernetzungen. Um eine Gerinnung in der Abwesenheit von Verletzungen zu vermeiden, enthält das Blutplasma verschiedene hemmende Substanzen (Inhibitoren). Proteaseinhibitoren hemmen die Bildung von Fibrin. Antithrombin hemmt mehrere Gerinnungsproteasen in der Aktivierungsphase und Koagulationsphase. Die inhibitorische Wirkung wird durch seinen Kofaktor, das Heparin, deutlich verstärkt. Heparin wird von Endothelzellen und Mastzellen gebildet. Thrombomodulin, das ebenfalls aus dem Endothel stammt, bindet an Thrombin und aktiviert Protein C, das nach Bindung an Protein S die Cofaktoren Va und VIIIa inaktiviert.
Forschungsgeschichte
Die ersten Theorien zur Blutgerinnung beruhten vor allem auf der Humoralpathologie. Man brachte die Gerinnung mit Schwarzer Galle in Verbindung. Ab dem 17. Jahrhundert wurde mit der Untersuchung der physiologischen Mechanismen begonnen.[7] Alexander Schmidt (1831–1894) stellte 1876 eine Gerinnungstheorie auf, die auf miteinander wechselwirkenden Proteinen basierte. Auch die Rolle des Calciums wurde von ihm beschrieben.[7] Lange wurde diskutiert, welche Stoffe zur Gerinnung wirklich nötig sind und ob die zelluläre oder die plasmatische Phase die bedeutendere sei.
Im Jahr 1904 beschrieb Paul Morawitz das System schon fast so, wie es heute bekannt ist. Er prägte den Begriff der plasmatischen Gerinnung und beschrieb die folgenden zwei Phasen:Die molekularen Mechanismen der Blutgerinnung wurden zum größten Teil im Laufe des 20. Jahrhunderts entdeckt. Ein erster Hinweis auf die Komplexität der Mechanismen der Blutgerinnung war die Entdeckung von Proaccelerin durch Paul Owren (1905–1990) im Jahre 1947, welches als Faktor V bezeichnet wurde. Die komplette Aminosäuresequenz wurde 1987 durch Jenny et al. veröffentlicht.[8] Owren vermutete bereits, dass dieser Faktor Accelerin produziert, das er als Faktor VI bezeichnete. Später stellt sich heraus, dass V die inaktive Vorstufe von VI ist. Deshalb wird Faktor VI nun als Va bezeichnet.
Faktor IX wurde 1952 auf Grund der Krankheit eines jungen Patienten mit Hämophilie B namens Stephen Christmas entdeckt, bei dem das Fehlen eben dieses Faktors die Krankheit auslöste. Er heißt deshalb Christmas-Faktor.[9] Viele der anderen Faktoren wurden ebenfalls in den 1950er Jahren entdeckt und häufig nach den Patienten benannt, in denen sie gefunden wurden. Details zu diesen Entdeckung sind in den Artikeln der jeweiligen Faktoren beschrieben.
Erst in neuerer Zeit wurde entdeckt, dass der intrinsische Weg wohl keine physiologische Rolle spielt.[10]
Klinische Bedeutung
Medikamentöse Gerinnungshemmung
- siehe auch Hauptartikel: Antikoagulation
Vor, während und nach Operationen sowie bei Bettlägerigkeit aus anderer Ursache werden häufig vorübergehend gerinnungshemmende, „blutverdünnende“ Medikamente zur Vermeidung von Thrombosen und Lungenembolien eingesetzt. Diese Vorgehensweise wird Thromboseprophylaxe genannt.
Häufigster Grund für eine längerfristige therapeutische Antikoagulation ist heutzutage das Vorhofflimmern oder -flattern. Bei dieser Herzrhythmusstörung besteht ein erhöhtes Embolierisiko, das bei vielen Patienten durch die Blutverdünnung gesenkt werden muss. Zweithäufigster Grund sind Thrombosen, meist der Beinvenen. Hier soll die Gerinnungshemmung in der Akutphase die weitere Ausdehnung der Thrombose und später ein Wiederauftreten (Rezidiv) verhindern.
Im folgenden werden einige entsprechende Medikamente vorgestellt.
Heparin
Zur medikamentösen Gerinnungshemmung in vivo können Heparin und Heparinoide eingesetzt werden. Es handelt sich um eine extrem stark negativ geladene Kette aus Zuckern, die sich an das schon erwähnte Protein Antithrombin heftet. Dieser Komplex bindet nun wirksamer die Faktoren Thrombin und Xa, die außer Kraft gesetzt werden: Die Gerinnungskaskade kommt zum Erliegen. Die Wirkung setzt nach intravenöser Gabe sofort ein. Heparin zur medikamentösen Verwendung wird üblicherweise aus tierischen Geweben gewonnen.
Cumarine
Eine weitere Möglichkeit sind sogenannte Vitamin-K-Antagonisten wie die Cumarinderivate Phenprocoumon (Handelsnamen: Marcumar, Falithrom) und Warfarin. Vitamin K wird zur Synthese der meisten Gerinnungsfaktoren als Coenzym benötigt. Cumarin wirkt in der Leber und verhindert die Reduktion von Vitamin K (Phyllochinon). Dieses wirkt bei der γ-Carboxylierung der Gerinnungsfaktoren (II, VII, IX, X) mit und wird dabei selbst oxidiert (Abgabe von Elektronen). Ohne eine darauffolgende Reduktion (Aufnahme von Elektronen) bleibt Vitamin K funktionslos. Die Wirkung setzt zwar erst nach einer gewissen Zeit ein, dafür kann die Gabe oral erfolgen.
Thrombozytenaggregationshemmer
Acetylsalicylsäure (Aspirin) kann in die Thrombozytenaggregation, also in die zelluläre Hämostase, eingreifen. Eine Cyclooxygenase (COX), die für die Synthese des Plättchenfaktors Thromboxan A2 benötigt wird, wird irreversibel durch Anheftung eines Essigsäure-Restes gehemmt. Ebenfalls auf die Aggregation der Blutplättchen wirkt Clopidogrel, das eine Hemmung der ADP-abhängigen Thrombozytenaktivierung durch eine irreversible Rezeptor-Blockierung bewirkt. Abciximab ist ein rekombianter monoklonaler Antikörper, der das Glykoprotein IIb/IIIa der Thrombozyten blockiert und dadurch gleichfalls die Thrombozytenaggregation unterbindet. Denselben Angriffsort hat Tirofiban.
Fibrinolytika
Fibrinolytika aktivieren Plasminogen und fördern so die Auflösung von Thromben (Thrombolyse). Dies wird zur Therapie von Herzinfarkten, Lungenembolien, Beinvenenthrombosen, peripheren Verschlusskrankheiten und innerhalb eines dreistündigen Zeitfensters auch bei akuten Hirninfarkten genutzt. Während Wirkstoffe wie Streptokinase und Urokinase unspezifisch sowohl auf Fibrinogen als auch auf Fibrin wirken, weisen neuere Stoffe wie Alteplase (recombinant tissue type plasminogen activator, rt-PA) eine Selektivität für vernetztes Fibrin in Thromben auf, was systemische Nebenwirkungen, insbesondere Blutungen, vermindern soll. Die Anwendung der Fibrinolytika unterliegt einer strengen Indikationsstellung.
Hemmung in vitro
In vitro, z. B. in Blutröhrchen, kommen häufig EDTA und Citrat zum Einsatz, Chelatoren, die einen unlöslichen Komplex mit den zur Gerinnung nötigen Calcium-Kationen bilden. Eine Gerinnungshemmung mit Heparin ist in vitro ebenfalls möglich. Die Auswahl des Gerinnungshemmers erfolgt nach dem Gesichtspunkt, welche Untersuchung später mit dem ungerinnbar gemachten Blut geplant ist. Für Untersuchungen der Gerinnung selbst wird fast ausschließlich Citrat als Gerinnungshemmer verwendet, indem die Blutprobe im Verhältnis 9+1 mit einer 3,8%igen Natriumcitrat-Lösung verdünnt wird. Man verwendet dazu in der Regel industriell vorgefertigte Röhrchen, die bereits 0,3 ml Natriumcitratlösung enthalten und dann mit 2,7 ml Blut aufgefüllt werden. Für die Zuverlässigkeit der daraus erstellten Analysen ist es wichtig, dass dieses Mischungsverhältnis genau eingehalten und die Blutprobe sofort nach Gewinnung sorgfältig mit der Natriumcitrat-Lösung vermischt wird.
Medikamentöse Verstärkung der Hämostase
Es liegt nahe, die Hämostase auch in umgekehrter Richtung beeinflussen zu wollen und z. B. bei lebensbedrohlichen Blutungen Medikamente zu verabreichen, die zu einer verstärkten Hämostase führen. Die Entwicklung derartiger Medikamente, in der Fachsprache Hämostyptika genannt, war in der Vergangenheit – verglichen mit den die Hämostase hemmenden Medikamenten – von geringerem Erfolg gekrönt.
Für die medizinische Behandlung wichtig geworden sind hier vor allem Präparate, die einen angeborenen oder erworbenen Mangel von Gerinnungsfaktoren beheben, z. B. Faktor-VIII-Konzentrat bei Bluterkrankheit (Hämophilie A), Vitamin K und PPSB bei Blutungen unter Cumarintherapie oder gefrorenes Frischplasma bei disseminierter intravasaler Gerinnung. Bei einem ausgeprägten Mangel an Blutplättchen können diese in Form von Thrombozyten-Konzentraten ersetzt werden. Die Wirkung von Heparin kann durch Protamin aufgehoben werden.
Weiterhin kann die Hämostase verstärkt werden, indem der natürliche Gegenspieler der Gerinnung, die Fibrinolyse, gehemmt wird. Medikamente mit diesem Wirkmechanismus werden Antifibrinolytika genannt. Als Wirkstoffe kommen Tranexamsäure, Para-Aminomethylbenzoesäure und Aminokapronsäure zur Anwendung, das früher häufig verwendete Aprotinin wurde im November 2007 wegen erhöhter Sterblichkeit bei der Behandlung vom Markt genommen.[11]
Gerinnungsuntersuchungen
Zur Messung der Gerinnungsfähigkeit des Blutes dienen in der labormedizinischen Diagnostik
- der Quick-Wert zur selektiven Funktionsbestimmung des exogenen Systems durch Zugabe von Tissue-Faktor und Ca2+ zur Blutprobe und anschließender Bestimmung der Gerinnungszeit im Vergleich zu Normalblut, beispielsweise bei einer Cumarintherapie, sowie die daraus abgeleitete INR (International Normalized Ratio), die den Quick-Test zunehmend ersetzt. Die INR bietet eine bessere Vergleichbarkeit zwischen verschiedenen Laboratorien als der Quick-Wert. Allerdings sind beide Werte bei einer Hämophilie normal.
- die PTT (Partial Thromboplastine Time) zur selektiven Funktionsbestimmung des endogenen Systems und des gemeinsamen Weges der Blutgerinnung.[12] Dieser Wert liegt bei einer Hämophilie über dem Standardwert von ca. 30 Sekunden.
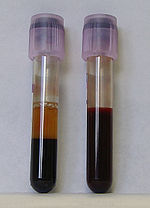 Blutproben; rechts: Vollblut vor Zentrifugation; links: nach Zentrifugation, die untere Phase beinhaltet zelluläre Bestandteile, die obere Phase die löslichen (Blutplasma).
Blutproben; rechts: Vollblut vor Zentrifugation; links: nach Zentrifugation, die untere Phase beinhaltet zelluläre Bestandteile, die obere Phase die löslichen (Blutplasma).Diese Untersuchungen werden als Globalteste der Gerinnung bezeichnet. Sie können nur eine reduzierte Gerinnung (Blutungsrisiko) erkennen und zur Überwachung einer Behandlung mit gerinnungshemmenden Medikamenten wie beispielsweise Marcumar dienen, nicht jedoch ein Zuviel (Thrombophilie). Weitere, seltener eingesetzte Tests zur Messung der Gerinnungsfähigkeit des Blutes sind Thrombinzeit und die funktionelle Fibrinogenbestimmung nach Clauss.
Der Aktivierungszustand des Gerinnungssystem im gesamten Körper kann durch die Messung der D-Dimere (Fibrinspaltprodukte) bestimmt werden. So können bestimmte zum Zeitpunkt der Blutentnahme vorhandene Krankheitszustände, die mit einer Aktivierung der plasmatischen Gerinnung einhergehen, erkannt werden (z. B. Thrombosen, Lungenembolien, disseminierte intravasale Gerinnung und Heparin-induzierte Thrombozytopenie Typ II). Eine Unterscheidung zwischen verschiedenen möglichen Ursachen einer Gerinnungsaktivierung sowie eine zuverlässige Einschätzung eines zukünftigen Risikos (Thrombophilie) ist durch die Bestimmung der D-Dimere nicht möglich. Ein geeigneter Suchtest für die Thrombophilie existiert zur Zeit nicht, vielmehr müssen bei entsprechendem Verdacht alle möglichen Ursachen einzeln ausgeschlossen werden.
Eine Beurteilung des Quick-Werts und der PTT im Zusammenhang mit einer Blutungsneigung sollte immer eine eingehende Blutungsanamnese, die Zahl und ggf. auch die Funktion der Blutplättchen (Thrombozyten) mit einbeziehen. Die zelluläre Hämostase ist dabei wesentlich schwieriger einzuschätzen als die plasmatische. Einfach und zuverlässig bestimmbar ist nur die Zahl der Blutplättchen, nicht aber deren Funktion. Die für diesen Zweck vorgesehenen Tests sind entweder unzuverlässig (Blutungszeit) oder aufwändig und daher nicht überall verfügbar (Thrombelastogramm, Platelet Function Analyzer).
Vor Operationen wird auch bei Patienten, die keine blutverdünnenden Medikamente einnehmen, häufig eine grobe Einschätzung der Gerinnungssituation anhand dieser drei Parameter (Quick, PTT und Thrombozytenzahl) vorgenommen, um nicht-medikamentös bedingte Hämostasestörungen festzustellen. Diese Praxis ist mittlerweile in Expertenkreisen umstritten, da hier nur rund 13% der Hämostasestörungen erkannt werden[13] und bei Ärzten ein Gefühl falscher Sicherheit erzeugt wird. Die epidemiologisch betrachtet häufigsten Gerinnungsstörungen, die die Thrombozytenfunktion bzw. den Von-Willebrand-Faktor betreffen, werden durch die drei Standarttests nicht erfasst, so dass die Durchführung nur noch bei positiver Blutungsanamnese empfohlen wird.[14][15]
Arterielles Blut gerinnt schneller als venöses, was auf die Differenzen im Gasgehalt zurückzuführen ist. Die Gerinnung arteriellen Bluts kann durch Zuführung von Kohlensäure verlangsamt, die des Venenbluts aber durch Vermehrung seines Sauerstoffgehalts beschleunigt werden. Die Verschiedenheiten in der Temperatur der beiden Blutarten sind viel weniger regelmäßig, denn während in Organen mit sehr lebhaftem Stoffwechsel (etwa Drüsen und Muskeln) das abfließende Blut wärmer ist als das eintretende, zeigen Organe mit nur unbedeutenden Wärmebildungsvermögen (beispielsweise die äußere Haut) ein umgekehrtes Verhalten.
Bedeutung bei Krankheiten
Grundsätzlich kann das Gleichgewicht zwischen Hämostase und Fibrinolyse in beide Richtungen entgleisen: Eine verstärkte Gerinnung wird als Thrombophilie bezeichnet (die dabei entstehenden, Krankheit verursachenden Blutgerinnsel werden als Thrombus beziehungsweise Embolus bezeichnet), eine reduzierte Gerinnung hämorrhagische Diathese. Eine Blutungsneigung kann dabei auch als Folge einer zuvor stattgefundenen starken Gerinnungsaktivierung mit Verbrauch von Gerinnungsfaktoren entstehen.
Blutungsneigung
Die oben beschriebenen physiologischen Vorgänge der Hämostase nach einer Verletzung (Blutgefäße, zelluläre und plasmatische Hämostase) können in jeder Phase gestört sein, so dass eine Reihe von verschiedenen Störungen jeweils zu einer Blutungsneigung führen können.
Wie die Hämostase selbst können ihre Störungen bereits im Bereich der Blutgefäße beginnen. Beispielsweise kann eine angeborene Fehlbildung der Blutgefäße, die zu deren Erweiterung führt und als Morbus Osler bezeichnet wird, Ursache einer verstärkten Blutungsneigung sein.
Die zelluläre Hämostase ist bei einem ausgeprägten Mangel an Blutplättchen (Thrombozytopenie) oder bei Funktionsstörungen der Blutplättchen beeinträchtigt. Letztere sind die häufigste Ursache für eine verstärkte Blutungsneigung. Sie können durch Medikamente bedingt sein (siehe Abschnitt Thrombozytenaggregationshemmer oben), die häufigste angeborene Störung der zellulären Hämostase (und gleichzeitig auch das häufigste angeborene Blutungsleiden überhaupt) ist das Willebrand-Jürgens-Syndrom.
Auch das Fehlen vieler plasmatischer Gerinnungsfaktoren kann zu teilweise lebensbedrohlichen Krankheiten führen, zum Beispiel bei erblichen Krankheiten wie der Hämophilie. Diese betrifft am häufigsten den Gerinnungsfaktor VIII (Hämophilie A), seltener auch den Gerinnungsfaktor IX (Hämophilie B).
Neben angeborenen Formen der Blutungsneigung, die in der Regel durch genetische Defekte einzelner Komponenten der Blutstillung bedingt sind, gibt es auch erworbene Zustände, die zu einer verstärkten Blutungsneigung führen. Die plasmatische Gerinnung kann z. B. durch einen Vitamin-K-Mangel beeinträchtigt werden. Dadurch können die Gerinnungsfaktoren II, VII, IX und X in der Leber nicht mehr ausreichend carboxyliert werden, was zu einem funktionellen Mangel und in der Folge insbesondere bei frühgeborenen Säuglingen zu schweren Hirnblutungen führen kann. Da alle Gerinnungsfaktoren in der Leber produziert werden, kommt es im Rahmen schwerer Lebererkrankungen nahezu regelhaft zu einem Mangel an Gerinnungsfaktoren mit der Folge einer erhöhten Blutungsgefahr.
Eine disseminierte intravasale Koagulopathie ist eine lebensbedrohliche Erkrankung, bei der durch einen abnormal hohen Spiegel körpereigener Botenstoffe wie Histamin, Serotonin und Adrenalin eine übermäßig stark ablaufende Blutgerinnung stattfindet. Dabei kommt es zu einem hohen Verbrauch der plasmatischen Gerinnungsfaktoren, die vom Körper nicht ausreichend schnell ersetzt werden können. Man spricht daher auch von einer Verbrauchskoagulopathie.
Thrombosen und Embolien
- siehe auch Hauptartikel: Thrombose
Die Thrombose ist eine Gefäßerkrankung, bei der sich ein Blutgerinnsel (Thrombus) in einem Gefäß bildet. Ursachen dafür können in Schäden der Gefäßwand und generell in einem verminderten Blutdurchstrom gefunden werden. Doch auch Gerinnungsstörungen spielen hier eine große Rolle: So kann eine erbliche oder medikamentös herbeigeführte erhöhte Gerinnungsneigung schnell zu Thrombosen führen. Deshalb müssen beispielsweise auch bei langer Ruhigstellung der Beine Gegenmaßnahmen wie Thrombosestrümpfe oder gerinnungshemmende Mittel wie Heparin oder Phenprocoumon gegeben werden.
Eine Embolie ist ein Thrombus, der von seinem Entstehungsort fortgeschwemmt wurde. Das kann zu schweren Komplikationen bis zum Hirninfarkt führen.
Thrombophilie
Es gibt eine Vielzahl an angeborenen und erworbenen Krankheiten, bei denen eine erhöhte Gerinnungsneigung besteht. Alle haben gemeinsam, dass es vermehrt zu Gefäßverschlüssen wie Thrombosen und Embolien kommt. Bei manchen Erkrankungen ist das Hochdrucksystem der Schlagadern (Arterien) stärker betroffen, bei anderen das Niederdrucksystem der Venen. Die häufigsten und wichtigsten Thrombophilien sind:
- Faktor-V-Leiden (zu > 90 % Ursache der APC-Resistenz)
- Prothrombinmutation G20210A
- Antiphospholipid-Syndrom
- Mangel an Inhibitoren der Gerinnung, insbesondere Protein C, Protein S und Antithrombin (auch veraltet Antithrombin III genannt)
- erhöhtes Homocystein
- erhöhter Gerinnungsfaktor VIII.
Eine Sonderform der Thrombophilie kann im Rahmen der Behandlung mit dem gerinnungshemmenden Medikament Heparin auftreten. Durch dieses Medikament werden in einigen Fällen paradoxerweise die Blutplättchen aktiviert, so dass diese verklumpen und die Gerinnungskaskade in Gang setzen. Dies kann zu schweren Thrombosen im gesamten Körper führen. Messbar ist dabei der Abfall der Zahl der Blutplättchen, daher wird das Krankheitsbild als Heparin-induzierte Thrombozytopenie (Typ II) bezeichnet.
Siehe auch
- Blutstillung für weitere Methoden der medizinischen Blutstillung
Einzelnachweise und Quellen
- ↑ J. Staubesand: Bau und Funktion der Blutgefäße. In: Benninghoff Anatomie. 15. Auflage. Urban & Springer, München 1994.
- ↑ Robert F. Schmidt, Florian Lang, Gerhard Thews: Physiologie des Menschen. 29. Auflage. Springer, Berlin 2004, ISBN 3-540-21882-3, S. 524.
- ↑ Blood coagulation (en)
- ↑ Rainer Klinke, Hans-Christian Pape, Stefan Silbernagl (Hrsg.): Physiologie. 5. Auflage. Georg Thieme Verlag, Stuttgart 2005, S. 247.
- ↑ Deetjen, Speckmann, Hescheler: Physiologie. 4. Auflage. Urban & Fischer, München 2006, ISBN 3437444409, S. 366.
- ↑ Joachim Rassow, Karin Hauser, Roland Netzker: Biochemie. 1. Auflage. Thieme, Stuttgart 2006, ISBN 3-13-125351-7, S. 742.
- ↑ a b Historische Konzepte zur Physiologie der Blutgerinnung, Uni Heidelberg
- ↑ Jenny RJ, Pittman DD, Toole JJ, Kriz RW, Aldape RA, Hewick RM, Kaufman RJ, Mann KG. Complete cDNA and derived amino acid sequence of human factor V. Proc Natl Acad Sci U S A. 1987;84:4846–50. PMID 3110773
- ↑ R. A. Biggs, A. S. Douglas, R. G. MacFarlane, J. V. Dacie, W. R. Pittney, C. Merskey and J. R. O’Brien: Christmas disease, a condition previously mistaken for haemophilia. British Medical Journal, London, 1952: 1378-1382
- ↑ Werlhof-Institut: Physiologie der Gerinnung
- ↑ FDA Pressemitteilung vom 5. November 2007
- ↑ B. Luxembourg et. al.: Basiswissen Gerinnungslabor Deutsches Ärzteblatt 104, Ausgabe 21 vom 25.05.2007, Seite A-1489
- ↑ Präoperative Identifikation von Patienten mit (primären) Hämostasestörungen. Koscielny, J. et al. Hamostaseologie. 2007 Aug;27(3):177-84.
- ↑ Präoperative Blutungsanamnese Pfanner, G. et al. Anaesthesist. 2007 Jun;56(6):604-11.
- ↑ Haemostatic testing prior to elective surgery in children? Not always! Bidlingmaier, C. et al. Hamostaseologie. 2009 Jan;29(1):64-7.
Literatur
- Joachim Rassow, Karin Hauser, Roland Netzker: Biochemie. 1. Auflage. Thieme, Stuttgart 2006, ISBN 3-13-125351-7.
- Werner Müller-Esterl: Biochemie. Eine Einführung für Mediziner und Naturwissenschaftler. 1. Auflage. Spektrum Akademischer Verlag, Frankfurt 2004, ISBN 3-8274-0534-3.
- Roland Scholz: Medizinische Biochemie. 1. Auflage. Kap.11/12 : Biotransformation: Fremdstoffe, Häm, Cholesterin. Blutgerinnung und Fibrinolyse, Zuckerschwerdt, München 2003, ISBN 3-88603-822-X.
- Robert F. Schmidt, Florian Lang, Gerhard Thews: Physiologie des Menschen. 29. Auflage. Springer, Berlin 2004, ISBN 3-540-21882-3.
- Monika Barthels, Mario von Depka: Das Gerinnungskompendium. 1. Auflage. Thieme, Stuttgart 2003, ISBN 3-13-131751-5.
- Herbert A. Neumann: Das Gerinnungssystem: Physiologie und Pathophysiologie. Eine Einführung. 1. Auflage. ABW Wissenschaftsverlag, Berlin 2007, ISBN 3-9360-7266-3.
Weblinks
Wikimedia Foundation.
Schlagen Sie auch in anderen Wörterbüchern nach:
Aggrastat — Strukturformel Allgemeines Freiname Tirofiban Andere Nam … Deutsch Wikipedia
Hämostase — Die Hämostase (von griechisch αἷμα Häma „Blut“ und στάσις Stasis „Stauung, Stockung, Stillstand“) ist ein lebenswichtiger Prozess, der die bei Verletzungen der Blutgefäße entstehenden Blutungen zum Stehen bringt. Dadurch wird der übermäßige… … Deutsch Wikipedia
Tirofiban — Strukturformel Allgemeines Freiname Tirofiban … Deutsch Wikipedia
Xenotransplantation — Athymische Maus mit implantierten humanem Prostatakarzinom (LNCaP Zelllinie). Bei einer Xenotransplantation (griechisch ξένος, xénos: Fremder) handelt es sich um die Übertragung von lebens und funktionstüchtigen Zellen oder Zellverbänden… … Deutsch Wikipedia
Empfängnisverhütung — Kontrazeption; Familienplanung; Verhütung; Schwangerschaftsverhütung * * * Emp|fạ̈ng|nis|ver|hü|tung 〈f. 20〉 Verhinderung der Empfängnis * * * Emp|fạ̈ng|nis|ver|hü|tung, die: Verhütung einer Empfängnis durch bestimmte Mittel, Maßnahmen: Methoden… … Universal-Lexikon
Plasmaprotein — Plạs|mapro|te|in [↑ Plasma (2)]: Sammelbez. für die mehr als 100 im ↑ Blutplasma gelösten Proteine, die zu etwa gleichen Teilen aus Albuminen u. den Glykoproteinen α1 , α2 , β u. γ Globulin bestehen. Die mengenmäßig bedeutendsten Globuline sind… … Universal-Lexikon
Urokinase — U|ro|ki|na|se [↑ ur (1) u. ↑ Kinase] aus Harn oder Nierenzellkulturen gewinnbare, auch gentechnologisch herstellbare Serin Proteinase, die in zwei aktiven Formen (MG 54 000 bzw. 31 000) vorliegt. U. löst im Blutgerinnungssystem die… … Universal-Lexikon