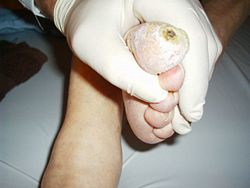
- Diabetische Fuß
-
Diabetisches Fußsyndrom (umgangssprachlich auch "diabetischer Fuß") ist ein in Zusammenhang mit Diabetes mellitus stehendes Syndrom. Am häufigsten tritt es beim Typ II-Diabetes, der so genannten Alterszuckerkrankheit, auf. Als Ursache kommen Wunden am Unterschenkel oder Fuß in Frage, die nicht spontan innerhalb weniger Tage (zwei bis drei Wochen) abheilen. Die Ursachen dafür liegen oft in Durchblutungsstörungen der Extremität und/oder dem verminderten Schmerzempfinden. Die Wunden entstehen bei banalen Unfällen oder bereits durch Anstoßen der Zehenspitzen im Schuh oder gegen Kanten.
Eine weitere Ursache sind Ermüdungsschäden von Knochen und Gelenken am Fuß (Charcotfuß). Das Risiko an einer schlecht heilenden Wunde zu leiden ist bei gleichzeitiger Durchblutungsstörung besonders hoch. Es besteht das Risiko, dass tiefe lochförmige Hautgeschwüre (Ulzerationen) immer tiefer in das Körperteil hineinwachsen und mit multiresistenten Keimen besiedelt werden, die eine normale Wundversorgung und -heilung verhindern können. Es entsteht die Gefahr einer akuten Blutvergiftung (Sepsis). In Deutschland werden deshalb 30.000 Zehen- oder Fuß-Amputationen pro Jahr in der Folge solcher Geschwüre durchgeführt.
Ermüdungsschäden (= Charcotfuß, DNOAP) entstehen durch monotone Belastung der Füße im Rahmen der Polyneuropathie. Bänder und Gelenke werden überdehnt, Knochen können brechen. Der Fuß wird warm, geschwollen und rot im Vergleich zur Gegenseite; oft nach einem Trauma. Der Schmerz fällt dabei geringer als erwartet aus oder kann sogar trotz Knochenbrüchen ganz ausbleiben.
Bereits kleine Schädigungen können beim Verschleppen dauerhafte Schäden begünstigen.
Inhaltsverzeichnis
Stadieneinteilung
Stadium Läsion 0 Risikofuß, keine offene Läsion I oberflächliche Läsion II Ulkus bis Gelenkskapsel, Sehnen, Knochen III Ulkus mit Abszess, Osteomyelitis, Infekt der Gelenkskapsel IV begrenzte Vorfuß- oder Fersennekrose V Nekrose des gesamten Fußes Anzeichen einer Schädigung
Die Anzeichen einer Schädigung können auf Nervenschäden oder Durchblutungsstörungen hindeuten: [1]
Nervenschäden
- Taubheitsgefühl, Brennen, Kribbeln in den Zehen und den Füßen.
- Das Gefühl, auf Watte zu laufen sowie das Gefühl, kalte Füße zu haben, obwohl diese warm sind.
- Schmerz bei ruhenden Füßen, vor allem nachts und Schmerzlinderung durch Umhergehen oder Kühlen.
- Gelenkschwellungen sowie starke Neigung zum Verhornen und zu Nagelpilz.
- Verminderung oder Verlust von Temperatur- und Schmerzempfinden
Durchblutungsstörungen
- kalte Füße
- Dünne, pergamentartige, bläulichblasse Haut
- Druckstellen (rötl. Hautflecken, die sich nicht wegstreichen lassen)
- Wadenschmerzen oder -krämpfe beim Gehen - Linderung durch Stehenbleiben
Vorbeugung
Vorbeugende Maßnahmen zur Vermeidung des Diabetischen Fußsyndroms betreffen alle Menschen mit Diabetes und mit eingeschränkter Empfindung oder Durchblutungsstörungen.
Allgemein sollte Wert auf eine gute Hautpflege - auch zur Beobachtung gefährdeter Körperstellen - gelegt werden. Zur Nagel- und Schwielenpflege dürfen keine scharfen Gegenstände (auch nicht von Fußpflegerinnen) verwendet werden, stattdessen Nagelfeilen und Bimssteine. Hautpflegende Salben sollen nicht in die Zehenzwischenräume aufgetragen werden, sondern auf Fußsohle und Fußrücken. Fußpilz soll konsequent behandelt werden und Zehenzwischenräume nach dem Baden sorgfältig getrocknet werden. Die Schuhe müssen ausreichend weit und weich sein und die Füße täglich auf Verletzungen geprüft werden, z.B. mit einem Rasierspiegel.
Als Maßnahmen zur Vorbeugung werden empfohlen
- Täglich die Füße genau ansehen und auf Verletzungen sowie Druckstellen überprüfen. Auf Schwellungen prüfen, indem mit der Hand über den Fuß gestrichen wird, auch nach dem Tragen neuer Schuhe oder nach langen Spaziergängen/Wanderungen Füße überprüfen.
- Täglich mit lauwarmem Wasser waschen. Nicht länger als drei Minuten, gut trocknen, besonders in den Zehenzwischenräumen
- Haut gut eincremen mit fetthaltigen Cremes, um Risse zu vermeiden. Die Creme muss gut einziehen/abtrocknen, es dürfen keine Rückstände zwischen den Zehen verbleiben
- Nur Feilen verwenden, keine Raspeln, Nagelzwicker oder Scheren verwenden
- Fußnägel spatenförmig (gerade) mit Feilen formen, nie schneiden - wegen Verletzungsgefahr
- Keine Hühneraugenpflaster oder -tinkturen verwenden, sie können ätzende Stoffe enthalten, die zu Verletzungen führen.
- Bequeme, weite und weiche Schuhe tragen, möglichst aus Leder, keine Gummi- und Turnschuhe wegen der Schweißbildung. Schuhe täglich vor der Benutzung mit der Hand auf Unebenheiten oder Steinchen etc. kontrollieren.
- Baumwollstrümpfe ohne drückende Naht tragen, Strümpfe täglich wechseln
- Füße nicht großer Hitze aussetzen, wie sie etwa bei Heizdecken oder Kaminen entsteht, es besteht Verletzungsgefahr, keine direkte Sonneneinstrahlung
- Vorsicht beim Barfußlaufen, Fußpilzgefahr sowie Gefahr von Schnitt und Schürfwunden
Behandlung
Je nach schwere der Schädigung und des Stadiums müssen die Wunden fachgerecht versorgt werden. Durch die Wundheilungsstörung kann sich die Behandlung über sehr lange Zeiträume hinweg ziehen. In vielen Fällen muss eine antibiotische Langzeittherapie zusätzlich zur regelmäßigen Wundversorgung angesetzt werden. Ab Stadium II ist eine kombinierte ambulante und stationäre Versorgung unumgänglich.
Die Therapie besteht hierbei aus mehreren Teilen:
- Behandlung der Wunde (täglich oder 2-täglich, Spülung mit isotonischer Kochsalzlösung oder Schleimhaut-Antiseptikum, Wundverband mit Fettgaze und Polsterung, regelmäßige Entfernung von Belägen und Hyperkeratosen)
- Ruhigstellung (am besten strenge Bettruhe und Schutz des Fußes durch spezielle, orthopädische Verbandschuhe)
- Therapie der Wundinfektion (Antiobiotische Behandlung, schwierig bei MRSA)
- Therapie und Einstellung des Diabetes mellitus
Selbst unter optimalen Bedingungen befinden sich viele Menschen mit Diabetischem Fußsyndrom in Dauerbehandlung und sind teilweise sehr eingeschränkt in den Aktivitäten des täglichen Lebens.
Literatur
- Ärztliche Zentralstelle Qualitätssicherung: Checkliste „Methodische Qualität von Leitlinien“, Zentralstelle der Deutschen Ärzteschaft zur Qualitätssicherung in der Medizin, Köln (1999)
- W. A. Scherbaum, W. Kiess, R. Landgraf, S. Morbach, E. Müller, H. Reike, A. Risse, M. Sprau (Herausgeber): Diagnostik, Therapie, Verlaufskontrolle und Prävention des diabetischen Fußsyndroms der Deutschen Diabetes Gesellschaft (Stand: Mai 2004; 1. Auflage stammte von Deutsche Di-abetes-Gesellschaft 2000), Quelle: Leitlinien der Arbeitsgemeinschaft der Wissenschaftlichen Medizinischen Fachgesellschaften (AWMF, PDF-Datei). In: DIABETES UND STOFFWECHSEL 13 / 2004.
Zitatnachweis
- ↑ Faltblatt der Barmer: Diabetes-Füße - Folgeerkrankungen Vorbeugen
Bitte beachte den Hinweis zu Gesundheitsthemen!
Wikimedia Foundation.