- Beckenendlage
-
Klassifikation nach ICD-10 O32.1 Betreuung der Mutter wegen Beckenendlage O64.1 Geburtshindernis durch Beckenendlage ICD-10 online (WHO-Version 2011) 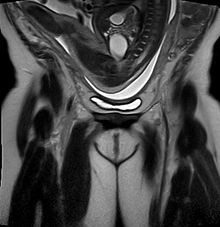 Beckenendlage in der Magnetresonanztomographie.
Beckenendlage in der Magnetresonanztomographie.
Die Beckenendlage ist eine Regelwidrigkeit (Abweichung von der Norm) der Kindslage (Poleinstellung), bei der nicht der Kopf, sondern das Beckenende des ungeborenen Kindes vorangeht. Dabei befindet sich der Kopf des Kindes am Fundus uteri, also am oberen Rand der Gebärmutter; das Kind liegt im Mutterleib also mit dem Kopf nach oben. Der führende Teil ist der Steiß beziehungsweise die Beine des Kindes in verschiedenen Variationen.
Bei der Beckenendlage unterscheidet man je nach Haltung der unteren Extremitäten zwischen der reinen Steißlage (beide Beine hochgeschlagen) mit 66 % die häufigste Form, der kompletten Steiß-Fuß-Lage (beide Beine angehockt) und gemischten Formen (nur ein Bein hochgeschlagen, Knielagen, Fußlagen).
Inhaltsverzeichnis
Häufigkeit
Die Häufigkeit der Beckenendlage bei allen ausgetragenen Schwangerschaften liegt bei 3–5 %, während sich in der 21–24. Schwangerschaftswoche noch etwa ein Drittel der Kinder in Beckenendlage befinden.[1]Früher wurde die Häufigkeit mit 3 % angegeben, der zunehmende Anteil von Früh- und Mehrlingsgeburten hat aber wesentlich zur Erhöhung der Beckenendlagenfrequenz beigetragen.
Ursachen
In etwa 50 % der Fälle kann die Ursache für eine Beckenendlage nicht sicher erkannt werden. Bei über 50 % der Beckenlagen ist die Mutter erstgebärend, teilweise ist auch eine familiäre Häufung zu beobachten. In einer norwegischen Studie konnte ein genetischer Zusammenhang gezeigt werden: Männer und Frauen, die selbst als Beckenendlage zur Welt gekommen waren, hatten mehr als doppelt so häufig (genau 2,3 mal so oft) selbst ein Beckenendlagenkind im Vergleich zu Eltern, die selbst als Schädellage zur Welt kamen.[2]
Mögliche kindliche Faktoren für eine Beckenendlage sind Frühgeburtlichkeit, Mehrlingsschwangerschaften, zu viel oder zu wenig Fruchtwasser, Missbildungen (z. B. Spina bifida), Abweichungen von der regelrechten Kopfform, fehlende Eigenspannung (z. B. bei einem intrauterinen Fruchttod) oder bei Nabelschnurumschlingung bzw. einer zu kurzen Nabelschnur, tiefer Sitz der Plazenta, Vorliegen der Plazenta (Placenta praevia).
Mögliche mütterliche Faktoren für eine Beckenendlage sind unter anderem bestimmte Formen des Beckens, Genital- und Beckentumore oder Fehlbildungen der Gebärmutter.
Therapie
Um das Kind in regelrechte Position (Schädellage) zu bringen, sollten die Eltern auf die Möglichkeit der äußeren Wendung hingewiesen werden, diese ist ab der 36. Schwangerschaftswoche möglich. Als weitere Methoden, deren Wirksamkeit jedoch nicht belegt sind, gibt es unter anderem die Moxibustion (Wärmebehandlung an einem Akupunkturpunkt mit einer Moxa-Zigarre) am kleinen Zeh, das Entlangstreichen am Bauch mit einer Taschenlampe oder Spieluhr (Diaphanoskopie) oder die indische Brücke.
Die Beckenendlagengeburt
Die Indikation zur primären Schnittentbindung, dem Kaiserschnitt, bei Beckenendlagen wird kontrovers diskutiert. Eine Spontangeburt ist grundsätzlich möglich, wird in der modernen Geburtshilfe aber eher selten empfohlen. Eine spontane Beckenendlagengeburt sollte nur von erfahrenen Geburtshelfern begleitet werden.
Geburtsweg
Bei der Entscheidung, welcher Geburtsweg gewählt wird (Schnittentbindung oder Geburt durch die Scheide), werden verschiedene Faktoren berücksichtigt.
Für eine vaginale Geburt sprechen folgende Kriterien: die einfache Steißlage, Schwangerschaftsalter von mehr als 34 Wochen, keine Indikationen für eine Schnittentbindung wegen anderer Erkrankungen der Mutter oder des Kindes, Beckenmaße im Bereich des Normalen, Mehrgebärende, die Mutter hat bereits ein Kind aus Beckenendlage geboren und vorausgegangene Geburten mit höherem Geburtsgewicht als das geschätzte jetzige Gewicht. Gegen eine vaginale Geburt sprechen folgende Kriterien: geschätztes Geburtsgewicht über 3.500 g, gestreckte Kopfhaltung des Kindes, alte Erstgebärende, vorzeitiger Blasensprung, protrahierte (verzögerte) Eröffnungs- und Austreibungsperiode, pathologische Herzfrequenzmuster, Zustand nach Schnittentbindung oder Gebärmutteroperationen, Schwangerschaftserkrankungen (z. B. Gestose), kindliche Wachstumsretardierung, Plazentainsuffizienz oder Übertragung. Die endgültige Entscheidung trifft die werdende Mutter, nach ausführlicher Beratung durch den ärztlichen Geburtshelfer.
Komplikationen
Bei der spontanen Beckenendlagengeburt wird vor allem eine Gefährdung des Kindes befürchtet. Das mütterliche Risiko ist bei einer Schnittentbindung höher. Befürchtet werden vor allem eine hypoxische Gefährdung (Sauerstoffunterversorgung) des Kindes, da die Nabelschnur häufiger und früher als bei der Schädellage komprimiert wird und es häufiger zu Nabelschnurvorfällen kommt. Befürchtet werden auch kindliche Geburtsverletzungen des Skelettsystems und des peripheren Nervensystems (Oberarm- und Klavikulafrakturen, Erb-Duchenne-Lähmung). Unter der Geburt befürchten die Geburtshelfer vor allem das Hochschlagen der Arme, da dadurch die Geburt des Kopfes behindert wird und die Arme erst manuell gelöst werden müssen, die zuvor genannten Komplikationen können als Folgen einer Armlösung eintreten. Einen großen Einfluss auf das „Fetal outcome“ hat die Erfahrung und das praktisch-technische Können des Geburtshelfers.
Spontangeburt
Die Geburtsleitung bei der vaginal angestrebten Beckenendlagengeburt ist konservativ, d.h. auf invasive Verfahren wie beispielsweise die Amniotomie (Eröffnung der Fruchtblase) wird verzichtet. Der Geburtshelfer wird erst aktiv nach Geburt des Rumpfes. Der Austritt des Kopfes kann durch unterstützende Handgriffe wie den nach Veit-Smellie und den Bracht-Handgriff beschleunigt werden, um die mögliche Unterversorgung des Kindes möglichst kurz zu halten.
Einzelnachweise
- ↑ Peter Böhi: Lageanomalien inkl. Beckenendlage
- ↑ Nordtweit TI et al.: „Maternal and paternal contribution to intergenerational recurrence of breech delivery: population based cohort study“, 2008
Weblinks
- Beschreibung der Beckenendlage: Das Informationsportal der Bundeszentrale für gesundheitliche Aufklärung (BZgA)
Literatur
- Mändle, Opitz, Kreuter „Das Hebammenlehrbuch der praktischen Geburtshilfe“
- Pschyrembel „Praktische Geburtshilfe“
- Martius „Hebammenlehrbuch“
Wikimedia Foundation.
