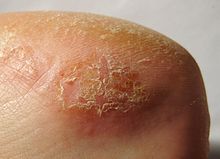
- Toxisches Kontaktekzem
-
Klassifikation nach ICD-10 L24 Toxische Kontaktdermatitis
Toxisches KontaktekzemICD-10 online (WHO-Version 2011) In der Medizin beschreibt das toxische Kontaktekzem (Syn. toxische Kontaktdermatitis, irritatives Kontaktekzem - für die chronische Form auch kumulativ subtoxisches Kontaktekzem)[1] eine direkte Schädigung der Haut infolge einer äußeren Ursache. Sie äußert sich typischerweise in akuten oder chronischen ekzematösen Veränderungen, die durch den direkten und intensiven Kontakt der Haut mit einer Substanz, die potentiell toxisch wirken kann, entstehen. Betroffen sind daher die Hautpartien, die unmittelbar mit der Substanz in Berührung kommen, meistens Hände und Unterarme.
Inhaltsverzeichnis
Ursache
Das toxische Kontaktekzem ist die Folge einer von außen einwirkenden Noxe (beispielsweise Säuren, Seifen, Laugen oder Öle). Eine Sensibilisierung im Sinne der Allergologie spielt dabei keine Rolle, Auslöser ist die direkte Eigenwirkung der jeweiligen Substanz. Man unterscheidet „obligat-toxische“ Substanzen, die bei jeder Person als unmittelbarer Auslöser wirken und „gering toxischen“ Substanzen, die nur bei wiederholter Einwirkung und Störung der Hautbarriere nach einem längeren Zeitraum eine Reaktion bewirken.[1] Es werden daher grundsätzlich zwei Formen des toxischen Kontaktekzems unterschieden:
- Das akute toxische Kontaktekzem wird durch kurzzeitigen Hautkontakt mit einem toxischen Stoff (häufig Laugen oder Säuren) ausgelöst und geht mit Gewebeschäden einher. Es ist als Unfallfolge zu werten.[2]
- Das chronisch toxische Kontaktekzem entsteht durch den immer wiederkehrenden Kontakt der Haut mit Stoffen, die nur eine geringe Toxizität aufweisen und daher nicht zur akuten Form führen. Als Beispiel sei hier das Hausfrauenekzem genannt.[1]
Symptome und Verlauf
Die Entzündungsreaktion der Haut äußert sich üblicherweise scharf begrenzt auf die Hautstellen, die mit der auslösenden Substanz in Berührung kommen. Dort können alle Erscheinungsformen, wie Rötungen, Einrisse, Knötchen, Hyperkeratosen und Blasenbildung auftreten.[2] Diese können aufplatzen, nässen und verkrusten. Die betroffenen Hautpartien brennen, später kann auch ein diskreter Juckreiz auftreten. Nicht oder ungenügend behandelt können komplizierend Pfropfallergien und Superinfektionen hinzukommen.[1]
Therapie
Die auslösende Substanz sollte komplett gemieden werden. Eventuell müssen Schutzhandschuhe getragen werden. Symptomatisch kann die betroffene Haut mit fettenden, kurzfristig auch mit kortisonhaltigen Salben gepflegt werden. Bei einer chronischen Schädigung kann es Monate oder Jahre dauern, bis sich die physiologischen Schutzmechanismen der Haut wieder regeneriert haben. In schweren Fällen wird symptomatisch die systemische Gabe von Antihistaminika und Corticoiden empfohlen.[1]
Einzelnachweise
- ↑ a b c d e Furter S., e.a.: Crashkurs Dermatologie, Urban&FischerVerlag, 2007, S.109, ISBN 3437421417, hier online
- ↑ a b Saloga J.: Allergologie-handbuch: Grundlagen und klinische Praxis, Schattauer Verlag, 2006, S. 510, ISBN 3794519728, hier online

Bitte den Hinweis zu Gesundheitsthemen beachten! Kategorien:- Hautkrankheit
- Krankheitsbild in der Dermatologie
Wikimedia Foundation.