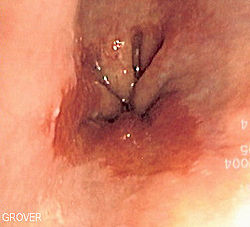
- Endobrachyösophagus
-
Klassifikation nach ICD-10 K22.1 Barrett-Ulkus K22.7 Barrett-Ösophagus ICD-10 online (WHO-Version 2006) Als Endobrachyösophagus (gr. ένδον innen, βραχύς kurz, οίσοφάγος Speiseröhre) bezeichnet man eine metaplastische Umwandlung des Epithels der Speiseröhre. Es handelt sich hierbei um eine veraltete Bezeichnung für die heute im Allgemeinen als Barrett-Ösophagus – nach dem britischen Chirurgen Norman Rupert Barrett, der 1957 das Krankheitsbild beschrieb[1] – bezeichnete Veränderung der unteren Speiseröhre. Der Barrett-Ösophagus stellt eine Komplikation der Refluxkrankheit, also des partiellen Zurücklaufens von saurem Mageninhalt in die Speiseröhre, dar. Die Umwandlung von Plattenepithel in Zylinderepithel führt zu einer innerlichen Verkürzung der Speiseröhre, woher auch der griechische Name rührt.
Die Ausbildung eines ösophagealen Ulcus pepticum auf der metaplastischen Schleimhaut wird als Barrett-Syndrom oder Allison-Johnstone-Syndrom bezeichnet.
Inhaltsverzeichnis
Definition
Im engeren klinischen Sinne wird nur eine zirkuläre (den gesamten Umfang der Speiseröhre erfassende) Metaplasie, die von der Z-Linie (dem physiologischen Übergang von Platten- in Zylinderepithel) in Richtung Mundhöhle reicht, als Barrett-Ösophagus bezeichnet. Man unterscheidet hier den kurzsegmentigen Barrett-Ösophagus (sogenannter Short-Segment-Barrett-Ösophagus) mit einer Länge bis 3 cm und dem langsegmentigen Barrett-Ösophagus (sogenannter Long-Segment-Barrett-Ösophagus) mit einer Länge über 3 cm.
Epidemiologie
Die Anzahl der gastroskopierten Patienten, die einen Endobrachyösophagus aufwiesen, schwankte je nach Studie zwischen einem und vier Prozent. Männer sind doppelt so häufig betroffen wie Frauen[2]. Signifikante Risikofaktoren sind erhöhter Alkohol- und Nikotingenuss[3]. Zudem wird, je nach Erregerlokalisation, sowohl eine schützender als auch krankheitsfördernder Einfluss der Helicobacter pylori-Infektion diskutiert.
Pathophysiologie
Normalerweise ist die Speiseröhre in ihrer gesamten Ausdehnung von mehrschichtigem Plattenepithel ausgekleidet. Durch wiederholte oder chronische Entzündungen, häufig infolge des gastroösophagealen Reflux kann sich dieses Epithel in hochprismatisches Zylinderepithel mit Becherzellen umwandeln, wie es für die Darmschleimhaut typisch ist. Die Schleimhaut kann aber prinzipiell verschiedene Epithelien des Gastrointestinaltraktes nachahmen (Kardia-Typ, Fundus-Typ mit Belegzellen, intestinaler Typ mit Zotten und Becherzellen). Als Ursache wird eine Fehlsteuerung bei der Regeneration der Schleimhaut nach erosiver Ösophagitis angesehen. Das Zylinderepithel ist zwar widerstandsfähiger gegenüber der Säure- und Pepsinbelastung, trägt dafür das Risiko weiterer Entartung (Dysplasie) in sich. Außerdem neigt es zur Ulzeration (Barrett-Ulkus) und Ausbildung von Strikturen.
Die Metaplasie bildet sich in den allermeisten Fällen direkt am gastroösophagealen Übergang aus, also am Endsegment der Speiseröhre, kurz bevor diese in den Magen mündet. Die Umwandlung des Epitheltyps ist definitiv und bildet sich auch unter adäquater Behandlung des Reflux nicht oder nur teilweise zurück.
Karzinomentstehung
Das Risiko für die Ausbildung eines Adenokarzinoms (des sogenannten Barrett-Karzinoms) auf Boden eines Barrett-Ösophagus liegt bei etwa 0,5–1,5 % pro Patientenjahr. Daher ist eine prophylaktische Behandlung eines noch nicht bösartig veränderten Barrett-Ösophagus nicht notwendig und sinnvoll.
Spezifische Maßnahmen
Bei Nachweis eines Barrett-Ösophagus ist die regelmäßige endoskopische Kontrolle geboten. Die Meinungen über die notwendige Häufigkeit ist allerdings umstritten. Metaplasien, die nur die distalen zwei bis drei Zentimeter erfassen (short-segment-Barrett), brauchen nach Ansicht einiger Experten gar nicht routinemäßig kontrolliert zu werden, da das Risiko der Karzinomentstehung gering sei. Darüber hinausgehende Metaplasien (long-segment-Barrett; Endobrachyösophagus im engeren klinischen Sinne) sollten zunächst jährlich und ab dem dritten Jahr einer zweijährlichen Kontrolle durch Ösophago-Gastroskopie unterzogen werden. Bei nachgewiesener höhergradiger Dysplasie wird das betroffene Segment reseziert.
In den letzten Jahren hat sich bei frühen bösartigen Veränderungen im Barrett-Ösophagus (sogenannte hochgradige intraepitheliale Neoplasie und auf die Mukosa beschränktes Adenokarzinom) die endoskopische Therapie etabliert. An erster Stelle ist vor allem die endoskopische Resektion zu nennen. Mit dieser Methode wird während einer normalen endoskopischen Untersuchung der Tumor zunächst eingesaugt und dann mit einer Schlinge reseziert. Die endoskopische Therapie ist mittlerweile gut untersucht und auch die Langzeitergebnisse belegen deren Effektivität und Sicherheit. Der Vorteil gegenüber einer konventionellen Operation, die mit einer Sterblichkeitsrate von 5–20 % und einer Komplikationsrate von 30–50 % einher geht, ist die geringe Belastung des Patienten ohne schwerwiegende Komplikationen. Bei bösartigen Veränderungen, die tiefer in die Wandschichten der Speiseröhre einwachsen (in die Submukosa) sollte jedoch eine chirurgische Therapie in einem erfahrenen chirurgischen Zentrum (mehr als 20 Speiseröhrenresektionen pro Jahr) durchgeführt werden, da in diesem Fall das Risiko einer Lymphknotenmetastasierung (etwa 30 %) gegeben ist.
Literatur
- Dietel, Dudenhausen, Suttorp (Hrsg.): Harrisons Innere Medizin, 2.Band, McGraw-Hill, ABW Wissenschaftsverlag (2003)
- Shaheen NJ, Crosby MA, Bozymski EM, Sandler RS. (2000) Is there publication bias in the reporting of cancer risk in Barrett's esophagus? Gastroenterology;119(2):333-8.
- von Rahden BHA, Stein HJ (2007) Barrett’s Esophagus and Barrett’s Carcinoma. Curr GERD Rep 1:125-32.
- Pech O, May A, Rabenstein T, Ell C. Endoscopic resection of early oesophageal cancer. Gut 56 (2007) 1625.
- Pech O, Behrens A, May A, Nachbar L, Gossner L, Rabenstein T, Manner H, Guenter E, Huijsmans J, Vieth M, Stolte M, Ell C (2008). Long-term results and risk factor analysis for recurrence after curative endoscopic therapy in 349 patients with high-grade intraepithelial neoplasia and mucosal adenocarcinoma in Barrett's oesophagus. Gut 57(9):1200-6.
- Ell C, May A, Pech O, Gossner L, Guenter E, Behrens A, Nachbar L, Huijsmans J, Vieth M, Stolte M.(2007) Curative endoscopic resection of early esophageal adenocarcinomas (Barrett's cancer). Gastrointest Endosc 65 3.
- Pech O, Gossner L, May A, Rabenstein T, Vieth M, Stolte M, Berres M, Ell C. (2005) Long-term results of photodynamic therapy with 5-aminolevulinic acid for superficial Barrett’s cancer and high-grade intraepithelial neoplasia. Gastrointest Endosc; 62:24-30.
- Birkmeyer JD, Siewers AE, Finlayson EV, Stukel TA, Lucas FL, Batista I, Welch HG, Wennberg DE.(2002) Hospital volume and surgical mortality in the United States. N Engl J Med;346(15):1128-37
- Birkmeyer JD, Stukel TA, Siewers AE, Goodney PP, Wennberg DE, Lucas FL.(2003) Surgeon volume and operative mortality in the United States. N Engl J Med;349(22):2117-27
Quellen
- ↑ Barrett N.R.: The lower esophagus lined by columnar epithelium. Surgery 1957;41:881–894. PMID 13442856.
- ↑ Cook M.B. et al.: A systematic review and meta-analysis of the sex ratio for Barrett's esophagus, erosive reflux disease, and nonerosive reflux disease., Am J Epidemiol. 2005 Dec 1;162(11):1050-61
- ↑ Ronkainen J. et al.: Prevalence of Barrett's esophagus in the general population: an endoscopic study, Gastroenterology. 2005 Dec;129(6):1825-31
Weblinks
Bitte beachte den Hinweis zu Gesundheitsthemen!
Wikimedia Foundation.