- Acne inversa
-
Klassifikation nach ICD-10 L73.2 Hidradenitis suppurativa ICD-10 online (WHO-Version 2011) Acne inversa ist eine Entzündung der Talgdrüse und äußeren Wurzelscheide der Terminalhaarfollikel. Hauptsächlich betroffen sind der Bereich unter den Achseln, die Perianal- und Perigenitalregion und die Leistengegend.
Inhaltsverzeichnis
Geschichtliches
Erstmals beschrieben wurde die Krankheit 1839 von Velpeau. 1854 veröffentlichte Verneuil, dass die Krankheit eine Entzündung der Schweißdrüsen sei. 70 Jahre später wurden die in der Achsel- und Perianal-Region angesiedelten apokrinen Schweißdrüsen als Ursache vermutet.
Daraufhin wurde unter anderem der Begriff Hidradenitis suppurativa eingeführt. Auch in vielen medizinischen Fachbüchern wird dieser Begriff synonym für die Erkrankung verwendet und ist noch heute unter der ICD-10–Bezeichnung zu finden. Später konnte nachgewiesen werden, dass diese Erkrankung nicht von der Schweißdrüse, sondern von der Talgdrüse und von der äußeren Wurzelscheide der Terminalhaarfollikel ausgeht. Die Entzündung der Schweißdrüsen erfolgt sekundär. Acne inversa ist damit keine Schweißdrüsenentzündung und der Begriff Hidradenitis irreführend.
Auf Grund dieser Erkenntnisse wurde 1989 durch Gerd Plewig und Michael Steger der Begriff Acne inversa eingeführt, der aber bis jetzt noch nicht in den ICD-10 aufgenommen ist.[1][2][3]
Epidemiologie
Acne inversa ist weltweit verbreitet. Man schätzt weltweit ca. 70 Mio Erkrankte. Die Schätzungen in Deutschland belaufen sich zwischen 225.000 und 3,1 Mio Betroffener, da die Dunkelziffer aufgrund falscher Diagnosestellung sehr hoch ist. Sie betrifft beide Geschlechter, wobei sie bei Männern häufiger perianal auftritt. Die Erstmanifestation kann von der Pubertät an bis ins hohe Alter erfolgen. [2]
Pathogenetische Faktoren
Die Ursachen der Erkrankung sind Gegenstand der Forschung, bis heute nicht vollständig aufgeklärt. Es gibt eine Reihe von Faktoren, welche den Krankheitsverlauf begünstigen oder auch erst zum Ausbruch der Krankheit führen:
- Rauchen: Statistische Untersuchungen belegen eindeutig, das etwa 80 % bis 95 % der Acne inversa-Patienten rauchen.[4] Rauchen scheint also bei der Entwicklung der Erkrankung eine große Rolle zu spielen. Es hat den Anschein, dass Nikotin die Vermehrung von Staphylococcus aureus begünstigt und als Triggerfaktor fungiert.[5]
- Übergewicht: Führt zu vermehrter Feuchtigkeit, warmem Milieu und Aufweichen der Haut durch aufeinander liegende Hautschichten.
- Enge Kleidung: Oberflächliche Beschädigung der Hautzellen durch mechanische Irritation.
- Zuckerkrankheit: Geschwächte Immunabwehr.
- Männliche Hormone: Vermehrte Talgproduktion und dadurch schnelleres Verstopfen der Talgdrüsenausführungsgänge.
- Genetische Faktoren: Meist sind mehrere Personen in der Familie an Acne inversa erkrankt.
- Bakterien: Sind nicht ursächlich beteiligt, beeinflussen aber die Schwere des Krankheitsverlaufs maßgeblich.[1]
Pathogenese
Durch eine Verhornungsstörung der Talgdrüse kommt es zu einer Verlegung des Ausführungskanals. Die Haarwurzeln und die Talgdrüsen füllen sich immer mehr mit Hornmaterial an. Es kommt zu einer Infektion durch Bakterien (meist Staphylococcus aureus).
Die Talgdrüse entzündet sich und Eiter (Leukozyten, Proteine, Gewebereste, usw.) sammelt sich in der Talgdrüse an. Im weiteren Verlauf kommt es irgendwann zum Zerreißen der Talgdrüsenzyste. Die Entzündung breitet sich im Gewebe aus und die Schweißdrüsen werden in die Entzündung mit einbezogen. Es entstehen schmerzhafte Geschwüre, Abszesse und im späteren Verlauf Fisteln.
In der Achselregion und im Perianal–Bereich findet sich häufig Staphylococcus aureus auf der Haut, welcher sonst nur noch in wenigen Körperbereichen vorkommt. Dieses grampositive Bakterium kann oft im Eiter von Acne inversa-Abszessen nachgewiesen werden. Apokrine Schweißdrüsen sind sogenannte Duftdrüsen, die ebenfalls in den Hautarealen liegen, in denen Acne inversa auftritt. Die von diesen Drüsen produzierten Sekrete haben keinen sauren, sondern einen alkalischen pH-Wert. Dadurch wird neben der Feuchtigkeit an sich und den Hauttemperaturen um 37°C, die Vermehrung von Bakterien besonders begünstigt. Die natürliche Schutzfunktion der Haut liegt bei einem durchschnittlichen pH-Wert von 5,5.
Folgen und Komplikationen
Entzündliche Effloreszenzen, die im Rahmen der Acne inversa auftreten, sind in der Regel schmerzhaft. Bei größeren Entzündungen drohen zusätzlich Lymphknotenschwellungen, Kopfschmerz und Fieber. Nach entzündungsbedingter Zerstörung von Blutgefäßen kann es zu Einblutungen kommen. Falls Bakterien in die Blutgefäße der Unterhaut gelangen, besteht die Gefahr einer Sepsis mit hoher Letalität.
Als nicht selten chronisch-rezidivierende Erkrankung kann die Acne inversa auch eine erhebliche psychische Belastung für den Betroffenen darstellen. Die entzündlichen Effloreszenzen und Vernarbungen werden als stigmatisierend empfunden, eine chirurgische Sanierung (vgl. Therapie) ist mit Fehlzeiten am Arbeitsplatz verbunden. In Folge können zum Beispiel der Verlust des Arbeitsplatzes mit anschließender Erwerbslosigkeit, sozialer Rückzug und Depressionen auftreten.
Therapie
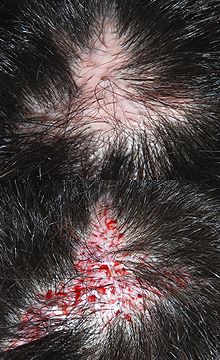 Narbe einer Acne-inversa-Operation am Hinterkopf mit anschließender Haartransplantation(Vorher-Nachher-Bild)
Narbe einer Acne-inversa-Operation am Hinterkopf mit anschließender Haartransplantation(Vorher-Nachher-Bild)
Ein frühzeitiges Erkennen der Erkrankung und der Reduzierung der Faktoren wie zum Beispiel Einstellung des Rauchens, können möglicherweise zu wesentlicher Verbesserung der Symptome führen.
Die Behandlung erfolgt mit lokaler Anwendung von antimikrobiellen Lösungen oder Ammoniumbituminosulfonat, mittels lokaler chirurgischer Therapie wie Stichinzisionen sowie systemisch mit Antibiotika. Antibiotische Monotherapie kann bei Abszessen, die mit Staphylococcus aureus besiedelt sind, versagen.[6]
Ergänzend kann mit Isotretinoin behandelt werden.[7] Die systemische Isotretinoin-Monotherapie gilt bei Acne inversa dagegen als wenig effektiv.[8]
Auf Grund der Symptomatik und der nicht geklärten Ursache bleibt die Operation, also die vollständige Entfernung der von Acne inversa befallenen Hautbereiche die Behandlungsmethode der Wahl.[7] Dies kann im späteren Krankheitsstadium zu Wundgrößen von bis zu 400 cm² oder gar darüber hinaus führen.[2]
Sozialrechtliche Bewertung
Acne inversa kann in Deutschland sozialrechtlich als Behinderung anerkannt werden. Die Einstufung erfolgt auf Antrag durch das Versorgungsamt gemäß folgender gutachterlicher Anhaltspunkte:
- „auf die Prädilektionsstellen begrenzte häufige Abszess- und Fistelbildungen und lokalisationsbedingte Beeinträchtigungen, schwerste Formen“ → Grad der Behinderung: 30 – 40
- „rezidivierende eitrige, vernarbende axilläringuinale und nuchale Abszesse (Acne triade) und gegebenenfalls zusätzliche Beteiligung des Pilonidalsinus (Acne tetrade)“ → Grad der Behinderung: 50 – 100
Einzelnachweise
- ↑ a b charité: Acne inversa.
- ↑ a b c H. Breuninger, V. Wienert: Acne inversa. In: Dt. Ärztebl. 2001; 98: A 2889–2892 (Heft 44) Volltext
- ↑ V. Wienert, V. Breuninger H., RPA Müller: AWMF-Leitlinien-Register Nr. 013/012.
- ↑ König A, Lehmann C, Rompel R, Happle R.: Cigarette smoking as a triggering factor of hidradenitis suppurativa. Dermatology. 1999;198(3):261-4 PMID 10393449
- ↑ Hana A. Frongia G. Gratchev A. Kurzen H. Neue Erkenntnisse zur Pathogenese der Acne inversa http://www.viavital.net/media/leitartikel/67/04_158-160_Kurzen_Uebersicht_neu.B.pdf
- ↑ Nolte O.: Entstehung von Abszessen und Furunkel. In: Therapeutische Autovakzination (homologe Autovakzine) zur Beeinflussung chronischer, bakterieller Infektionskrankheiten. Webseite
- ↑ a b H. Hofmann: Bakterielle Erkrankungen. In: Ernst G. Jung (Hrsg.) Dermatologie. Stuttgart 1991 ISBN 3-7773-1021-2
- ↑ jne: Bei intertriginösen Entzündungen an Acne inversa denken. In: Dtsch Arztebl 1999; 96(16): A-1061 / B-883 / C-827 Volltext
Literatur
- C. Peters, G. Pulverer: Die Familie der Micrococcaceae. In: H. Brandis, G. Pulverer: Lehrbuch der Medizinischen Mikrobiologie. 6. Auflage, Gustav Fischer-Verlag, 1988.
- G. Peters, F. Schuhmacher-Perdreau: Micrococcaceae. In: F. Burkhardt (Hrsg.): Mikrobiologische Diagnostik. Thieme-Verlag, Stuttgart, 1992.
- J. Revuz: Hidradenitis suppurativa. In: Orphanet Encyclopedia. März 2004
- J. Revuz: Hidradenitis suppurativa. In: JEADV. Band 23, Nummer 9, September 2009, S. 985–998, ISSN 1468-3083. doi:10.1111/j.1468-3083.2009.03356.x. PMID 19682181.
- J. Revuz: Medical treatments of hidradenitis suppurativa: a new paradigm. In: Dermatology. Band 215, Nummer 2, 2007, S. 95–96, ISSN 1421-9832. doi:10.1159/000104258. PMID 17684369.
Weblinks
- Acne inversa, Informationen der Klinik Dermatologie und Allergologie, Charité
- Hidradenitis suppurativa, Altmeyer Enzyklopädie, Springer-Verlag, 2008

Bitte den Hinweis zu Gesundheitsthemen beachten!
Wikimedia Foundation.
