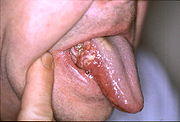
- Mundhöhlenkrebs
-
Klassifikation nach ICD-10 C01 Bösartige Neubildung des Zungengrundes C02 Bösartige Neubildung sonstiger und nicht näher bezeichneter Teile der Zunge C03 Bösartige Neubildung des Zahnfleisches C04 Bösartige Neubildung des Mundbodens C05 Bösartige Neubildung des Gaumens C06 Bösartige Neubildung sonstiger und nicht näher bezeichneter Teile des Mundes ICD-10 online (WHO-Version 2006) Der Begriff Mundhöhlenkarzinom umschließt alle bösartigen Tumoren der Mundhöhle und Zunge, hierbei handelt es sich in 80 bis 90 % der Fälle um Plattenepithelkarzinome. Andere Tumorarten wie z. B. das von den seromukösen Schleimhautdrüsen ausgehende Adenokarzinom sind selten. Mundhöhlenkarzinome gehören zu der Klasse der Kopf-Hals-Tumoren.
Inhaltsverzeichnis
Ursachen
Die häufigste Ursache dieser Tumoren liegt in mechanischen Irritationen (z. B. scharfe Zahnkanten oder schlecht sitzende Prothesen, die an der Zunge oder Wangenschleimhaut scheuern), einem schlechten Ernährungsstatus, schlechter Mundhygiene sowie dem chronischen Einfluss karzinogener Substanzen wie Tabakrauch und Alkohol.
Epidemiologie
Die Karzinome der Mundhöhle treten nach der 5. Lebensdekade auf und haben einen Gipfel zwischen dem 60. und 70. Lebensjahr. Männer sind doppelt so häufig betroffen wie Frauen. Die Mortalität des Mundhöhlenkarzimoms weist geographische Unterschiede auf, in Frankreich ist sie z. B. viermal so hoch wie in Deutschland. Das Mundhöhlenkarzinom liegt mit 6 % aller Krebserkrankungen weltweit an 6. Stelle.
Pathologie
Entstehung
Das Entstehen eines Mundhöhlenkarzinoms vollzieht sich in den seltensten Fällen ohne Präkanzerosen, die in fakultative und obligate Präkanzerosen unterteilt werden. Eine fakultative Präkanzerose des Mundhöhlenkarzinoms ist die Leukoplakie und findet sich am häufigsten auf der Wangenschleimhaut und im Mundwinkel. Die obligaten Präkanzerosen sind insgesamt seltener als Leukoplakien und häufig schon zum Zeitpunkt der Diagnose bösartig (maligne) entartet. Hierzu gehört z. B. der Morbus Bowen (bzw. Erythroplasie Queyrat), sie sind oft an der Gingiva oder der Zungenunterseite lokalisiert.
Lokalisation
Nach einer Studie des DÖSAK (Deutsch-Österreichisch-Schweizerischer Arbeitskreis für Tumoren im Kiefer- und Gesichtsbereich) sind etwa 20 % aller Mundhöhlenkarzinome an der Zunge (Zungenkrebs) lokalisiert. Die Tumoren des Mundbodens folgen mit ca. 45 %. Weitere Lokalisationen, jedoch deutlich seltener, sind in der Reihenfolge ihrer Häufigkeit Gingiva, Oberlippe und Wangenschleimhaut. Der Mundhöhlenkrebs entsteht oft multifokal, was die hohe Rezidivquote erklärt.
Morphologie
Die beiden Formen des Wachstums des Mundhöhlenkarzinoms unterscheiden sich prognostisch voneinander:
- Ulzeröse Form: Diese nach innen (endophytisch) wachsende Form besitzt in der Regel einen Zerfallskrater, die Prognose ist abhängig von der Lokalisation, so ist sie besser an der Lippe als z. B. am Mundboden oder an der Zunge. Die ulzeröse Form macht etwa 99 % aus. Histologisch handelt es sich hier um ein geringradig differenziertes Plattenepithelkarzinom.
- Verruköse Form: Diese nach außen (exophytisch) wachsende Form macht etwa 1 % aus. Der Tumor wächst langsam und metastasiert später. In der Histologie handelt es sich um hochdifferenzierte Plattenepithelkarzinome.
Metastasen
Die Tumoren der Mundhöhle und der vorderen zwei Drittel der Zunge metastasieren primär fast nie über das Blut (hämatogen) sondern über die Lymphe in die submandibulären, seltener in die submentalen oder tiefer am Hals gelegenen Lymphknoten. Die Häufigkeit der lymphogenen Metastasierung steigt mit dem Tumorstadium. Sie beträgt bei Diagnosestellung des Tumors ca. 30 bis 40 % (T1-Stadium ca. 10 bis 15 % im Stadium T4 mit 55 bis 75 %).
Tumoren der Gingiva und der Wangenschleimhaut weisen bei Diagnosestellung in einem größeren Prozentsatz bereits Metastasen in den regionären Lymphknoten auf. Bei Gingivatumoren können Lymphknoten des Rachens, bei Wangenschleimhauttumoren auch parotideale Lymphknoten befallen sein.
Symptome und Diagnostik
Die Beschwerden sind anfangs unspezifisch. Initialsymptome können Schmerzen, Foetor ex ore und Sprechbehinderung sein.
In allen Fällen sollte bei Verdacht eine Probeexzision gemacht werden. Weiter sollte bei bestehendem Verdacht eine Computertomographie oder eine Kernspintomographie des Primärtumors und der lokoregionären Lymphbahnen durchgeführt werden. Vorteil der Kernspintomographie ist bei Tumoren der Zunge und des Mundbodens der gute Weichgewebskontrast. Soll die Infiltration des Knochens geklärt werden, ist die Kernspintomographie weniger hilfreich, hier bietet sich die Skelettszintigraphie oder die Computertomographie im speziellen Knochenfenster an. Bei fortgeschrittener Tumorerkrankungen (ab Tumorstadium T3 bzw. nachgewiesenen Lymphknotenmetastasen) sollten eine hämatogene Metastasierung der Lunge, Leber und Nebennieren kontrolliert werden.
Therapie
Chirurgische Therapie
Je nach Stadium und Ausdehnung des Tumors kann eine Teilresektion mit entsprechend großem Sicherheitsabstand (ca. 1 cm) ausreichen. Bei ausgedehnten Befunden kann eine Teilresektion des Unterkiefers notwendig sein. Bei Überschreiten mehrerer Regionen der Mundhöhle sollte dann eine kombinierte Resektion von z. B. Zunge, Mundboden und Gaumen durchgeführt werden. Bei Lymphknotenmetastasen kann je nach Stadium eine selektive bis radikale Neck-Dissection notwendig sein.
Radiologische Therapie
Bei kleinen Tumoren der Zunge und des harten Gaumens kann die alleinige Strahlentherapie zu einer sinnvollen Tumorkontrolle führen. Bei größeren Tumoren bietet sich ein aggressiveres Vorgehen in Form einer Kombination von chirurgischer und radiologischer Therapie an.
Quellen
Literatur
- Burkhardt, A. Prämaligne Veränderungen der Mundschleimhaut. Pathologe 6 (1985) 119
- Riede/Schäfer : Allgemeine und spezielle Pathologie 3. Auflage S. 713
Weblinks
- Brakenhoff RH, Braakhuis BJM, Entstehung, Behandlung und Prävention von Mundhöhlenkrebs, in Fanconi-Anämie: Ein Handbuch für Familien, S.275–9.
Bitte beachte den Hinweis zu Gesundheitsthemen!
Wikimedia Foundation.

_squamous_cell_carcinoma_histopathology.jpg)