- Ord-Thyreoiditis
-
Klassifikation nach ICD-10 E06.3 Hashimoto-Thyreoiditis
Hashitoxikose (transitorisch)
Lymphozytäre Thyreoiditis
Struma lymphomatosa (Hashimoto)ICD-10 online (WHO-Version 2006) Bei der Hashimoto-Thyreoiditis (syn. Struma lymphomatosa Hashimoto, lymphozytäre Thyreoiditis und Ord-Thyreoiditis) handelt es sich um eine Autoimmunerkrankung, die zu einer chronischen Entzündung der Schilddrüse führt. Bei dieser Erkrankung kommt es infolge eines fehlgeleiteten Immunprozesses zur Zerstörung des Schilddrüsengewebes durch T-Lymphozyten. Darüber hinaus ist eine Antikörperbildung gegen schilddrüsenspezifische Antigene nachweisbar. Diese Krankheit wurde nach dem japanischen Arzt Hakaru Hashimoto (1881–1934) benannt, der sie 1912 als erster beschrieb.[1]
Inhaltsverzeichnis
Allgemeines
Es sind zwei verschiedene Verlaufsformen bekannt:
- Die Hashimoto-Thyreoiditis i.e.S. (Autoimmunthyreopathie Typ 1A und 2A), mit einer Vergrößerung der Schilddrüse (Struma).
- Die Ord-Thyreoiditis (Autoimmunthyreopathie Typ 1B und 2B), mit einer Verkleinerung (Atrophie) der Schilddrüse. Sie wurde nach William Miller Ord benannt, der sie erstmals 1878 beschrieb.[2]
Da sich die Symptome, Diagnostik, Therapie und Prognose der beiden Formen nicht wesentlich unterscheiden und beide Formen jeweils ineinander übergehen können, werden sie heute in der Regel unter dem Begriff der Hashimoto-Thyreoiditis zusammengefasst. Bei beiden Verlaufsformen (atrophe und hypertrophe Form) kommt es auf Dauer zu einer Schilddrüsenunterfunktion, wobei sich am Beginn der Erkrankung – bedingt durch die Zerstörung des Schilddrüsen-Gewebes – auch Phasen der Überfunktion zeigen können (sog. „Leck-Hyperthyreose“, im Extremfall Hashitoxikose). Die Krankheit gilt als nicht heilbar. Der M. Hashimoto wird zur Gruppe der „polyendokrinen Autoimmunsyndromen“ gerechnet und tritt daher gehäuft mit weiteren Leiden wie Morbus Addison, Diabetes mellitus vom Typ I, Vitiligo und Hypoparathyreoidismus auf.
Häufigkeit
Die Hashimoto-Thyreoiditis ist eine der häufigsten Autoimmunerkrankungen des Menschen und die häufigste Ursache der primären Schilddrüsenunterfunktion. Eine US-Erhebung[3] ergab bei 10 % der Probanden einer Bevölkerungsstichprobe erhöhte Antikörper in 0,3 % klinisch manifeste und in 4,3 % subklinische Hypothyreosen. Eine neuere Studie[4] fand 10 % klinische und subklinische Hypothyreosen. Lehrbüchern zufolge liegt die Erkankungshäufigkeit der mit einer Hashimoto-Thyreoiditis häufig einhergehenden Schilddrüsen-Unterfunktion in Westeuropa bei 1–2 %; subklinische Verläufe sind jedoch häufiger und liegen im Bereich von 6–8 %[5]. Frauen erkranken deutlich öfter als Männer (Verhältnis ca. 2:1 bis 5:1). Die Veranlagung für Hashimoto wird vererbt (d. h. es finden sich familiäre Häufungen), es kommt jedoch nicht zwangsläufig in jedem Fall zum Ausbruch der Krankheit. Bisherige Beobachtungen zeigen, dass die Hashimoto-Thyreoiditis häufig im Zusammenhang mit hormonellen Umstellungen (Pubertät, Entbindung, Wechseljahre), aber auch infolge von Belastungssituationen ausbrechen kann.
Ursachen
Die genauen Wirkfaktoren, die zum Ausbruch einer Hashimoto-Thyreoiditis führen können, sind noch nicht hinreichend geklärt. Zur Debatte stehen neben einer familiären (genetischen) Vorbelastung (z. B. X-Chromosome Inactivation) auch Stress, schwer verlaufende Viruserkrankungen (wie Pfeiffer-Drüsenfieber, Gürtelrose), Dysfunktionen der Nebennierenrinde, Mikrochimerismus und Umweltauswirkungen. Heftig debattiert wird zur Zeit über die Bedeutung einer übermäßigen Jodzufuhr für den Ausbruch der Krankheit. Während als relativ sicher gelten kann, dass sie, genau wie Morbus Basedow, durch hohe Joddosen (Jodexzess) ausgelöst werden kann (z. B. durch jodhaltige Kontrastmittel), werden die möglichen Gefahren, die von einer Jodierung der Nahrungsmittel (als Folge der Futtermitteljodierung bei Nutztieren und der Kochsalzjodierung) ausgehen, kontrovers diskutiert (vgl. Jodmangel, Iodunverträglichkeit).
Symptome und Krankheitsverlauf
Aufgrund der möglichen anfänglichen Schilddrüsenüberfunktion können für eine gewisse Zeit deren Symptome im Vordergrund stehen: Nervosität, Reizbarkeit, Rastlosigkeit, Zittern der Hände, Schlafstörungen, Schwitzen, Herzklopfen und Herzrasen, Herzrhythmusstörungen, feuchtwarme Haut, Heißhunger und Durst, Gewichtsverlust trotz guten Appetits und Störungen im Menstruationszyklus (unregelmäßige oder verstärkte Blutungen, Ausbleiben der Regelblutung).
Langfristig werden diese dann von Symptomen der Schilddrüsenunterfunktion abgelöst: niedrige Körpertemperatur, erhöhte Kälteempfindlichkeit, Ödeme (Schwellungen durch Wassereinlagerungen, besonders an Lidern, Gesicht, Extremitäten), Kloß im Hals, Druckgefühl am oder im Hals, Strangulationsgefühl (auch nur phasenweise), häufiges Räuspern und Hüsteln, heisere oder belegte Stimme (Stimmbandödem), depressive Verstimmung, Motivationslosigkeit, Antriebslosigkeit, Muskelschwäche, Muskelverhärtungen, trockene, rissige Haut und damit verbundener Juckreiz, trockene Schleimhäute, brüchige Haare und Fingernägel, Haarausfall, schnelle und starke (fast unkontrollierbare) Gewichtszunahme, Übelkeit, Verdauungsstörungen, Wachstumsstörungen, Herzvergrößerung, verlangsamter Herzschlag, verringerte Libido, veränderter Zyklus (bei Frauen), Augenerkrankung (endokrine Orbitopathie), Gelenkschmerzen, Konzentrations- u. Gedächtnisstörungen, Müdigkeit.
Der Krankheitsverlauf ist bei einem Großteil der Erkrankten leicht, doch sind auch mittlere und schwere Verläufe bekannt. Die Symptome sind vielfältig und – gerade am Beginn der Erkrankung – schwer zu fassen. Dazu kommt, dass die Vielzahl und Variabilität der Symptome und der schleichende Verlauf es sowohl für den Patienten wie auch den behandelnden Arzt schwierig machen, sie zuzuordnen.
Unterfunktions-Symptome können bereits bei subklinischen (noch als euthyreot geltenden) Wertekonstellationen auftreten, weil der individuelle Wertespielraum in der Regel sehr viel kleiner ist als das auf statistischen Auswertungen beruhende, interindividuelle Referenzwertspektrum. Selbst subklinische Wertekonstellationen können daher bereits eine Minderung der Lebensqualität nach sich ziehen.
In extrem seltenen Fällen geht mit der Krankheit die Hashimoto-Enzephalopathie einher mit Symptomen wie epileptischen Anfällen, psychiatrischen Symptomen oder Halluzinationen.
Diagnose
(→ Hauptartikel Untersuchung der Schilddrüse)
Diagnostisch relevant sind:
- TPO-AK (Antikörper gegen Thyreoperoxidase = Thyroidperoxidase)
- TG-AK (Antikörper gegen Thyreoglobulin)
Im weit überwiegenden Teil der Fälle sind die Anti-TPO erhöht (mit oder ohne Erhöhung der Anti-TG). In einem weitaus geringeren Teil der Fälle sind nur die Anti-TG (stärker) erhöht. Es existieren darüber hinaus - wenn auch seltener - Fälle, in denen eine Hashimoto-Thyreoiditis vorliegt, ohne dass die genannten Antikörper erhöht sind.
Für die Stoffwechsellage der Schilddrüse sind folgende Werte relevant:
- TSH (Thyroidea-Stimulierendes Hormon) ,
- T3 (Triiodthyronin), bzw. freies T3 = fT3
- T4 (Levothyroxin = L-Thyroxin = Tetraiodthyronin = Tetrajodthyronin), bzw. freies T4 = fT4
Eine Schilddrüsendiagnostik, die sich ausschließlich auf den TSH stützt, ist zur Erkennung einer Hashimoto-Thyreoidis meist nicht aussagekräftig genug. Denn auch normwertiges TSH und normwertige freie T-Werte sind keine Ausschlusskriterien für das Vorhandensein einer Hashimoto-Thyreoiditis.
Sehr wichtig zur Diagnosestellung ist zudem das Bild der Schilddrüse im Ultraschallbild (Sonogramm), das typischerweise inhomogen echoarm ist und damit auf den laufenden Zerstörungssprozess hinweist. Zudem kann die im Doppler-Sonogramm erkennbare verstärkte Durchblutung des Schilddrüsengewebes ein Hinweis auf das Vorhandensein eines Entzündungsherdes sein. Auch die Größe der Schilddrüse kann im Sonogramm beurteilt werden. Da die hypertrophe Form der HT mit einer Struma einhergehen kann, sind Größen über ca. 18 ml (Frauen) bzw. ca. 25 ml (Männer) Gesamtvolumen als auffällig anzusehen. Kleine Schilddrüsen mit einer Größe unter 6 ml (Frauen) bzw. 8 ml (Männer) sind hingegen typisch für die atrophische Verlaufsform (Ord-Thyreoiditis), wobei einschränkend angemerkt werden muss, dass diese Größenangaben – je nach Autor – stark schwanken und Gegenstand der Diskussion sind. Hierzulande ist diese sogenannte atrophische Verlaufsform mit schrumpfender Schilddrüse weitaus häufiger als die hypertrophe Form mit Kropfbildung (Struma).
Insbesondere in der Anfangsphase der Erkrankung kann die Unterscheidung zwischen einer Hashimoto-Thyreoiditis und Morbus Basedow (eine Autoimmunerkrankung, die zur Überproduktion von Schilddrüsenhormonen führt) schwierig sein, da auch bei Hashimoto anfängliche Überfunktionsschübe auftreten können. Meist kann dann eine Szintigraphie Klarheit bringen.
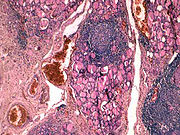
Endgültige Sicherheit bringt die histologische (feingeweblich, mikroskopische) Untersuchung des Schilddrüsengewebes; man erkennt bei der Hashimoto-Thyreoiditis im Gegensatz zur gesunden Schilddrüse neben anderen Kriterien vor allem ein dichtes Infiltrat von Lymphozyten und auch Lymphfollikel (siehe Abbildung), die ein Ausdruck der entzündlichen Vorgänge sind.
Behandlung
Die Hashimoto-Thyreoiditis selbst ist zum gegenwärtigen Zeitpunkt nicht heilbar; die Unterfunktion der Schilddrüse muss jedoch therapiert werden (→ Hauptartikel Hypothyreose). Die Therapie erfolgt durch (einschleichende) Substitution von Hormonen, die der Körper aufgrund der chronischen Entzündung der Schilddrüse nicht mehr selber in ausreichendem Maße oder gar nicht mehr herstellen kann.
Die Substitution erfolgt durch die Gabe von Schilddrüsen-Hormonen. Dafür stehen unterschiedliche Präparate zur Verfügung:
- Thyroxin (T4, Levothyroxin)
- Kombination von T4 und T3, wobei diese entweder als Kombinationspräparat mit festem T4/T3-Verhältnis oder als frei dosierbare Einzelpräparate verwendet werden.
- Präparate aus getrockneten Schweineschilddrüsen (alternativmedizinisch, [6])
Jod in Tablettenform hingegen sollte bei einer Hashimoto-Thyreoiditis nicht zusätzlich eingenommen werden, da Jodüberschuss die Entzündung der Schilddrüse fördern kann.
Die Blutwerte TSH, fT3 und fT4 sollten regelmäßig überprüft werden, da sich im Laufe der Erkrankung Veränderungen einstellen, die eine Dosisanpassung erfordern. Zusätzlich sollte die Schilddrüse in regelmäßigen Abständen (alle 6-12 Monate) durch eine Sonographie auf ihre Struktur hin geprüft werden.
Die erfolgreiche Einstellung dauert meist mehrere Monate. Bei der Behandlung ist sehr viel Geduld erforderlich. Je länger eine Unterfunktion bereits andauert und je schwerer sie ist, umso langwieriger ist es in der Regel, einen befriedigenden Hormonstatus und Wohlbefinden zu erreichen. Auch Schwankungen oder Schübe können zum Krankheitsbild gehören und stellen erhöhte Anforderungen an Patient, Arzt und Umfeld.
Die zusätzliche Gabe von Selen ist noch nicht allgemein als wirksam anerkannt. Mehrere Studien belegen eine positive Wirkung des Spurenelements auf Immunprozess und Wohlbefinden.[7] [8]
Literatur
- Mary Shomon: Die gesunde Schilddrüse, Was Sie unbedingt wissen sollten über Gewichtsprobleme, Depressionen, Haarausfall und andere Beschwerden im Zusammenhang mit Hashimoto-Thyreoiditis. (Originaltitel: Living well with Hypothyroidism), Goldmann Verlag, 2002, ISBN 3442163889
- Leveke Brakebusch, Armin Heufelder: Leben mit Hashimoto-Thyreoiditis. Ein Ratgeber. 3. Auflage, 2007, Zuckschwerdt Verlag, ISBN 9783886039173
- P.-M. Schumm-Draeger: Schilddrüsendiagnostik und -therapie. Bayer. Ärzteblatt 4/2005
- Terry F. Davies: Ord-Hashimoto’s Disease: Renaming a Common Disorder - Again. Thyroid 13 (4) 317, 2003
Weblinks
Einzelnachweise
- ↑ H. Hashimoto: Zur Kenntnis der lymphomatösen Veränderung der Schilddrüse (Struma lymphomatosa). 1912. Archiv für klinische Chirurgie, Berlin 97, S. 219-248.
- ↑ Ord, W.M. (1878) On myxedema, a term proposed to be applied to an essential condition in the "cretinoid" affection occasionally observed in middle-aged women. Medico-Chir Trans 61, S. 57.
- ↑ Hollowell JG. e.a.: Serum TSH, T(4), and thyroid antibodies in the United States population (1988 to 1994): National Health and Nutrition Examination Survey (NHANES III), 2002, PMID 11836274
- ↑ Valeix P. e.a.: Thyroid hormone levels and thyroid dysfunction of French adults participating in the SU.VI.MAX study, 2004, PMID 15731735
- ↑ Classen, Diehl, Kochsiek: Innere Medizin. 5. Auflage. Verlag Urban & Fischer
- ↑ Rolfsmeier, Natürliche Schilddrüsenhormonpräparate, Hannover 2006, zuletzt eingesehen am 17. März 2009
- ↑ Gärtner. R., e.a.: Selenium in the treatment of autoimmune thyroiditis, www.ncbi.nlm.nih.gov/pubmed, 2003, zuletzt eingesehen am 20. Feb. 2008
- ↑ Duntas L.H., e.a.: Effects of a six month treatment with selenomethionine in patients with autoimmune thyroiditis, http://www.ncbi.nlm.nih.gov/pubmed, 2003, zuletzt eingesehen am 20. Feb. 2008
Bitte beachte den Hinweis zu Gesundheitsthemen!
Wikimedia Foundation.