- Fimbrientrichter
-
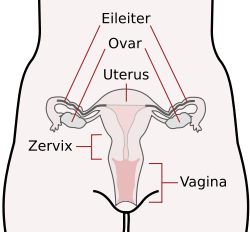 Schematische Darstellung der inneren weiblichen Geschlechtsorgane mit Gebärmutter (Uterus), Gebärmutterhals (Zervix), Eileitern, Eierstöcken (Ovar) und Vagina.
Schematische Darstellung der inneren weiblichen Geschlechtsorgane mit Gebärmutter (Uterus), Gebärmutterhals (Zervix), Eileitern, Eierstöcken (Ovar) und Vagina.Der Eileiter (Latein: Tuba uterina, griechisch: Salpinx) ist bei weiblichen Wirbeltieren ein Teil der Geschlechtsorgane. Bei Säugetieren ermöglicht er den Transport der reifen Oozyte oder Eizelle vom Eierstock in die Gebärmutter. Im Eileiter erfolgt in Gegenwart von Spermien die Befruchtung der Eizelle. Eierstock und Eileiter beim Menschen werden in der Anatomie häufig unter dem Begriff Adnexe zusammengefasst.
Inhaltsverzeichnis
Embryologie
Die Entwicklung des Eileiters erfolgt aus dem sich in die Zölomhöhle öffnenden kranialen und mittleren Abschnitt des Müller-Gangs.
Anatomie
Die Eileiter sind beim Menschen etwa 10–15 cm lange Schläuche, die über ein Aufhängeband (Mesosalpinx) an dem breiten Mutterband (Ligamentum latum uteri) befestigt sind. Das nahe am Eierstock befindliche Ende des Eileiters besteht aus einem Trichter (Infundibulum) mit 1 bis 2 cm langen Fransen (Fimbriae, daher auch „Fimbrientrichter“), von denen die mit dem Eierstock verwachsenen als Fimbriae ovaricae bezeichnet werden. Das Infundibulum erweitert sich in die Ampulla tubae uterinae, uteruswärts nimmt der innere Durchmesser des Eileiters wieder ab, so dass im mittleren Drittel eine Engstelle, der Isthmus, entsteht. Die Pars uterina („Gebärmutterteil“) ist der die Gebärmutterwand querende Teil.
- Feingeweblicher Aufbau
Die Mesosalpinx als ein seröser peritonealer Überzug bildet den oberen Rand des Ligamentum latum uteri. Die Muskelschicht (Myosalpinx) ist für die kontraktilen Bewegungen der Eileiter verantwortlich und aus einer äußeren Längsschicht und einer inneren zirkulären Schicht glatter Muskulatur aufgebaut.
Die Schleimhaut (Endosalpinx oder Tunica mucosa tubae) ist die innerste Schicht und weist Längsfalten auf. Sie enthält hauptsächlich sekretorische Zellen und zilientragende Epithelzellen, die im Verlauf des Eileiters und in Abhängigkeit vom Stadium des Sexualzyklus in jeweils unterschiedlichem Verhältnis verteilt sind.
- Geschichte
Die erste Erwähnung des Eileiters wird Herophilos von Chalkedon zugeschrieben, einem griechischen Arzt der um 300 v. Chr. in Alexandria lehrte. Weitere Beschreibungen folgten, aber erst Gabriele Falloppio (1523–1562) erweiterte die anatomischen Kenntnisse über den Eileiter in einem Ausmaß, dass dieser in vielen Ländern noch heute seinen Namen trägt (u. a. lat.: Tuba Fallopii, engl.: Fallopian tube).[1]
Funktion
Ist ein Follikel (eine Eizelle zusammen mit den sie umgebenen Granulosazellen) zum Graafschen Follikel herangereift, weisen Schleimhautfransen (Fimbrien) am Übergang vom Eierstock zum Eileiter Fimbrien rhythmische Bewegungen auf. Gleichzeitig bewegt sich der Eierstock durch Muskelkontraktion auf und ab bis er durch chemotaktische Einflüsse über dem reifen Follikel zu liegen kommt. Der Transport der Eizelle durch den Eileiter nach ihrer Ausstoßung aus dem Graafschen Follikel erfolgt einerseits erneut durch Muskelkontraktionen des Eileiters, zum anderen durch einen Flüssigkeitsstrom in Richtung Eileiter. Richtungsgebend für die Flüssigkeiten und damit auch der Eizelle sind die Zilien (Flimmerhärchen) der den Eileiter auskleidenden Epithelzellen. Sie schlagen rhythmisch in Richtung der Gebärmutter. Der Transport der Oozyte bis in die Gebärmutter benötigt 3 bis maximal 5 Tage. Da die menschliche Eizelle allerdings nur 6 bis 12 Stunden befruchtungsfähig bleibt, heißt das aber auch, dass diese schon in der Eileiterampulle von einer Samenzelle befruchtet werden muss. Um die Empfängniswahrscheinlichkeit zu erhöhen, wird der Transport der Samenzellen Richtung Ampulle vom Eileiter mittels muskulärer Kontraktionen ebenfalls unterstützt. Zum Zeitpunkt der Ovulation hat die Eizelle die erste Reifeteilung gerade abgeschlossen und beginnt die 2. Reifeteilung (→ Meiose). Im Eileiter lösen sich nun jene Cumuluszellen, die mit der Oozyte gemeinsam aus dem Follikel ausgestoßen wurden. Aus der befruchteten Eizelle, der Zygote, entsteht während des Transports durch den Eileiter durch Furchungsteilungen ein mehrzelliges Gebilde. Die Gebärmutterhöhle wird meist im 12- bis 16-Zellen-Stadium erreicht, wobei das 16-Zellen-Stadium der Zygote nebenbei aufgrund seiner maulbeerförmigen Gestalt als Morula bezeichnet wird.
- Menopause
Ab dem 40. Lebensjahr kommt es zu morphologischen und ultrastrukturellen Veränderungen des Eileiterepithels, wobei diese Veränderungen im Sinne einer dissoziierten epithelialen Gewebereaktion nicht gleichzeitig erfolgen. Unter anderem nimmt ab Beginn der Prämenopause die sekretorische Leistung der Epithelzellen sowie die Anzahl der Flimmerzellen ab und verliert das Epithel an Höhe, Vorgänge die in der Postmenopause schließlich ihre stärkste Ausprägung erfahren haben.[1]
Erkrankungen und Funktionsstörungen
Eine Entzündung des Eileiters nennt man Salpingitis.
In vermutlich 1 von 150 Fällen – genaue Angaben sind hier schwer zu machen, da vermutlich an die 50 % der befruchteten Eizellen unbemerkt schon in den ersten Tagen als Frühaborte abgehen – nistet sich die Zygote, jetzt als Blastozyste bezeichnet, nicht in der Gebärmutter, sondern außerhalb derselben ein: Es entsteht eine Extrauteringravidität, die in 99 % der Fälle im Eileiter lokalisiert ist (siehe Eileiterschwangerschaft). Letztere kann aufgrund der mangelnden Nährstoffversorgung und des unzureichendem Raumangebots nicht ausgetragen werden. Meist löst sich der Embryo samt Plazenta wieder aus der Eileiterwand. Dieser Abgang muss keineswegs Probleme verursachen, kann unter anderem aber auch zu Vernarbungen des Eileiters führen und damit die Ursache einer späteren Unfruchtbarkeit sein. Falls sich der Embryo im Eileiter über längere Zeit entwickelt, droht als ernste Komplikation eine Eileiterruptur. Eine verzögerte oder verhinderte Eipassage im Eileiter ist die häufigste Ursache einer Eileiterschwangerschaft, wobei vorangegangene Infektionen, gerade auch bei Anwenderinnen einer Spirale, meist dafür verantwortlich sind.
Einzelnachweise
- ↑ a b Ellen Schulze: Ultrastrukturelle Wandlungen der Lamina epithelialis der menschlichen Tuba uterina in Prä- und Postmenopause im Vergleich mit jüngeren Altersstufen (Dissertation). Aus dem Institut für Anatomie und Zellbiologie der Martin-Luther-Universität Halle-Wittenberg, 2001 (Direktor: Univ.-Prof. Dr. med. Dr. agr. B. Fischer)- PDF, 15 MB
Wikimedia Foundation.

.jpg)