- Künstliche Beatmung
-
Beatmung dient der Unterstützung oder dem Ersatz unzureichender oder nicht vorhandener Spontanatmung. Ihre lebenserhaltende Funktion ist zentraler Bestandteil in der Anästhesiologie, der Notfallmedizin und der Intensivmedizin. Es wird unterschieden zwischen der kontrollierten Beatmung und der assistierten Beatmung. Der Begriff Beatmung wird in der professionellen Notfallmedizin verwendet, in der Ersten Hilfe spricht man von der Atemspende.
Klinische Anwendung
Beatmung wird dann angewandt, wenn die Spontanatmung ausfällt (Apnoe) oder insuffizient wird. Dies kann unter anderem in Narkose, bei Vergiftungen, Kreislaufstillständen, neurologischen Erkrankungen oder Kopfverletzungen auftreten, außerdem bei Lähmung der Atemmuskulatur aufgrund von Rückenmarksläsionen oder der Wirkung von Medikamenten. Eine Reihe von Lungenerkrankungen oder Thoraxverletzungen sowie Herzkrankheiten, Schock und Sepsis können ebenfalls eine Beatmung erforderlich machen.
Abhängig von der klinischen Situation kann die Beatmung über wenige Minuten, aber auch über Monate hinweg fortgeführt werden. Während die Rückkehr zur Spontanatmung in der Routine-Narkose selten ein Problem darstellt, ist die Entwöhnung (das so genannte Weaning) eines Intensivpatienten nach längerer Beatmungsdauer ein schwieriger Prozess, der Tage oder Wochen in Anspruch nehmen kann.
Einige Patienten mit schweren Hirnschäden, Rückenmarksverletzungen oder neurologischen Erkrankungen erlangen die Fähigkeit zur Spontanatmung nicht zurück und bedürfen daher der andauernden Beatmung (Heimbeatmung).
Techniken
Über- und Unterdruck-Beatmung
Während der Austausch von Sauerstoff und Kohlendioxid zwischen Blut und Alveolen durch Diffusion stattfindet und keine äußere Anstrengung erfordert, muss die Atemluft durch die Atemwege aktiv dem Gasaustausch zugeführt werden. Bei der Spontanatmung wird in der Pleurahöhle durch die Atemmuskulatur ein Unterdruck erzeugt. Der dabei entstehende Druckunterschied zwischen atmosphärischem Druck und intrathorakalem Druck erzeugt einen Luftstrom.
- Bei der Unterdruck-Beatmung mit Eisernen Lungen wird dieser Mechanismus imitiert. Die eiserne Lunge erzeugt einen Unterdruck in einer Kammer, die den Körper umschließt und am Hals abgedichtet wird.
- Alle anderen Techniken der Beatmung sind Überdruck-Beatmungen: Luft wird durch externen Überdruck in die Lungen gepresst.
Bereits 1955 konnte von Stoffregen gezeigt werden, dass bei beiden Verfahren die gleiche transpulmonale Druckdifferenz besteht.
Mund-zu-Mund- und Beutelbeatmung
Die einfachste Form der Beatmung ist die Atemspende, die in der Laienreanimation angewandt wird. Hierunter versteht man die Beatmung mit der Ausatemluft des Helfers, also entweder die „Mund-zu-Mund-“ oder „Mund-zu-Nase-Beatmung“. Diese Technik ist jedoch begrenzt, da mit ihr keine mit Sauerstoff angereicherte Luft gegeben werden kann: Nur 16 Prozent Sauerstoffanteil können so erreicht werden; im Vergleich dazu hat Raumluft 21 Prozent Sauerstoff, Beatmungsgeräte können bis zu 100 Prozent Sauerstoff erreichen. Durch den direkten Kontakt mit Körperflüssigkeiten besteht bei der Mund-zu-Mund-Beatmung immer das geringe Risiko der Krankheitsübertragung, dieses kann man durch die Verwendung einer Beatmungshilfe minimieren.
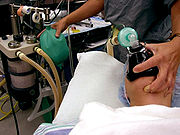
Professionelle Helfer sollten daher zu Hilfsmitteln wie dem Beatmungsbeutel greifen, sofern die Technik beherrscht wird. Ein Beatmungsbeutel besteht aus einer Gesichtsmaske, die über Mund und Nase des Patienten gestülpt wird, um einen dichten Abschluss zu erreichen; einem elastischen, kompressiblen Beutel und einem Ventil, welches den Luftstrom lenkt. Eine Sauerstoffquelle kann an ein Reservoir am Beutel angeschlossen werden, um eine höhere Sauerstoffkonzentration zu erreichen. Diese einfache Technik kann ausreichen, einen ateminsuffizienten oder apnoeischen Patienten über Stunden zu beatmen.
Mechanische Ventilatoren / Beatmungsgeräte
In der Anästhesiologie und Intensivmedizin werden routinemäßig Beatmungsgeräte benutzt. Diese Ventilatoren ermöglichen eine Vielzahl unterschiedlicher Beatmungsmodi, die von der assistierten Spontanatmung (ASB) zur vollständig kontrollierten Beatmung reichen. Moderne Ventilatoren erlauben eine kontinuierliche Adaption der Invasivität entsprechend dem Zustand des Patienten.
Bei beatmeten Patienten besteht eine Neigung zum Kollaps von Alveolen (Atelektasebildung). Durch Nutzung eines PEEP (Positiv-endexspiratorischen Druckes) versucht man, die Lunge am Ende eines Atemzyklus offenzuhalten. Darüber hinaus kommt PEEP bei Krankheitsbildern wie beispielsweise Pneumonie, ARDS und Lungenödem zum Einsatz.
Sichern der Atemwege
Mechanische Beatmung kann nur dann erfolgreich und sicher erfolgen, wenn die Atemwege des Patienten offengehalten werden und wenn die Luft ungehindert in die Lungen und wieder heraus strömen kann. Außerdem müssen Leckagen vermieden werden, damit Luftstrom und Druckverhältnisse den eingestellten Werten entsprechen.
Ein weiteres Risiko ist die Aspirationspneumonie. Bei der Aspiration gelangt Mageninhalt über die Speiseröhre (Ösophagus) und Luftröhre (Trachea) in die Lungen. Durch Verstopfung der Luftwege oder auch durch den Säuregehalt des Mageninhalts kann es zu schweren Beeinträchtigungen der Lungenfunktion kommen. Maßnahmen zur Vermeidung der Aspiration hängen von der Situation des individuellen Patienten ab - den wirksamsten Schutz bietet allerdings die endotracheale Intubation.
Eine ganze Reihe von Maßnahmen und Geräten bieten Schutz gegen den Kollaps der Atemwege, Luftleckagen und Aspiration:
- Gesichtsmaske - Bei der Wiederbelebung und der Narkose für kleinere Eingriffe ist eine Gesichtsmaske oftmals ausreichend um Luftleckagen zu verhindern. Die Atemwege des bewusstlosen Patienten werden entweder durch Manipulation des Unterkiefers oder durch Anwendung von nasopharyngealen oder oropharyngealen Tuben offengehalten. Diese garantieren einen Luftstrom durch Nase oder Mund zum Pharynx. Eine Gesichtsmaske bietet allerdings keinerlei Schutz vor Aspiration. Gesichtsmasken werden darüber hinaus auch bei wachen Patienten zur „nicht-invasiven“ Beatmung benutzt. Ziel dieser Beatmung ist es, Unwohlsein des Patienten sowie beatmungsinduzierte Komplikationen möglichst weit zu verringern. Die NIV kommt oft bei kardialen oder pulmonalen Erkrankungen zum Einsatz.
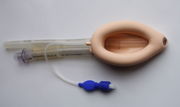
- Larynxmasken - Die Larynxmaske (LMA) besteht aus einem Tubus mit aufblasbarem Cuff, welcher in den Pharynx eingeführt wird. Sie verursacht weniger Schmerzen im Kehlkopfbereich (dafür solche im Schlundbereich) als ein Endotrachealtubus; allerdings ist ihr Aspirationsschutz dem Endotrachealtubus deutlich unterlegen. Daher erfordert der Einsatz der LMA eine sorgfältige Auswahl und Beobachtung der in Frage kommenden Patienten. Die Larynxmaske wird in der Anästhesiologie und manchmal in der Notfallmedizin eingesetzt.
- Combitubus - Beim Combitubus handelt es sich um einen Doppellumen-Tubus, der blind vorgeschoben werden kann und so entweder (meistens) im Oesophagus oder in der Trachea zu liegen kommt. Nach Platzierung des Combi-Tubus werden der obere Cuff (im Oropharynx) und der Cuff am unteren Ende des Tubus geblockt. Da die Tubus-Spitze meist im Oesophagus liegt, wird zunächst probeweise über den oesophagealen Schenkel beatmet. Hierbei strömt die Luft über kleine Öffnungen zwischen proximalem und distalem Cuff in die Lunge. Wenn bei der Auskultation jedoch nicht über der Lunge sondern über dem Epigastrium ein Atemgeräusch festgestellt wird, so muss über den trachealen Schenkel wie bei einem gewöhnlichen Tubus beatmet werden, der obere Cuff kann in diesem Fall wieder entblockt werden. Der Combi-Tubus wird vor allem im Notfall bei Intubationsunmöglichkeit eingesetzt, da er für den Routineeinsatz zu teuer ist. Eine Alternative ist der Larynxtubus.
- Endotracheale Intubation oder ugs. „Intubation“ wird oft angewandt bei einer Beatmungsdauer von Stunden bis zu Wochen. Ein Tubus wird durch entweder die Nase (nasotracheale Intubation) oder den Mund (orotracheale Intubation) eingeführt und in die Luftröhre vorgeschoben. In den meisten Fällen kommen Tuben mit aufblasbarem Cuff zum Leckage- und Aspirationsschutz zum Einsatz. Endotrachealtuben verursachen oft Schmerzen und Hustenreiz. Sofern ein Patient also nicht bewusstlos oder aus anderen Gründen anästhesiert ist, werden zur besseren Toleranz des Tubus meistens Medikamente gegeben (z. B. Sedativa, Opiate, selten Muskelrelaxantien).
- Tracheotomie - Wenn klar wird, dass eine Beatmung über einen längeren Zeitraum erforderlich ist, kann der Tracheotomie der Vorzug gegeben werden. Eine Tracheotomie ist ein chirurgisch angelegter Zugang zur Luftröhre. Trachealkanülen werden meist gut toleriert, oftmals auch ohne Gabe von Sedativa. Langzeitschäden im Sinne von Luftröhrenverengungen (Trachealstenosen) sind jedoch nicht selten. Die Abwägung zwischen Langzeitintubation und Tracheotomie spaltet die Intensivmediziner seit über 40 Jahren in zwei Lager.
Beatmungsinduzierte Lungenschäden und lungenprotektive Beatmung
Im Allgemeinen wird die Prognose des Beatmungspatienten von der zugrundeliegenden Erkrankung und deren Antwort auf die Therapie bestimmt. Aber auch die Beatmung selbst kann ernsthafte Probleme verursachen, die ihrerseits den Aufenthalt auf einer Intensivstation verlängern und manchmal zu bleibenden Schäden oder gar zum Tod führen können. Daher ist es wünschenswert, die Beatmungsdauer so kurz wie möglich zu halten.
Infektiöse Komplikationen, hier besonders Pneumonien, treten bei einer Vielzahl von Patienten, die länger als einige Tage beatmet bleiben, auf. Die endotracheale Intubation unterläuft die natürlichen Abwehrmechanismen gegen Lungeninfektionen, insbesondere den Prozess der „mukozilliären Clearance“. Dieser kontinuierliche Transport von Sekreten aus den Lungen in die oberen Luftwege dient der Abfuhr von Bakterien und Fremdkörpern. Die intubationsbedingte Ausschaltung dieses Mechanismus gilt als Hauptfaktor bei der Entstehung von Pneumonien.
Es gibt Hinweise darauf, dass Sauerstoff in höheren Konzentrationen (> 40 %) auf Dauer selbst zu Schäden am Lungengewebe beatmeter Patienten führen kann. Daher empfiehlt es sich, die niedrigste angemessene Sauerstoff-Konzentration einzustellen. Allerdings kann bei Patienten mit schweren Störungen des pulmonalen Gasaustausches eine hohe Sauerstoffkonzentration überlebensnotwendig sein.
Die meisten Beatmungsformen gründen auf der Anwendung von Überdruck auf die Lungen. Das Gewebe erkrankter Lungen kann durch die dabei entstehende mechanische Belastung (Überdehnung, Scherkräfte, zu hohe Plateaudrücke, zu niedriger PEEP) sowie durch entzündliche Prozesse zusätzlich geschädigt werden. Die dadurch verursachte Verschlechterung des pulmonalen Gasaustauschs erfordert dann wiederum eine noch aggressivere Beatmung.
„Lungenprotektive Beatmung“ ist ein Sammelbegriff für Strategien zur Minimierung der beatmungsinduzierten Lungenschäden. Viele von ihnen basieren auf Ventilatoreinstellungen zur Vermeidung der Überdehnung und zyklischem Kollabieren der Lungen.
Grundlagen der maschinellen Beatmung
Grundsätzlich wird unterschieden zwischen der kontrollierten (mandatorischen) Beatmung, bei der die Atemarbeit des Patienten vollständig übernommen wird und der unterstützten (augmentierten) Spontanatmung, bei der Atemfrequenz und Atemtiefe, also das Atemhubvolumen, durch den Patienten kontrolliert werden.
Die mandatorische Ventilation lässt sich in volumengesteuerte mechanische Ventilation, druckkontrollierte mechanische Ventilation und demandatorische mechanische Ventilation unterteilen.
- Bei erster wird festgelegt, wie viel Luft der Patient einatmet. Es resultieren Druckverhältnisse in der Lunge, die sich aus deren Zustand und dem eingeatmeten Volumen ergeben. Beatmungsformen sind beispielsweise CMV und (S)IMV.
- Die druckkontrollierte Ventilation legt fest, wie viel Druck in der Lunge vorherrschen darf und ordnet das Atemzugvolumen unter. Das heißt, der maximale Druck in der Lunge ist konstant, während das Volumen variiert. Auch diese Form lässt sich mit CMV und SIMV festlegen.
- Demandatorische Ventilation ist eine Mischform der beiden vorgenannten, es lässt sich sowohl das einzuatmende Volumen als auch eine Druckgrenze festlegen. Bei dieser Form besteht Volumeninkonstanz; Eigenventilation des Patienten ist möglich aber nicht zwingend. Als bevorzugte Beatmungsform hat sich BIPAP durchgesetzt. Je nach Hersteller des Beatmungsgerätes wird BIPAP auch als Bi-Vent ,BiLevel oder BIPHASE bezeichnet.
Augmentierte Spontanatmung kann man in CPAP, Druckunterstützung und proportionaler Druckunterstützung finden.
- CPAP bietet keine Atemassistenz. Der Patient muss selbständig atmen, es wird ihm nur ein Druck im Beatmungssystem zur Verfügung gestellt, an dem er sich bedienen kann.
- Druckunterstützung gibt Assistenz bei der Atmung. Diese Hilfestellung ist konstant, also bei jedem Atemzug im gleichen Maße vorhanden. ASB ist die Methode der Wahl.
- Die proportionale Druckunterstützung PAV ist eine adaptierte Atemassistenz, richtet sich in der Unterstützung nach dem Patienten und ist inkonstant, also bei jedem Atemzug unterschiedlich.
Intermittierende mandatorische Ventilation ist die Mischform von mandatorischer und augmentierter Ventilation. Der Beatmete kontrolliert Frequenz und Atemtiefe. In aller Regel erfolgt die Atemunterstützung durch ASB.
Nomenklatur der maschinellen Beatmung und Atmungsunterstützung
Aufgrund einer fehlenden Standardisierung auf dem Gebiet der maschinellen Beatmung und der hohen Anzahl von Anbietern sind diverse Bezeichnungen für Beatmungsformen entstanden. Diese Bezeichnungen beziehen sich zum Teil auf identische Beatmungsformen. Sie können jedoch auch von Hersteller zu Hersteller unterschiedliche Ausprägung und Bedeutung haben. Folgende Aufzählung ist nicht abschließend:
- APRV Airway Pressure Release Ventilation
- ASB Assisted Spontaneous Breathing – unterstützte Spontanbeatmung, auch ASV = Assisted Spontaneous Ventilation
- ASV Adaptive Support Ventilation – closed-loop Beatmung, eine Weiterentwicklung von MMV
- ATC Automatic Tube Compensation – Automatische Tubuskompensation
- BIPAP Biphasic Positive Airway Pressure – zweiphasische positive Atem-Druckunterstützung
- BiPAP Bilevel Positive Airway Pressure – zweiphasische positive Atem-Druckunterstützung bei der NIV
- CMV Continuous Mandatory Ventilation – kontinuierliche, vollständig mechanische Ventilation
- CPAP Continuous Positive Airway Pressure – kontinuierlicher positiver Atemwegsdruck
- CPPV Continuous Positive Pressure Ventilation – kontinuierliche Überdruckbeatmung
- EPAP Expiratory Positive Airway Pressure – positiver exspiratorischer Atemwegsdruck
- HFPPV High Frequency Positive Pressure Ventilation – Hochfrequenzüberdruckbeatmung
- HFOV High Frequency Oscillatory Ventilation – Hochfrequenzbeatmung
- HFV High Frequency Ventilation – Hochfrequenzbeatmung
- ILV Independent Lung Ventilation – seitengetrennte Überdruckbeatmung
- IPAP Inspiratory Positive Airway Pressure – positiver inspiratorischer Atemwegsdruck
- IPPV Intermittend Positive Pressure Ventilation – intermittierende Überdruckbeatmung
- IRV Inversed Ratio Ventilation – Beatmung mit umgekehrten Atemphasen/Zeit-Verhältnis
- LFPPV Low Frequency Positive Pressure Ventilation – Niedrigfrequenzüberdruckbeatmung
- MMV Mandatory Minute Volume – (vorgegebenes) maschinelles Minutenvolumen
- NIV Noninvasive Ventilation (nichtinvasive Beatmung
- NPPV Noninvasive Positive Pressure Ventilation
- PAV Proportional Assist Ventilation – proportional druckunterstützte Beatmung
- PC Pressure Control – druckgesteuerte, vollständig mechanische Ventilation
- PCMV (P-CMV) Pressure Controlled Mandatory Ventilation – druckgesteuerte, vollständig mechanische Ventilation
- PCV Pressure Controlled Ventilation – druckgesteuerte, vollständig mechanische Ventilation
- PEEP Positive Endexpiratory Pressure – positiver endexspiratorischer Druck
- PNPV Positive Negative Pressure Ventilation – Wechseldruckbeatmung
- PPS Proportional Pressure Support – proportional druckunterstützte Beatmung (Draeger), siehe auch PAV
- PSV-Beatmung Pressure Support Ventilation – unterstützte Spontanbeatmung, siehe auch ASB
- S-CPPV Synchronized Continuous Positive Pressure Ventilation – synchronisierte kontinuierliche Überdruckbeatmung
- S-IPPV Synchronized Intermittent Positive Pressure Ventilation – synchronisierte intermittierende Überdruckbeatmung
- (S)IMV (Synchronized) Intermittent Mandatory Ventilation – (synchronisierte) intermittierende maschinelle Beatmung
- TNI Therapie mit Nasaler Insufflation – nasale High-Flow-Beatmung zur Atmungsunterstützung
- VCMV (V-CMV) Volume Controlled Mandatory Ventilation – volumengesteuerte, vollständig mechanische Ventilation
- VCV Volume Controlled Ventilation – volumengesteuerte, vollständig mechanische Ventilation
- ZAP Zero Airway Pressure – Spontanatmung unter Atmosphärendruck
Beatmungsparameter
Die Einstellung der Beatmungsparameter erfolgt ausgehend von Größe, Gewicht und klinischem Zustand des Patienten und wird anhand von Klinik, Vitalparameter und Blutgasanalysen validiert.
Die wichtigsten Beatmungsparameter sind unter anderem:
Sauerstoffkonzentration (FiO2)
Die Sauerstoffkonzentration ist (abhängig vom Hersteller) in Grenzen von 21 % bis 100 % am Gasgemisch einstellbar. Eine Beatmung mit 100 % Sauerstoff wird bei lebensbedrohlichen Zuständen vorgenommen, bei der Präoxygenierung vor einer Intubation, vor endotrachealem Absaugen des Patienten und im Rettungsdienst.
Atemfrequenz
Die Atemfrequenz beschreibt die Anzahl der applizierten Beatmungszyklen pro Minute, der Einstellbereich beträgt
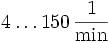 . Speziell für Neonatologie entwickelte Geräte erreichen weitaus höhere Beatmungsfrequenzen. Der typische Einstellbereich liegt bei etwa
. Speziell für Neonatologie entwickelte Geräte erreichen weitaus höhere Beatmungsfrequenzen. Der typische Einstellbereich liegt bei etwa 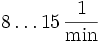 .
.Die Atemfrequenz kann auf einen Absolutwert oder auf einen Minimalwert eingestellt werden. Die Einstellung auf einen Minimalwert wird verwendet, um eine assistierte Beatmung durchzuführen.
Tidalvolumen
Das Tidalvolumen (Atemzugvolumen, kurz AZV) ist das eingestellte Volumen, das pro Atemhub appliziert werden soll. Das Tidalvolumen der selbstständigen Spontanatmung beträgt beim Erwachsenen etwa 0,5 l. Bei der Beatmung kann dieser Wert genau auf den Patienten eingestellt werden, man kann sich hierbei an die Faustformel
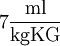 halten. Dieser Parameter ist der wichtigste Parameter bei volumenabhängiger Beatmung.
halten. Dieser Parameter ist der wichtigste Parameter bei volumenabhängiger Beatmung.Atemminutenvolumen
Das Atemminutenvolumen gibt das Volumen an, das pro Minute appliziert wird. Es hängt stark von der gewählten Beatmungsform ab.
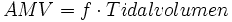 , hierbei ist f die Atemfrequenz.
, hierbei ist f die Atemfrequenz.Typische Einstellwerte sind hier
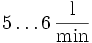
Inspirationsflow (Flow)
Der Flow ist der Wert für die Menge des in den Patienten einfließenden Gases bezogen auf die Zeit. Ein hoher Flow sorgt also für eine schnelle Belüftung, ein niedriger für eine bessere Verteilung der Atemgase in der Lunge. (Der Flow wird also so gering wie möglich gewählt und nur so hoch wie nötig, damit möglichst wenige Turbulenzen entstehen und die Gasverteilung und Oxygenierung größtmöglich werden.) Der Inspirationsflow kann konstant, abnehmend (dezelerierend) oder zunehmend (akzelerierend) sein. Vorteile dieser unterschiedlichen Flowformen werden seit 40 Jahren kontrovers diskutiert.
Maximaler Inspirationsdruck
Bei der volumengesteuerten Beatmung mit konstantem Flow ergibt sich ein kurzfristiger Spitzendruck, der in der Plateauphase (inspiratory hold) auf den sogenannten Plateaudruck abfällt. Die inspiratorischen Beatmungsdrücke sind bei der volumengesteuerten Beatmung ein Freiheitsgrad und abhängig von Tidalvolumen, Widerstand (Resistance) und Dehnbarkeit (Compliance) der Lunge.
Der eingestellte Druck (P max) wird bei der druckgesteuerten Beatmung durch einen hohen Flow am Anfang der Inspirationsphase rasch erreicht, dann nimmt der Flow wieder ab. Es kann nachfolgend so lange Beatmungsgasgemisch vom Gerät zugeführt werden, bis die Inspirationszeit abgelaufen ist. Hier ist das Tidalvolumen der Freiheitsgrad. Der Flow wird bei dieser Form als dezelerierender (langsamer werdender) Flow bezeichnet.
Adjuvante Maßnahmen
- Lagerungsdrainagen
- Physiotherapie
- Bauchlagerung
- Extrakorporale Membranoxygenierung
- pECLA - Pumpenlose extrakorporale Membranoxygenation
- Flüssigkeitsbeatmung (engl. liquid ventilation)
Geschichte
Frühe Beschreibungen verschiedener Maßnahmen zur Beatmung finden sich bei Hippokrates, Avicenna und Paracelsus. Aus dem 1. Jahrhundert v. Chr. berichten römische Ärzte sogar von einer Tracheotomie. 1763 wandte Smellie ein flexibles Metallröhrchen zur Intubation der Trachea an, Fothergill nahm einen Blasebalg zu Hilfe. 1876 wurde die erste Eiserne Lunge gebaut, die bis weit ins 20. Jahrhundert hinein von großer Bedeutung sein sollte. Um 1900 entstand die Laryngoskopie und bereitete den Weg für die heute übliche endotracheale Intubation. Um die Mitte des 20. Jahrhunderts entstanden die ersten maschinellen Respiratoren der Firmen Puritan Bennett, Bird, Blease, Dräger, Engström, Emerson usw.
Literatur
- F. Bremer: 1x1 der Beatmung. Lehmanns Media, 2007, ISBN 3-86541-164-9
- H. Keifert: Das Beatmungsbuch - Invasive Beatmung in Theorie und Praxis. 4. Auflage, WK-Verlag, 2007, ISBN 978-3-9811420-0-6
- R. Larsen und Thomas Ziegenfuß: Beatmung - Grundlagen und Praxis. Springer, Heidelberg 1999, ISBN 3-540-65436-4
- W. Oczenski, H. Andel und A. Werba: Atmen - Atemhilfen. Thieme, Stuttgart 2003, ISBN 3-13-137696-1
- E. Müller: Beatmung. Thieme, Stuttgart 2000, ISBN 3-13-110241-1
- H. Becker, B. Schönhofer und H. Burchardi: Nicht-invasive Beatmung. Thieme, Stuttgart 2002, ISBN 3-13-137851-4
- S. Schäfer, F. Kirsch, G. Scheuermann und R. Wagner: Fachpflege Beatmung. Elsevier, 2005, ISBN 3-437-25182-1
Weblinks
- Beatmungssimulation der Physikalisch-technischen Bundesanstalt
- Informationen bei emedicine.com (engl.)
Bitte beachte den Hinweis zu Gesundheitsthemen!
Wikimedia Foundation.