- Tubargravidität
-
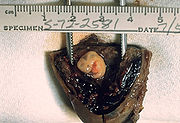
Klassifikation nach ICD-10 O00.1 Tubargravidität ICD-10 online (WHO-Version 2006) Die Eileiterschwangerschaft (Fachbegriff Tubargravidität) ist die häufigste Form einer Schwangerschaft außerhalb der Gebärmutter (Fachbegriff Extrauteringravidität). Der befruchteten Eizelle (Zygote) gelingt es hierbei nicht, den Eileiter zu durchwandern. Sie nistet sich stattdessen in der Schleimhaut des Eileiters ein. Kommt es nicht zu einem spontanen Schwangerschaftsabbruch (Tubarabort), spricht man von der eigentlichen Eileiterschwangerschaft, dem Wachsen des Embryos im Eileiter. Nicht rechtzeitig erkannt wird diese in vielen Fällen lebensbedrohlich für die werdende Mutter, da der Eileiter wenig dehnbar ist und irgendwann platzt (rupturiert). Dies hat umfangreiche innere Blutungen im Bauch der Mutter zur Folge und kann zu Kreislaufversagen und zum Schock führen. Die statistische Wahrscheinlichkeit einer Eileiterschwangerschaft gegenüber einer regulären Schwangerschaft liegt bei ca. 1-2 Prozent.
Inhaltsverzeichnis
Verlauf/Diagnose
Die befruchtete Eizelle (Zygote) durchwandert den Eileiter normalerweise in ca. 3–5 Tagen, um sich anschließend in der Gebärmutter einzunisten. Kommt es zu einer Einnistung in der Schleimhaut des Eileiters, beginnt das embryonale Wachstum bzw. die Eileiterschwangerschaft. Auf Grund von zunehmendem Nährstoffmangel und Unterversorgung des Embryos durch die hierfür nicht vorgesehene Eileiterschleimhaut kommt es in vielen Fällen zu einem natürlichen Schwangerschaftsabbruch im Eileiter, einem Tubarabort. Ein natürlicher Abbruch kann auch noch im fortgeschrittenen Stadium stattfinden.
Die theoretische Möglichkeit einer Eileiterschwangerschaft besteht immer bis zum Nachweis des Embryos in der Gebärmutter. Aufgrund seiner Größe und der Plazenta ist dies mit Hilfe von Ultraschall erst nach ca. 3–5 Wochen möglich. In den ersten Wochen ist eine Eileiterschwangerschaft als solche nicht erkennbar und verläuft auch für die werdende Mutter schmerzfrei. Die Schwangerschaft kann mithilfe eines Schwangerschaftstests eindeutig nachgewiesen werden und die Werte des Schwangerschafts-Hormons hCG sind normal. In den meisten Fällen kommt es zu unregelmäßigen Blutungen (häufig als Schmierblutungen bezeichnet), teilweise auch zu menstruationsähnlichen Blutungen. Dies sind die ersten ernsthaften Warnzeichen, da nach Beginn einer Schwangerschaft die Menstruation ausbleibt. In vielen Fällen kann selbst jetzt eine Ultraschalluntersuchung den Verdacht nicht erhärten, da der sich entwickelnde Embryo mit Plazenta noch zu klein ist und der Zustand des Eileiters in dieser Phase noch im Norm-Bereich liegt.
In den folgenden Wochen treten nun vermehrt - teilweise einseitige - Bauchschmerzen auf, wobei der Bauch im allgemeinen sehr berührungsempfindlich wird. Im weiteren Verlauf kann es zu einer Erhöhung der Körpertemperatur auf bis zu 38°C kommen. Selbst in diesem Stadium lässt sich nur bei ca. der Hälfte aller Frauen eine Masse im Bereich der Eileiter bzw. der Eierstöcke tasten. Auch jetzt ist ein sicherer Nachweis mit Hilfe von Ultraschall nicht möglich. Die Symptome einer Eileiterschwangerschaft stellen sich teilweise sehr diffus dar.
Eileiterruptur
Treten plötzlich sehr starke Schmerzen im Unterbauch auf, so ist es möglicherweise zu einem Eileiterbruch gekommen (Tubarruptur). Dieser führt zu starken Blutungen in der Bauchhöhle und stellt eine lebensbedrohliche Situation für die werdende Mutter dar. In der Folge kann es zu einem Schock und Kreislaufversagen kommen. Zur Ruptur kommt es im Allgemeinen zwischen der 5. und 8. Schwangerschaftswoche.
Wird ein Eileiterbruch vermutet, ist eine sofortige Bauchspiegelung notwendig. Bei der anschließenden Notoperation erfolgt ein Bauchschnitt (Laparotomie). Das embryonale Gewebe wird dabei operativ komplett aus dem Eileiter entfernt. Je nach Zustand des Eileiters ist dieser in seiner Funktionsweise irreparabel beschädigt und wird in vielen Fällen komplett entfernt.
Rechtzeitig erkannte Eileiterschwangerschaft
Häufig kommt es zu einer natürlichen Rückbildung der Schwangerschaft (Tubarabort) und der Embryo stirbt im Eileiter ab. Das abgestorbene Gewebe wird dabei von der Eileiterschleimhaut entweder absorbiert oder wandert in die Gebärmutter und wird mit der nächsten Regelblutung ausgestoßen. Ein natürlicher Schwangerschaftsabbruch macht sich für die Frau darin bemerkbar, dass der hCG-Wert plötzlich wieder sinkt und die Menstruation wieder einsetzt. Das Verhältnis zwischen einem natürlichen Schwangerschaftsabbruch und einer Eileiterschwangerschaft liegt bei ungefähr 1:7.
Ist nicht anzunehmen, dass sich die Eileiterschwangerschaft von selbst zurückbildet, kann das Medikament Methotrexat eingesetzt werden.
Operativer Eingriff
Befindet sich die Eileiterschwangerschaft bereits in einem fortgeschrittenen Stadium, so wird ein operativer Eingriff notwendig. Im Gegensatz zu einer Notoperation kann hier mit dem speziellen Augenmerk, den Eileiter als solchen funktionell zu erhalten, vorgegangen werden. Es gibt hier zwei Ansätze: Der Eileiter wird in Längsrichtung aufgeschnitten und das embryonale Material entfernt. Alternativ können, wenn Größe und Lage von Embryo und Plazenta im Eileiter dies gestatten, beide in Richtung der Gebärmutter oder in Richtung des Fransentrichters ausgedrückt werden. Verläuft die Operation erfolgreich, so sollte der Eileiter weiterhin funktionstüchtig sein. Ist er es nicht oder es besteht die Wahrscheinlichkeit einer erneuten Eileiterschwangerschaft, so wird er entfernt und die beiden Enden verödet.
Folgen einer Eileiterschwangerschaft
Neben den physiologischen müssen die starken psychischen Folgen berücksichtigt werden, vor allem wenn sich dadurch die Unfruchtbarkeit der Frau ergibt. Meistens bleibt eine Ungewissheit zurück, da die Frage nach der Möglichkeit einer Schwangerschaft oder aber einer erneuten Eileiterschwangerschaft nicht abschließend geklärt werden kann.
Die Wahrscheinlichkeit von Spätfolgen sind bei einem natürlichen oder medikamentösem Tubarabort deutlich geringer gegenüber einem operativen Eingriff. Jedoch kann es auch hier beim Abbau des embryonalen Gewebes zu Vernarbungen im Eileiter kommen, so dass sich ein leicht erhöhtes Risiko auf eine erneute Eileiterschwangerschaft ergibt.
Eine rechtzeitige Operation, bei dem der Eileiter aufgeschnitten wird um das embryonale Gewebe zu entfernen, führt beim Heilungsprozess zu einer Vernarbung der entsprechenden Passage des Eileiters. Daraus ergibt sich ein deutlich höheres Risiko für eine erneute Eileiterschwangerschaft, kann aber auch mit zur Unfruchtbarkeit der Frau führen, da der Eileiter nicht mehr passierbar ist. Notoperationen enden nicht selten mit dem Entfernen des Eileiters oder aber einer irreparablen Beschädigung. Aufgrund zweier vorhandener Eileiter besteht noch eine theoretische Möglichkeit einer Schwangerschaft. Vielfach ist aber auch der andere Eileiter in seiner Funktion gestört. Eine durch Notoperation beendete Eileiterschwangerschaft bedeutet in vielen Fällen die Unfruchtbarkeit der Frau.
Ursachen
Ursachen der Störung des Eileiters sind:
- Störungen des Auffangmechanismus der Ampulle des Eileiters
- Entzündungen bzw. Vernarbungen welche vormals durch eine Entzündung entstanden sind. Auslöser hierfür sind Genitalinfektionen bei denen Krankheitserreger oder Bakterien in den Eileiter eindringen
- Vorangegangene Operationen im Bereich des Eileiters in Verbindung mit Vernarbung bei der Abheilung des Gewebes
- Wucherung der Gebärmutterschleimhaut außerhalb der Gebärmutter (Endometriose)
- Verwachsungen im Bauch im Bereich des Eileiters – Siehe auch: Verwachsungsbauch
- Die Künstliche Befruchtung (In-vitro-Fertilisation)
- Empfängnisverhütung mittels einer Spiralen (Intra-Uterin-Pessar) – abhängig nach Art der verwendeten Spirale
- Unvollständige Sterilisationsbehandlung
Ethische Bewertung des medizinischen Eingriffs
Bei einer Eileiterschwangerschaft hat der Embryo keine Lebenschance, wenn er im Eileiter verbleibt; überdies ist das Leben der Mutter einem hohen Risiko ausgesetzt. Aus medizinischer Sicht ist die operative Entfernung des lebenden Embryos aus dem Eileiter und seine Verpflanzung in die Gebärmutter nicht praktikabel. Es ist daher nicht möglich, das Leben des Embryos zu retten. Einziges Ziel einer Operation ist es, das Leben der Mutter zu retten. Es handelt sich daher nicht um eine direkte Tötung des Embryos.
Weblinks
Bitte beachte den Hinweis zu Gesundheitsthemen!
Wikimedia Foundation.