- Endokarditis
-
Klassifikation nach ICD-10 I01.1 Akute rheumatische Endokarditis I09.1 Rheumatische Krankheiten des Endokards, Herzklappe nicht näher bezeichnet
- Chronische rheumatische EndokarditisI33 Akute und subakute Endokarditis I38 Endokarditis, Herzklappe nicht näher bezeichnet ICD-10 online (WHO-Version 2011) Die Endokarditis ist eine Entzündung der Herzinnenhaut (Endokard), die die Herzhöhlen und den herznahen Anteil der Arterien und Venen auskleidet und auch die Struktur der Herzklappensegel bildet. Grundsätzlich kann jeder Mensch an einer Endokarditis erkranken, und unbehandelt ist der Krankheitsverlauf meist tödlich. In Westeuropa ist die Endokarditis bei herzgesunden Menschen selten geworden und seit der Einführung von Antibiotika auch behandelbar. Eine erhöhte Gefahr, an einer Endokarditis zu erkranken, besteht jedoch bei Menschen mit angeborenen oder erworbenen Herzfehlern (insbesondere nach Herzklappenersatz).
Inhaltsverzeichnis
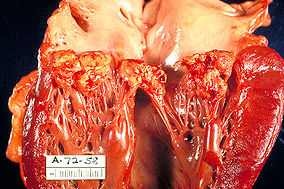
Morphologische Einteilung
- verruköse Endokarditis
- ulceröse Endokarditis
- Endocarditis polyposa/ulceropolyposa
- Endocarditis fibroplastica
Klinische Einteilung
Abakterielle Endokarditis
- Endocarditis verrucosa rheumatica (Komplikation des rheumatischen Fiebers)
- Endocarditis thrombotica: Begleiterkrankung bei Tumorerkrankungen oder auch bei Marasmus (dann Endocarditis marantica genannt)
- Endocarditis thrombotica Libman-Sacks (Komplikation des Systemischen Lupus Erythematodes)
- Endocarditis bei Karzinoid
- Endocarditis parietalis fibroplastica Löffler
Bakterielle Endokarditis
- hochakut verlaufende bakterielle Endokarditis (Erreger: Staphylococcus aureus, Streptococcus, Enterococcus)
- subakut verlaufende bakterielle Endokarditis = Endokarditis lenta (Erreger: meist Streptococcus viridans (S. sanguis, S. bovis, S. mutans, S. mitis))
Die Endokarditis bei angeborenen Herzfehlern
Bei allen Herzfehlern, bei denen der Blutstrom im Herzen nicht „normal“ ist, kann es durch Verwirbelungen des Blutstromes an immer wieder den gleichen Stellen zu kleinsten Verletzungen der Herzinnenhaut kommen. Diese Stellen sind dann anfällig für eine Entzündung, wenn (meistens) Bakterien ins Blut kommen und von dort aus eine Infektion beginnt, die auf weitere Anteile der Herzinnenhaut und eine oder mehrere Herzklappen übergreift.
Auslösende Keime
Die häufigsten auslösenden Keime einer Endokarditis sind Bakterien (Streptokokken, Staphylokokken, Enterokokken, Bakterien der sog. HACEK-Gruppe u.a.), gelegentlich Pilze. Hinweise auf die Möglichkeit einer viralen Endokarditis gibt es außerhalb weniger tierexperimenteller Studien nicht.[1]
Infektionsmöglichkeiten
Durch Wunden (darunter auch invasive ärztliche Maßnahmen), Verletzungen innerhalb der Mundhöhle, fieberhafte Erkrankungen (z. B. Bronchitis, Lungenentzündung, Mandelentzündung und Harnwegsinfekte) können Bakterien ins Blut gelangen und die Basis für eine Endokarditis bilden, die bei herzgesunden Menschen durch das lymphoretikuläre System (Leber, Milz, Lymphknoten, Fresszellen) rechtzeitig verhindert wird.
Häufig treten auch Endokarditiden bei i.v.-Drogenabhängigen auf, bei denen dann meist eine hochakute bakterielle Endokarditis zu finden ist.
Prophylaxe
Bei planbaren Eingriffen (Zahnarzt, Endoskopie, Operation s. o.) ist bei Patienten mit erhöhtem Endokarditisrisiko an eine Prophylaxe zu denken, die beispielsweise aus der Gabe eines Antibiotikums ca. eine Stunde vor der Behandlung und ggf. einer zweiten Gabe einige Stunden danach besteht. Eine gute Mundhygiene ist grundsätzlich vorteilhaft; sie reduziert die Keimzahl ständig und nicht nur bei Zahnarztbesuchen.
Neue Richtlinien zur Prophylaxe einer bakteriellen Endokarditis einschließlich einer umfassenden Diskussion über deren Entstehungsmöglichkeiten wurden 2007 von der American Heart Association (AHA) veröffentlicht.[2] Die AHA bewertete das Risiko einer Endokarditisinfektion deutlich zurückhaltender als bisher und hielt die bisher geübte Prophylaxe in einem Großteil der Fälle für verzichtbar. Auch die Europäische Gesellschaft für Kardiologie beschränkte in ihren Leitlinien 2009 die prophylaktische Gabe von Antibiotika auf Hochrisikopatienten.[3]
Behandlung von fieberhaften Erkrankungen
Bei allen Erkrankungen, die durch eine bakterielle Infektion (s. o.) ausgelöst wurden, ist eine Behandlung mit einem Antibiotikum über ausreichend lange Zeit erforderlich, um die Entstehung einer Endokarditis zusätzlich oder als Folge der Grunderkrankung zu verhindern. Auch bei einem primär viralen Infekt (gegen die ein Antibiotikum nicht wirkt) kann eine Antibiotikagabe zur Vermeidung einer bakteriellen Superinfektion sinnvoll sein.
Endokarditis-Risiko
Das Risiko für eine infektiöse Endokarditis wird wie folgt angegeben:
Hohes Risiko
- Künstliche Herzklappen
- Implantation von künstlichen Gefäßverbindungen (auch Transplantate aus menschlichem Gewebe)
- Aorto-pulmonale Shunts
- Bereits durchgemachte Endokarditis
- zyanotische Herzfehler
Mittleres Risiko
- Alle angeborenen Herzfehler mit Fehlbildungen großer Gefäße (außer s. u.)
- „Mitralklappenprolaps“ mit Undichtigkeit der Klappe
- Operationen unter Verwendung von Fremdmaterial
- Hypertrophe obstruktive Kardiomyopathien
Geringes Risiko
- ASD II (Vorhofseptumdefekt vom Sekundumtyp)
- Herzschrittmacherträger
- Operationen ohne Verwendung von Fremdmaterial (Nahtverschluss eines ASD, VSD oder Unterbindung eines PDA sechs bis zwölf Monate nach der Operation)
- Mitralklappenprolaps ohne Mitralklappeninsuffizienz (Undichtigkeit der Klappe)
Patienten mit mittlerem und hohem Endokarditisrisiko haben in aller Regel von ihrem Kardiologen einen Endokarditispass bekommen, den sie z.B. bei Zahnarztbehandlungen vorlegen.
Diagnose
- Klinische Zeichen:
- intermittierendes Fieber in 90 % der Fälle
- Allgemeine Symptome: Schwäche, Appetitlosigkeit, Gewichtsverlust, Arthralgien
- Kardiale Symptome: Herzgeräusche (neu oder geändert im Klang), Herzinsuffizienzzeichen (Wassereinlagerungen, Lebervergrößerung), EKG: Unspezifisch, Blockbilder: AV-Block, Linksschenkelblock (bei Myokardabszess), T-Negativierung
- Kutane Symptome: Petechien (in 30 % der Fälle), Osler Knötchen = linsengroße schmerzhafte rötliche Knötchen, besonders an Finger und/oder Zehen (= immunkomplexbedingte Vaskulitis), Janeway-Läsion: Hämorrhagische Läsion im Bereich der Handfläche/Fußsohle (nicht schmerzhaft)
- Milzvergrößerung (CAVE: septische Milzruptur!)
- Nierenbeteiligung: Hämaturie, Proteinurie, fast regelmäßig glomeruläre Herdnephritis (Löhlein), Mikrohämaturie (= Spuren von Blut im Urin)
- Augen: Roth’s Spots = Roth-Flecken: Retinablutung
- Labor:
- Entzündungszeichen BSG und CRP erhöht
- Anämie (Blutarmut) in 80 % der Fälle
- Nachweis von Bakterien in Blutkulturen
- Sonografie:
- Evtl. sind Vegetationen (= „Wucherungen und Auflagerungen“, die der Körper an der entzündeten Stelle im Herzen als „Reparaturvorgang“ bildet) sichtbar.
Komplikationen
- Zerstörung von Herzklappen
- Vegetationen (s. o.) werden durch das pumpende Herz losgerissen und verstopfen bei ihrem Fluss durch den Blutkreislauf Blutgefäße in den Organen. Die gefürchteten Komplikationen daraus können sein: ein Gehirnschlag, eine Nierenembolie oder eine Lungenembolie, wobei vor allem der Gehirnschlag gefürchtet ist, da bei ihm ein großes Risiko von Entzündungen des Gehirns oder der Hirnhäute besteht.[4]
- Verschleppung von Keimen in andere Organe, wo sich dann Abszesse bilden können.
Im Zuge der Blutvergiftung (Sepsis) und dem septischen bzw. toxischen Schock bei giftbildenden Bakterien kann es zu einem akuten Organausfall kommen (Nierenversagen, sog. Schockniere und/oder Lungenversagen, sog. Schocklunge).
Diagnostik und Therapie
Einen zentralen Stellenwert in der Diagnostik der Endokarditis nehmen die Duke-Kriterien ein. Für die Diagnostik einer Endokarditis stehen die Echokardiografie, Blutkultur und die klinische Untersuchung zur Verfügung, zum Teil mit weiteren bildgebenden Methoden. Der Nachweis von Herzklappenveränderungen oder neu aufgetretenen Vegetationen im Herzen oder der Nachweis von Keimen in der Blutkultur sind sichere Zeichen. Beide Nachweise sind aber manchmal schwer zu erbringen, weil sich trotz vorliegender Endokarditis noch keine Klappenveränderungen/Vegetationen gebildet haben oder der Nachweis von Keimen in der Blutkultur nicht gelingt, weil der Patient vorher schon Antibiotika bekommen hat. Gelingt der Nachweis von Bakterien in der Blutkultur nicht (5 bis 10 % der Fälle), dann muss beim Vorliegen der klinischen Zeichen „blind“ behandelt werden. Man führt klinisch unter anfänglich strenger Bettruhe eine breit wirksame intravenöse antibiotische Therapie über eine Zeit von vier bis sechs Wochen durch. Danach folgt eine ein- bis zweiwöchige kritische Beobachtung. Trotzdem bleibt eine einmal durchgemachte Endokarditis ein erhöhtes Risiko für eine weitere Erkrankung. Deshalb sollte die Prophylaxe (s. o.) sehr ernst genommen werden.
Einzelnachweise
- ↑ W. Hort (Hrsg), Pathologie des Endokard, der Kranzarterien und des Myokard, Springer 2000
- ↑ Prevention of Infective Endocarditis. Guidelines From the American Heart Association, 2007
- ↑ [1]Endokarditisprophylaxe nach den neuen Guidelines der Europäischen Kardiologischen Gesellschaft, Journal für Kardiologie 2011, abgerufen 19.Juni 2011
- ↑ D. Kühn, J. Luxem, K. Runggaldier: Rettungsdienst (3. Auflage). Urban & Fischer Verlag, München 2004, ISBN 3-437-46191-5.
Siehe auch
Weblinks
- Positionspapier zur Prophylaxe bakterieller Endokarditiden der Deutschen Gesellschaft für Kardiologie, November 2007 (PDF-Datei; 578 kB)
- Westphal, N. et al.: Endokarditis – Prophylaxe, Diagnostik und Therapie. In: Dtsch Arztebl Int. Nr. 106(28-29), 2009, S. 481-490 (Abstract).

Bitte den Hinweis zu Gesundheitsthemen beachten! Kategorien:- Krankheitsbild in der Kardiologie
- Infektionskrankheit
Wikimedia Foundation.