- Glaucom
-
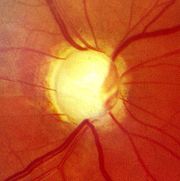
Klassifikation nach ICD-10 H40 Glaukom ICD-10 online (WHO-Version 2006) Das Glaukom (Wortherkunft siehe unten), auch Grüner Star genannt, ist eine der häufigsten Erkrankungen des Sehnervs. Charakteristisch ist ein kontinuierlicher Verlust von Nervenfasern, was am Sehnervenkopf (Papille) bei fortgeschrittenem Krankheitsverlauf als zunehmende Aushöhlung (Exkavation) sichtbar wird (s. Abb.). Als Folge entstehen charakteristische Gesichtsfeldausfälle (Skotome) und im Extremfall eine Erblindung des Auges. Als wichtigster Risikofaktor wird ein zu hoher Augeninnendruck angesehen.
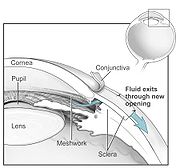
Nach anatomischen Kriterien lassen sich Offenwinkel- und Engwinkel-Glaukome unterscheiden. Diese Bezeichnungen beziehen sich auf den Winkel zwischen Hornhautrückfläche und Irisvorderfläche. Im sogenannten Kammerwinkel befindet sich das Trabekelwerk, durch das das Kammerwasser das Auge verlässt.
Offenwinkelglaukome sind weit häufiger und verlaufen meist chronisch und unbemerkt, während die selteneren Engwinkelglaukome zum schmerzhaften Glaukomanfall führen können, bei dem unbehandelt innerhalb kurzer Zeit eine akute Erblindung droht.
Die Gesichtsfeldausfälle beim Offenwinkelglaukom machen sich oft erst spät bemerkbar, weil sie außerhalb der Mitte beginnen und die Ausfälle durch den Seheindruck des anderen Auges überdeckt werden.
Das Glaukom ist eine der häufigsten Erblindungsursachen, sowohl in Industriestaaten als auch in Entwicklungsländern. Rund 500.000 Bundesdeutsche leiden an einem erhöhten Augeninnendruck, 10 Prozent davon droht die Erblindung. Der Berufsverband der Augenärzte weist darauf hin, dass die Dunkelziffer in diesem Bereich sehr hoch ist. Es wird davon ausgegangen, dass in Deutschland insgesamt etwa 1 Million Menschen von einem Glaukom betroffen sind.
Inhaltsverzeichnis
Namensherkunft
Der ursprünglich von Aristoteles geprägte Name „Glaukom“ stammt vom griechischen γλαυκός (glaukós) „hell“, „leuchtend“, „glänzend“; das Meer betreffend: „(grau)bläulich“[1] und leitete sich von der blau-grauen Verfärbung der Regenbogenhaut bei chronischen Entzündungen her. Im 16. Jahrhundert wurde in Frankreich daraus „grün, meerfarben“, da in Nordfrankreich der Atlantik eher grünlich als bläulich wirkt.
„Star“ ist seit dem 8. Jahrhundert im Deutschen eigentlich eine Bezeichnung für Linsentrübungen.
Im 20. Jahrhundert bürgerte sich der Begriff „Grüner Star“ als Synonym für Glaukom ein. Trotzdem ist der Begriff „Grüner Star“ aufgrund der Verwechslungsgefahr mit dem Grauen Star (einer Linsentrübung) problematisch. Siehe auch unter „Star (Augenheilkunde)“.
Entstehung
Im Ziliarkörper des Auges wird das Kammerwasser (Humor aquosus) produziert und an die hintere Augenkammer des Auges abgegeben. Es gelangt durch die Pupille in die vordere Augenkammer und fließt hauptsächlich durch ein Trabekelwerk über den Schlemm-Kanal ab. Durch das so gegebene Verhältnis von Kammerwasserproduktion zu Kammerwasserabfluss entsteht der Augeninnendruck.
Der normale Augeninnendruck liegt zwischen 10 mm Hg und 21 mm Hg, Schwankungen im Tagesverlauf um bis zu 5 mm Hg sind normal. Ältere Menschen haben einen durchschnittlich höheren Augendruck als jüngere.
Als ein Entstehungsmechanismus des Glaukoms wird ein Missverhältnis von Augeninnendruck und Durchblutung des Sehnerven angesehen: Bei hohem Blutdruck innerhalb der Gefäße des Sehnervenkopfes kann ein hoher Augeninnendruck toleriert werden, bei niedrigem Durchblutungsdruck kann bereits ein niedriger Augeninnendruck zum Fortschreiten eines Glaukoms führen. Besonders ungünstig ist die Verbindung aus hohem Augeninnendruck und niedrigem Blutdruck im Sehnervenkopf. Da sowohl Augeninnendruck als auch Perfusionsdruck schwanken können, ist sowohl der absolute Wert beider Parameter als auch die Dauer von Phasen ungünstiger Druckverhältnisse von Bedeutung.
Alle Bedingungen, die einerseits zu einem erhöhten Augendruck oder andererseits zu vermindertem Perfusionsdruck im Sehnervenkopf beitragen, können also ein Glaukom verursachen. Zu den ersteren zählen vor allem Störungen in der Funktion des Trabekelwerks, zu den letzteren die Arteriosklerose und die arterielle Hypotonie. Kombinationen mehrerer Bedingungen bei einem Betroffenen sind häufig, so dass die kritische Augendruckschwelle für eine Schädigung des Sehnervenkopfes individuell unterschiedlich sein kann.
Neben diesen Entstehungsmechanismen werden weitere vermutet, weil es Patienten gibt, bei denen das Glaukom trotz normalen Augendruckwerten und guter Durchblutung des Sehnervs fortschreitet.
Die Schädigung des Sehnervs beim Glaukom, sichtbar an einer charakteristischen Aushöhlung des Sehnervenkopfes, betrifft zuerst die Nervenfasern der mittleren Netzhautperipherie und schreitet langsam zum Zentrum hin fort. Sind etwa 70 % der Nervenfasern betroffen, bilden sich bogenförmige Gesichtsfeldeinschränkungen im mittleren Gesichtsfeld aus (Bjerrum-Skotom), die selbst im fortgeschrittenen Stadium oft nicht wahrgenommen werden.
Risikofaktoren
Risikofaktoren für die Entstehung eines Glaukoms sind:
- Erhöhter Augeninnendruck
- Genetische Veranlagung: Sind ein oder gar mehrere enge Verwandte erkrankt, liegt eine „familiäre“ Belastung, eine der wichtigsten Risikofaktoren des Glaukoms vor.
- Hohes Lebensalter
- Hohe Kurzsichtigkeit (Offenwinkelglaukom)
- Hohe Weitsichtigkeit (Engwinkelglaukom und Glaukomanfall)
- Von der Norm abweichender Blutdruck: Vor allem ein sehr niedriger und ein stark schwankender Blutdruck begünstigen einen Glaukomschaden. Dies kann auch die Folge eines medikamentös behandelten Bluthochdrucks sein. Andererseits führt ein zu hoher Blutdruck zu einer Schädigung der den Sehnerven versorgenden Gefäße. (siehe auch Normaldruckglaukom)
- Diabetes mellitus kann zu einem Sekundärglaukom führen.
- Durchblutungsprobleme (Vasospasmen) an den Gliedmaßen (kalte Hände oder Füße, siehe auch Raynaud-Syndrom), Migräne oder Tinnitus können ein Hinweis auf Durchblutungsstörungen des Sehnervs sein, die zu einer Schädigung führen können, ohne dass der Augeninnendruck erhöht wäre (Normaldruckglaukom).
- Ethnische Gruppe: Dunkelhäutige haben ein bis zu fünf Mal höheres Risiko als Weiße
Diagnosekriterien
Der Augendruck (Tensio) wird am genauesten mit einer so genannten Applanationstonometrie nach Goldmann bestimmt. Dabei wird die Kraft gemessen, die für eine definierte mechanische Abplattung der – zuvor medikamentös betäubten – Hornhaut erforderlich ist. Alternativ kann auch von nichtärztlichem Personal eine berührungslose Messung mittels Pneumotonometrie (Abplattung der Hornhaut durch einen definierten Luftstoß) durchgeführt werden. Je nach Hornhautdicke des Patienten kann mit diesen Verfahren aber ein zu hoher oder zu niedriger Augeninnendruck gemessen werden: Bei einer dickeren Hornhaut werden höhere Werte, bei einer dünneren Hornhaut niedrigere Werte als tatsächlich vorhanden gemessen. Daher ist eine zusätzliche Messung der Hornhautdicke (Pachymetrie) sinnvoll. Da der Augeninnendruck im Tagesverlauf schwankt, können mehrere, über den Tag verteilte Messungen sinnvoll sein (Tagesdruckprofil).
Die alleinige Messung des Augeninnendrucks genügt weder für Diagnosestellung bzw. -ausschluss noch zur Verlaufsbeurteilung. Folgende zusätzliche Untersuchungen werden verwendet:
- Beurteilung des Augenhintergrundes im dreidimensionalen Bild: Das Ausmaß der Schädigung des Sehnervs wird anhand der Größe und Form der Papillenexkavation (Aushöhlung des Sehnervenkopfes) bestimmt. Im rot-freien Licht können Defekte der Nervenfaserschicht gefunden werden.
- Gesichtsfelduntersuchung (Perimetrie): Gesucht wird nach charakteristischen, bogenförmigen Ausfällen (Skotomen).
- Neuere Untersuchungsgeräte (HRT (Scanning-Laser-Tomographie), RTA (Netzhautdickenmessung), GDx (Scanning-Laser-Polarimetrie), OCT (Optische Kohärenztomographie)) erfassen reproduzierbar den Grad der Schädigung und sind somit für die Frühstadien und für Verlaufskontrollen eine diagnostische Hilfe.[2] Der Stellenwert dieser Untersuchungen wird zurzeit noch diskutiert. Sie werden von den gesetzlichen Krankenkassen nicht bezahlt.
Offenwinkelglaukome
Primäre Offenwinkelglaukome
Als primäre Offenwinkelglaukome werden Offenwinkelglaukome bezeichnet, die nicht als Folge einer anderen Augenerkrankung auftreten.
Glaucoma chronicum simplex
synonym: Primär chronisches Glaukom
Es ist die häufigste Form des Glaukoms. Typischerweise tritt es ab dem 40. Lebensjahr auf, kann jedoch auch schon früher beginnen. Familiäre Häufung, also eine veranlagungsbedingte (genetische) Komponente, ist bekannt. Bei einem Glaucoma chronicum simplex kommt es zu einer Abflussbehinderung direkt im Abflussbereich des Kammerwinkels durch degenerative Veränderungen. Der Druck im Augeninnern erhöht sich über Jahre hinweg langsam und der Betroffene verspürt in der Regel keine Beschwerden.
Ein besonderer Fall ist das Normaldruckglaukom, eine spezielle Form des Glaucoma chronicum simplex. Beim Normaldruckglaukom (fälschlicherweise auch als Niedrigdruckglaukom bezeichnet) tritt eine fortschreitende Sehnervschädigung trotz überwiegend normaler Augeninnendruckwerte auf. Durch verschiedene Faktoren wird die lokale Durchblutung am Sehnervenkopf eingeschränkt, wodurch die Sehnervenfasern ebenfalls geschädigt werden.
Durch eine dünne Hornhaut kann der Augeninnendruck in der Applanationstonometrie um bis zu 3 mm Hg unterschätzt werden, was möglicherweise in einigen Fällen zu einer nicht gerechtfertigten Einstufung als Normaldruckglaukom geführt hat. Zusätzlich wird diskutiert, ob eine dünne Hornhaut einen unabhängigen Risikofaktor für ein Glaukom darstellt.
Angeborenes Glaukom
synonym: juveniles Glaukom, kongenitales Glaukom
Durch Entwicklungsstörungen des Kammerwinkels während der Embryonalzeit kommt es zu einer Abflussstörung des Kammerwassers. Dies kann in Kombination mit anderen Fehlbildungen des Körpers auftreten. Der erhöhte Augeninnendruck kann zu einer ein- oder beidseitigen Vergrößerung des Augapfels (Buphthalmus, Hydrophthalmus) führen. Bei Verdacht auf ein angeborenes Glaukom muss frühzeitig eine Untersuchung, Augendruckmessung und ggf. Operation in Narkose durchgeführt werden, um eine dauerhafte Sehverschlechterung zu verhindern.
Sekundäre Offenwinkelglaukome
Werden Offenwinkelglaukome durch andere Erkrankungen des Auges verursacht, spricht man von sekundären Offenwinkelglaukomen. Dies ist der Fall bei Verletzungen oder Entzündungen des Auges (Uveitis), intraokularen Tumoren, bei Gefäßneubildungen (Neovaskularisationen) im Kammerwinkel z. B. infolge eines Diabetes mellitus oder bei entsprechend veranlagten Menschen die Anwendung von bestimmten Medikamenten (z. B. Kortison bei Steroid-Respondern).
Engwinkelglaukom
Das Engwinkelglaukom entsteht durch eine Abflussstörung des Kammerwassers als Folge einer Engstelle zwischen Iris (Regenbogenhaut) und Hornhaut vor dem Trabekelwerk (im Kammerwinkel). Das Ausmaß der Verengung kann schwanken z. B. durch die Veränderung der Pupillenweite und damit der Dicke der Iris. Durch die Abflussstörung kommt es periodisch oder ständig zu einem erhöhten Augeninnendruck, der schließlich zur Sehnervenschädigung führt. Menschen mit höherer Weitsichtigkeit (wegen des relativ spitzen Kammerwinkels) und fortgeschrittenem Grauen Star (wegen der dicken Augenlinse) neigen eher zum Engwinkelglaukom. Pupillenerweiternde Mittel, z. B. anticholinerg wirkende Medikamente wie einige Antidepressiva oder Antiemetika können über diesen Mechanismus einen Augendruckanstieg bewirken und bis zum Glaukomanfall führen.
Glaukomanfall
synonym: Glaucoma acutum
Der akute Glaukomanfall beruht auf einer plötzlichen Verminderung des Kammerwasserabflusses aufgrund einer Verlegung des Kammerwinkels durch die Regenbogenhaut (Winkelblock). Der akute Winkelblock führt zu einer drastischen Druckerhöhung bis zu mehr als dem dreifachen der Norm (70 mm Hg), mit tastbar steinhartem Augapfel. Die Symptome des Glaukomanfalls treten plötzlich ein und reichen von geröteten Augen über Augenschmerzen bis hin zu Magen-Darm-Symptomen wie Übelkeit und Erbrechen. Häufig tritt ein plötzlicher Sehverlust des betroffenen Auges ein. Begleitend zu der Druckerhöhung kann es zu stärksten Kopfschmerzen, teilweise mit Herzrhythmusstörungen und Sehen von Farbringen im Gegenlicht kommen. Die Pupille ist mittelweit und reagiert meistens nicht oder nur kaum auf Lichteinstrahlung. Meistens ist nur ein Auge betroffen. Der Anfall kann nach wenigen Stunden spontan abklingen und in Abständen wiederkehren aber auch – unerkannt – über Tage anhalten. Jeder akute Winkelblock ist ein Notfall, der einer unverzüglichen Therapie bedarf. Evtl. muss am Partnerauge, bei dem aufgrund vergleichbarer anatomischer Verhältnisse oft ebenfalls das Risiko eines Winkelblockglaukoms besteht, eine prophylaktische Operation durchgeführt werden.[3]
Behandlung
Werden glaukomtypische Schäden am Sehnerv festgestellt, muss eine dauerhafte Augendrucksenkung erfolgen. Eine Schädigung des Sehnervs setzt in der Regel bei chronischer Überschreitung eines kritischen Augeninnendrucks ein. Dieser kritische Druck ist individuell unterschiedlich hoch und muss im Krankheitsverlauf durch engmaschige Kontrollen erst individuell gefunden und durch eine angemessene Behandlung dann möglichst dauerhaft unterschritten werden (zumeist etwa 15 mm Hg). Therapieziel ist also das Verhindern eines Fortschreitens der Erkrankung, aufgetretene Schäden (z. B. Gesichtsfelddefekte) sind nicht wieder rückgängig zu machen. Werden Augentropfen zur Augendrucksenkung nicht mehr vertragen oder führen diese keine ausreichende Augendrucksenkung herbei, stehen verschiedene augendrucksenkende Operationsverfahren zur Verfügung.
Ferner ist in bestimmten Fällen eine internistische Mitbehandlung angezeigt, um z. B. nächtliche Blutdruckabfälle zu erkennen.
Medikamentöse Therapie
Zur medikamentösen Therapie des Glaukoms stehen verschiedene Substanzen zur Verfügung, die überwiegend als Augentropfen verabreicht werden:
- Beta-Blocker: Timolol, Levobunolol
- Cholinergika: Carbachol, Pilocarpin
- Alpha-2-Adrenorezeptor-Agonist: Brimonidin
- Antisympathotonika: Clonidin
- Carboanhydrasehemmer: lokal als Augentropfen als Brinzolamid und Dorzolamid oder systemisch in Tablettenform als Acetazolamid
- Prostaglandine: Latanoprost, Travoprost, Bimatoprost, Tafluprost
Wirkungsweise:
- Verminderung der Produktion des Kammerwassers aus dem Ziliarkörper: Beta-Blocker, Alpha-Sympathomimetika, Carboanhydrasehemmer
- Die Prostaglandine erhöhen die Durchlässigkeit des Ziliarkörpers und der so genannte nicht konventionelle Abfluss bzw. Uveosklerale Abfluss wird gesteigert.
- Cholinergika wirken durch Kontraktion des Ziliarkörpers, wodurch das Trabekelwerk geöffnet wird. Die zusätzlich pupillenverengende Wirkung mit Eröffnung des Kammerwinkels ist beim Engwinkelglaukom von Vorteil.
Die oben genannten Medikamente können auch kombiniert werden. Zur einfacheren Applikation sind auch Kombinationspräparate verfügbar. Meist handelt es sich um eine lebenslange Therapie.
Bei Sekundärglaukomen kann zusätzlich die Therapie der Grunderkrankung erforderlich sein.
Laseroperationen
- Laserzyklodestruktion/Zyklophotokoagulation: Verödung des Ziliarkörpers, der das Kammerwasser bildet und gleichzeitig Ausbildung von Narben, durch die das Kammerwasser abfließen kann. Der Eingriff kann von außen, oder endoskopisch innerhalb des Augapfels durchgeführt werden.
- Argonlasertrabekuloplastik: Verbesserung des Abflusses durch Laseranwendung am Kammerwinkel
- Selektive Laser Trabekuloplastik (SLT): Verbesserung des Kammerwasserabflusses durch selektive Laseranwendung am Kammerwinkel
- Neodymium-YAG-Laseriridotomie: Verbesserung der Kammerwasserpassage von der Hinterkammer in die Vorderkammer durch Schaffung einer Öffnung in der äußeren Regenbogenhaut (Iris) (siehe auch Iridektomie)
Operationen
Folgende Verfahren stehen zur Verfügung:
- Goniotrepanation und Trabekulektomie: An der Lederhaut (Sklera) Schaffung einer Abflussfistel aus der Augenvorderkammer unter die Bindehaut. Bei bestimmten Patienten kann es sinnvoll sein, dass die Fistel nur bis zum Schlemm-Kanal und nicht bis in die Vorderkammer reicht (Visko-Kanalostomie).
- Zyklokoagulation: Verödung des Ziliarkörpers durch Laser- (siehe oben) oder Kältesonde (transkonjunktivale Zyklokryokoagulation).
- Trabekulotomie und Goniotomie: Bei dysgenetischen (kongenitalen) Glaukomen wird das Trabekelmaschenwerk eröffnet und der Schlemm-Kanal mit der Vorderkammer des Auges verbunden, damit das Augenwasser wieder abfließen kann.
- Iridektomie: Eröffnung der Regenbogenhaut bei einer Engwinkelsituation. Durch Anlage einer kleinen Öffnung in der Peripherie der Regenbogenhaut wird ein Druckausgleich zwischen Vorder- und Hinterkammer herbeigeführt, der in der Lage ist, den Winkelblock aufzuheben und dadurch den Augeninnendruck zu normalisieren. (siehe auch Laseriridotomie)
Zusätzlich kann der Augeninnendruck nach Durchführung einer Kataraktoperation sinken. Durch Entfernung der oft voluminösen und die Iris nach vorne drückenden Linse kommt es zu einer Vertiefung der Vorderkammer und Aufweitung des Kammerwinkels.
Vorsorge
Zur Vorsorge sind regelmäßige Untersuchungen beim Augenarzt erforderlich. Es ist das Ziel, die Erkrankung noch vor einer funktionellen Beeinträchtigung im Frühstadium zu erkennen. Durch rechtzeitige Behandlung kann ein Fortschreiten und letztendlich die Erblindung in den meisten Fällen verhindert werden.
Der ökonomische Wert einer Screening-Untersuchung von Gesunden ist umstritten.[4] Sie ist nicht Teil des Leistungskataloges der Gesetzlichen Krankenversicherung.[5]
Einzelnachweise
- ↑ Wilhelm Gemoll, Karl Vretska: Griechisch-Deutsches Schul- und Handwörterbuch, Verlag Hölder-Pichler-Tempsky, 9. Auflage, ISBN 3-209-00108-1
- ↑ Pache, Funk: Hightech in der Glaukomdiagnostik. Klin Monatsbl Augenheilkd 2006; 223: 503–508 doi:10.1055/s-2005-859004
- ↑ D. Kühn, J. Luxem, K. Runggaldier: Rettungsdienst (3. Auflage). Urban & Fischer Verlag, München 2004, ISBN 3-437-46191-5.
- ↑ Terminology and Guidelines for Glaucoma, European Glaucoma Society, Editrice Dogma
- ↑ Beschluss des Gemeinsamen Bundesausschusses zum Glaukomscreening
Literatur
- J. Flammer: Glaukom. Ein Handbuch für Betroffene. Eine Einführung für Interessierte. Ein Nachschlagewerk für Eilige. Hans Huber Verlag
Weblinks
- Patienteninfo Glaukom und Leitlinie vom Berufsverband der Augenärzte (BVA) und der Deutschen Ophthalmologischen Gesellschaft (DOG)
- www.glaukom.de – Initiativkreis Glaukomfrüherkennung e. V.
- www.glaucoma-association.com – Internationale Glaukom Gesellschaft (IGA)
- Das Glaukom – Der grüne Star – Diagnose, Behandlung
- www.glaukompatienten.ch – Glaukomgruppe der Schweizerischen Ophthalmologischen Gesellschaft
Bitte beachte den Hinweis zu Gesundheitsthemen!
Wikimedia Foundation.