- Schädel-Hirn-Trauma
-
Klassifikation nach ICD-10 S06.9 Schädelhirntrauma ICD-10 online (WHO-Version 2011) 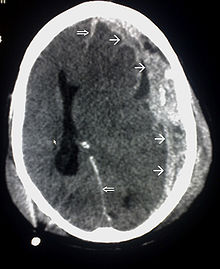 Ausgedehnte Blutung unter der harten Hirnhaut (subdurales Hämatom markiert durch Einzelpfeile) mit Verlegung des rechten Seitenventrikels und Verdrängung des Hirngewebes mit Mittelllinienverlagerung nach links (Doppelpfeile)
Ausgedehnte Blutung unter der harten Hirnhaut (subdurales Hämatom markiert durch Einzelpfeile) mit Verlegung des rechten Seitenventrikels und Verdrängung des Hirngewebes mit Mittelllinienverlagerung nach links (Doppelpfeile)
Als Schädel-Hirn-Trauma (auch SHT) bezeichnet man jede Verletzung des Schädels mit Hirnbeteiligung, aber keine reinen Schädelfrakturen oder Kopfplatzwunden. Wegen der Gefahr von Hirnblutungen oder anderer Komplikationen wird für jeden Patienten mit Schädel-Hirn-Trauma (auch „nur“ Gehirnerschütterung) die Beobachtung im Krankenhaus empfohlen.
Inhaltsverzeichnis
Einteilungen
Man unterteilt das Schädel-Hirn-Trauma über die Glasgow-Koma-Skala:
- leichtes SHT: GCS 13–15
- mittelschweres SHT: GCS 9–12
- schweres SHT: GCS 3–8
Man unterscheidet weiterhin das
- gedeckte SHT und das
- offene SHT: Perforation von Kopfhaut, Schädelknochen und Zerreißung der harten Hirnhaut (Dura mater).
Früher erfolgte eine Einteilung in drei Schweregrade, die sich an der Dauer der Bewusstlosigkeit, der Rückbildung der Symptome und den Spätfolgen orientieren:
- SHT 1. Grades (Commotio cerebri oder Gehirnerschütterung): leichte, gedeckte Hirnverletzung mit akuter, vorübergehender Funktionsstörung des Gehirns, die mit sofortiger kurzfristiger Bewusstseinsstörung von wenigen Minuten bis zu maximal einer Stunde einhergeht. Weitere typische Symptome sind anterograde Amnesie (Gedächtnislücke für das Unfallereignis und einen kurzen Zeitraum danach), Übelkeit und/oder Erbrechen. Eine retrograde Amnesie (Gedächtnisverlust für die Zeit vor dem Unfallgeschehen) tritt selten auf und ist in der Regel Zeichen einer höhergradigen Hirnschädigung. Neurologische Ausfälle treten nach Abklingen der Bewusstlosigkeit nicht auf. Beschwerden, wie etwa Apathie, Leistungsminderung, Kopfschmerzen, Schwindel und Übelkeit können im Rahmen eines so genannten postkommotionellen Syndroms mehrere Wochen fortbestehen.[1]
- SHT 2. Grades (Contusio cerebri oder Gehirnprellung): Bewusstlosigkeit länger als 30 Minuten. Spätfolgen sind von der Lokalisation der Hirnschädigung abhängig. Keine Perforation der Dura.
- SHT 3. Grades (Compressio cerebri oder Gehirnquetschung): Bewusstlosigkeit länger als 60 Minuten, verursacht durch Einklemmung des Gehirns durch Blutungen, Ödeme oder ähnliche Vorgänge. Hierbei sollte man bedenken, dass das Gehirn der einzige große Körperteil des Menschen ist, der fast vollständig von Knochen umgeben ist. Dieser besondere Schutz kann jedoch bei solchen raumfordernden Prozessen gleichzeitig zur Gefahr werden, da somit das gesamte Gehirn unter dem Druckanstieg und der folgenden Einklemmung leiden kann. Die Folge ist oftmals ein lang andauerndes Koma (das oft künstlich verlängert wird), ein komaähnlicher Zustand, oder gar der Tod. Zur Druckentlastung kann eine temporäre Entfernung eines Teils der Schädeldecke (einige Monate) angewandt werden. Dauerhafte Schäden sind zu erwarten, aber nicht zwangsläufig.
Die Einteilung ist sehr schematisch. Beispielsweise tritt bei einer traumatischen Verletzung des Frontalhirns nicht unbedingt eine Bewusstlosigkeit auf, kann aber zu einer dauernden Schädigung führen (Frontalhirnsyndrom). Meist wird heute nur noch zwischen leichtem, mittelschwerem und schwerem Schädel-Trauma differenziert.
Symptome
Die folgenden Symptome können auf ein Schädel-Hirn-Trauma hindeuten. Es gilt zu beachten, dass sich einige der genannten Symptome teilweise deutlich nach dem Trauma entwickeln können. Dies wird als Latenz oder Latenzzeit (Zeitraum zwischen Auftreten des Traumas und des Symptoms) bezeichnet.
- Bewusstseinsstörung, eventuell mit zunehmender Eintrübung
- Kopfschmerzen
- Schwindel und Gleichgewichtsstörungen
- Schielen
- Pupillendifferenz (unterschiedlich große Pupillen)
- Krämpfe oder sonstige neurologische Ausfallerscheinungen
- Übelkeit und Erbrechen
- Bewusstlosigkeit
- Erinnerungslücken (Amnesie)
- visuelle Halluzinationen (Photopsien)
Dabei müssen die Pupillendifferenz (Anisokorie) und zunehmende Bewusstseinsstörungen als besondere Warnzeichen betrachtet werden, da sie Hinweise auf eine Blutung innerhalb des Schädels sein können. Tritt nach einer unmittelbar posttraumatischen, zunächst zeitlich begrenzten Bewusstlosigkeit später eine zweite Phase von Bewusstseinsstörung auf, dann bezeichnet man die dazwischenliegende Phase klareren Bewusstseins als freies Intervall. Ein solcher Verlauf wird als Anzeichen einer epiduralen oder subduralen Blutung gewertet.
Diagnostik
Das SHT ist eine potentiell lebensbedrohende Erkrankung. Daher muss umgehend und eingehend untersucht werden:
- Die klinisch-neurologische Untersuchung: Prüfung der Bewusstseinslage (einschließlich Sprache und Gedächtnis), der Hirnnerven (Auge, Ohr, Mimik, Zunge und Rachen), der Bewegungsfähigkeit (Kraft, Koordination) und der Sensibilität. Dabei Einschätzung der GCS und Prüfung der Indikation für eine Computertomographie. Da das SHT oft im Rahmen eines Polytrauma auftritt, müssen auch alle anderen Körperregionen untersucht werden.
- Die Computertomographie (CT) des Kopfes: Mittels des Röntgenverfahrens kann festgestellt werden, ob und wo Blutungsherde, Gewebsschäden oder Hirndruckzeichen vorhanden sind. Bei Kindern ist zu prüfen, ob die CT wegen der Strahlenbelastung durch ein MRT ersetzt werden kann.
- Die Analyse des Proteins S100 aus dem Blut kann zur Ausschlussdiagnose des leichten Schädel-Hirn-Traumas verwendet werden, ist aber kaum verfügbar.
Danach müssen die unmittelbaren (akuten) Therapieentscheidungen getroffen werden: Indikation für Operation, Intensivmedizin, weitere fachärztliche Untersuchungen (Augenarzt, HNO-Arzt usw.), stationäre Überwachung oder Entlassung (z. B. bei Schädelprellung ohne SHT).
Im Intervall sind oft weitere Untersuchungen sinnvoll:
- Magnetresonanztomographie (MRT): Hier werden elektromagnetische Impulse gemessen. Die Bilder lassen bereits kleine Schäden an verschiedenen Hirngebieten erkennen. Auch ist eine frühe Aussage zur Prognose beim schweren SHT möglich.[2] Voraussetzung für diese Untersuchung ist die Ruhelage des Patienten.
- Das Elektroenzephalogramm (EEG): Damit werden die Hirnströme, also die Funktion des Gehirns gemessen (Frage nach epileptischen Anfällen, Prüfung der Reaktion auf Außenreize beim schweren SHT).
- Evozierte Potentiale: Nervenbahnen werden auf ihre Durchlässigkeit überprüft. Auge, Ohr und Haut werden elektrisch gereizt. Reaktionen darauf lassen auf Störungen an bestimmten Schaltstellen schließen. Besonders SEP und AEP erlauben oft Aussagen zur Prognose beim schweren SHT.
- Der augenärztliche Befund: Klärung zusätzlicher Verletzungen des Auges (Einblutung, Perforation, Netzhautablösung).
Behandlung
Die frühzeitig einsetzende aggressive Therapie vermindert Sekundärschäden und ist ausschlaggebend für den Erfolg. Jeder Patient mit SHT sollte 48 Stunden im Krankenhaus überwacht werden (auch wenn „nur“ eine Gehirnerschütterung vermutet wird).[3]
Die Rückbildung der Symptome bei einer Gehirnerschütterung kann 10 bis 25 Tage dauern, in minderschweren Fällen 3 bis 7 Tage. Sie wird unterstützt durch Ruhe, Vermeiden von Fernsehen, Lärm und Stress.
Kinder mit Schädel-Hirn-Trauma, deren Körper auf 33 Grad Celsius künstlich abgekühlt wird, haben schlechtere Heilungschancen als Kinder mit Schädel-Hirn-Trauma, die bei normaler Körpertemperatur behandelt werden.[4]
Im Rahmen des SHT können verschiedene Komplikationen auftreten, deren Therapie jeweils gesondert beschrieben sind: Bewusstlosigkeit, Hirndruck, Epiduralblutung, Subduralblutung und Schädelbasisbruch.
Literatur
- S2e-Leitlinie Schädel-Hirn-Trauma im Erwachsenenalter der Deutschen Gesellschaft für Neurochirurgie. In: AWMF online (Stand 07/2007)
- S1-Leitlinie Leichtes Schädel-Hirn-Trauma der Deutschen Gesellschaft für Neurologie. In: AWMF online (Stand 10/2008)
- S1-Leitlinie Schweres Schädel-Hirn-Trauma der Deutschen Gesellschaft für Neurologie. In: AWMF online (Stand 10/2008)
Weblinks
 Wikibooks: Erste Hilfe bei Kopfverletzung – Lern- und Lehrmaterialien
Wikibooks: Erste Hilfe bei Kopfverletzung – Lern- und Lehrmaterialien- Unterschätzter Befund. Forscher warnen vor Verharmlosung von Gehirnerschütterungen. In: Spiegel Online. 18. Januar 2010.
Einzelnachweise
- ↑ Heinz-Walter Delank: Neurologie. 11 Auflage. Thieme, Stuttgart 2006, ISBN 3-13-129771-9, S. 277ff..
- ↑ Steffen Reißberg u. a.: Neuroradiologische Befunde zur Beurteilung der Prognose bei Patienten nach Schädel-Hirn-Traumen. In: Clinical Neuroradiology. 13, Nr. 1, S. 27–33, 2003, doi:10.1007/s00062-003-4348-4.
- ↑ D. Kolodziejczyk: Das einfache Schädel-Hirn-Trauma (Diagnostische Fallen und Komplikationen). In: Der Unfallchirurg. 111, 2008, S. 486–492, doi:10.1007/s00113-008-1452-6.
- ↑ J. S. Hutchison: Hypothermia Therapy after Traumatic Brain Injury in Children. In: The New England Journal of Medicine. 358, 2008, S. 2447–2456, PMID 18525042.

Bitte den Hinweis zu Gesundheitsthemen beachten! Kategorien:- Krankheitsbild in der Neurologie
- Krankheitsbild in Orthopädie und Unfallchirurgie
- Krankheitsbild in der Neurochirurgie
- Kindertraumatologie
- Krankheitsbild in der Notfallmedizin
Wikimedia Foundation.
