- Mumps
-
Klassifikation nach ICD-10 B26.0 Mumps-Orchitis B26.1 Mumps-Meningitis B26.2 Mumps-Enzephalitis B26.3 Mumps-Pankreatitis B26.8 Mumps mit sonstigen Komplikationen B26.9 Mumps ohne Komplikation ICD-10 online (WHO-Version 2011) Mumps oder Rubula (Parotitis epidemica, Salivitis epidemica), umgangssprachlich Ziegenpeter oder Tölpel, ist eine ansteckende Virusinfektion, welche die Speicheldrüsen und andere Organe befällt. Neben Kindern können sich auch empfängliche Erwachsene infizieren. Sie hinterlässt in der Regel eine lebenslange Immunität und gehört daher zu den klassischen Kinderkrankheiten. Häufige Komplikationen sind Hirnhautentzündung (Meningitis) und bei Jungen eine Hodenentzündung (Orchitis). Letztere kann zu Unfruchtbarkeit führen. Die Behandlung besteht in der Linderung der Symptome. Der Erkrankung (und somit auch den Komplikationen) kann mit hoher Sicherheit durch eine Impfung vorgebeugt werden.
Inhaltsverzeichnis
Erreger
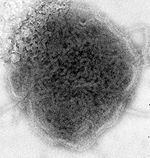
Der Verursacher dieser Erkrankung ist das Mumpsvirus (früher Paramyxovirus parotitidis genannt), ein behülltes Einzel(−)-Strang-RNA-Virus [ss(−)RNA] aus der Familie der Paramyxoviridae, Unterfamilie Paramyxovirinae, Gattung Rubulavirus. Der Mensch ist das einzige Erregerreservoir. Das Virion erscheint rundlich mit unregelmäßiger Kontur und misst etwa 150 nm. Die lipidhaltige Virushülle umgibt ein knäuelartig angeordnetes Kapsid. Weltweit existiert nur ein Serotyp mit verschiedenen Subtypen, die sich jedoch weder im Krankheitsbild noch in der serologischen Reaktion unterscheiden.
Die von diesen Erregern verursachte Erkrankung nimmt nur extrem selten einen tödlichen Verlauf. Dies zeigt, dass dieses Virus sehr stark an den Menschen als seinen Reservoirwirt angepasst ist, also als „wirtsspezifisch und teiladaptiert“ bezeichnet werden kann.
Vorkommen
Mumps kommt weltweit endemisch vor und befällt hauptsächlich Kinder, kann aber auch bei Erwachsenen auftreten (siehe Kinderkrankheit). Vor Einführung der allgemein empfohlenen Impfung erkrankten die meisten Kinder zwischen dem 2. und 15. Lebensjahr. Jungen erkranken häufiger als Mädchen. Die Erkrankung verläuft umso schwerer und komplikationsreicher, je älter die Betroffenen sind. Seit Einführung der Impfung (in Österreich seit 1974) ging die Häufigkeit drastisch zurück, die zunehmende Impfmüdigkeit hat jedoch international wieder zu einem Anstieg der Erkrankungsfälle geführt. Für Deutschland gibt es verlässliche Zahlen nur aus den neuen Bundesländern, da dort eine erweiterte Meldepflicht besteht. Im Jahr 2003 gab es 104 Erkrankungen, was einer Inzidenz von 0,8/100000 Einwohner entspricht. Dabei waren Kinder von 1 bis 4 Jahren mit 5,9/100000 Einwohner am häufigsten betroffen.[1] In Großbritannien traten nach langer Zeit seit 1998 wieder Mumpserkrankungen auf. Die Zahl der gemeldeten Erkrankten betrug 2003 schon rund 4000, 2005 (in der Folge eines Ausbruchs in England und Wales) bereits 56390.[2] In Österreich kam es im Frühjahr 2006 zu einem Ausbruch mit 227 erfassten Fällen. Von den Fällen mit bekanntem Impfstatus waren 48 % nicht und 40 % nur einmal geimpft.[3]
Übertragung
Die Übertragung erfolgt durch Tröpfcheninfektion, direkten Kontakt oder seltener durch mit Speichel kontaminierte Gegenstände. Die mögliche Virusausscheidung im Urin und in der Muttermilch hat keine praktische Bedeutung für die Übertragung. Patienten sind drei bis fünf, maximal sieben Tage vor Ausbruch der Erkrankung bis in die frühe Rekonvaleszenz, aber maximal bis zum neunten Tag nach Ausbruch der Erkrankung ansteckend. Die Inkubationszeit beträgt zwölf bis 25, im Mittel 16 bis 18 Tage.[4] Die Infektiosität ist wie bei allen klassischen Kinderkrankheiten hoch, über 80 % nicht immuner Haushaltsmitglieder werden angesteckt. Die Erkrankung hinterlässt in der Regel eine lebenslange Immunität. Zweiterkrankungen sind möglich, aber selten. [5]
Klinische Erscheinungen
Mumps zeigt eine große Variabilität im Erscheinungsbild. Bis zu 40 % der Infektionen verlaufen symptomlos (stille Feiung) oder nur mit unspezifischen Krankheitszeichen. Mediziner nennen einen solchen Verlauf klinisch inapparent.[6]
Allgemeine Krankheitserscheinungen
Als häufigste Symptome treten Fieber und eine ein- oder noch häufiger doppelseitige entzündliche Schwellung der Ohrspeicheldrüse (Parotitis, 80 %) mit Schmerzen insbesondere beim Kauen und typisch abstehendem Ohrläppchen auf. Die Mündung des Ausführungsgangs der Ohrspeicheldrüse gegenüber dem zweiten oberen Backenzahn ist gerötet. Nicht selten sind auch andere Speicheldrüsen einschließlich der Bauchspeicheldrüse (Pankreatitis, 2 bis 5 %) betroffen. Letztere äußert sich mit Erbrechen, Oberbauchschmerzen und fetthaltigen Durchfällen. Zusätzlich kommen bei 40 bis 50 % der Fälle respiratorische Symptome zum Tragen.
Komplikationen
Hirnhaut- und Hirnentzündung
Die häufigste Komplikation bei Kindern ist die Hirnhautentzündung (aseptische Meningitis). Das zentrale Nervensystem ist in 3 bis 15 % der Erkrankungen in Form einer serösen (nicht eitrigen) Meningitis mit bedeutsamen Krankheitszeichen betroffen, jedoch hat etwa die Hälfte der insgesamt Erkrankten entzündliche Veränderungen im Liquor. Mumps-Meningitiden äußern sich in Kopf- oder Nackenschmerzen, Lichtscheu und schmerzhafter Nackensteifigkeit (Meningismus) und können bereits eine Woche vor bis zu drei Wochen nach Beginn der Ohrspeicheldrüsenentzündung oder auch isoliert auftreten. Deutlich seltener ist die Hirnentzündung (Enzephalitis), hier sind Benommenheit, Erbrechen, Schwindel und neurologische Ausfälle (z. B. Lähmungen) die Symptome. Selten bleiben solche Ausfälle in Form einer Halbseitenlähmung oder eines Hydrocephalus dauerhaft bestehen.[6]
Ertaubung
In etwa einer von 10.000 Infektionen kann eine Innenohrschwerhörigkeit auftreten, meist in Form einer ein- oder aber auch beidseitigen Ertaubung. Mumps gilt als häufigste Ursache einer einseitigen Ertaubung bei Kindern, die bei Kleinkindern von den Eltern meist nicht bemerkt wird. Daher ist im Krankheitsverlauf eine dahingehende Untersuchung empfehlenswert. Eine beidseitige Ertaubung stellt eine schwere Behinderung mit gravierenden Folgen für das weitere Leben dar.
Sonstige Komplikationen
Das Mumpsvirus befällt in etwa 30 % der Fälle bei Jungen und Männern auch die Hoden und führt zu einer Mumpsorchitis. Diese beginnt am Ende der ersten Krankheitswoche mit erneutem Fieberanstieg, Schwellung und Schmerzhaftigkeit meist nur eines Hodens. Bei 13 % der Betroffenen kommt es zu einer Störung der Fruchtbarkeit. Selten kann Unfruchtbarkeit als Spätschaden erhalten bleiben.
Seltenere Komplikationen sind Entzündungen der Bauchspeicheldrüse (Pankreatitis), der Eierstöcke (Adnexitis), der Schilddrüse (Thyreoiditis), der Regenbogenhaut am Auge (Iritis), des Herzmuskels (Myokarditis), großer Gelenke (Arthritis) oder der Nieren (Nephritis).
Todesfälle kommen heutzutage praktisch nicht mehr vor, jedoch werden chronische Erkrankungen des Zentralnervensystems vereinzelt beschrieben.
Nach heutiger Auffassung besteht kein direkter kausaler Zusammenhang zwischen Mumps und Diabetes mellitus Typ I.
Bei Mumps während der Schwangerschaft ist im ersten Drittel (1. Trimenon) mit einer erhöhten Rate von Fehlgeburten zu rechnen. Wenn das Ungeborene die Infektion überlebt, ist eine Fruchtschädigung im Sinne einer Mumps-Embryopathie allerdings nicht bekannt.
Untersuchungsmethoden
Bei typischer Symptomatik im Rahmen einer Epidemie kann die Diagnose klinisch gestellt werden. Im Einzelfall kann sie durch Bestimmung der spezifischen Antikörper im Serum bestätigt werden (zum Beispiel mittels ELISA). In besonderen Fällen ist auch die Virusanzucht oder der Nachweis mumpsspezifischer RNA durch PRT-PCR aus Rachenabstrich, Speichel, Liquor, Urin oder Biopsiematerial möglich. Ein hinweisender Befund kann die Erhöhung der Serumamylase sein. Die Immunität einer Person kann leicht durch Bestimmung mumpsspezifischer IgG-Antikörper festgestellt werden.
Behandlung
Es gibt keine spezifische antivirale Behandlung. Eine symptomatische Behandlung beschränkt sich meist auf schmerzlindernde und gegebenenfalls fiebersenkende Maßnahmen mit Wärme- oder Kälteanwendung an den geschwollenen Halspartien oder medikamentös mit Paracetamol oder Ibuprofen. Wegen der Beschwerden beim Kauen sollte auf weiche Speisen geachtet werden. Säurehaltige Speisen und Getränke fördern den Speichelfluss und verstärken die Schmerzen. Daher ist den Patienten zu raten, beispielsweise Fruchtsäfte zu meiden. Bei schweren Verläufen sind unter Umständen Corticosteroide indiziert[6].
Vorbeugung
Gegenüberstellung der Komplikationen von Erkrankung mit Mumps und nach Impfung gegen Masern, Mumps und Röteln (MMR). (Adaptiert nach [7]) Symptom/Erkrankung Komplikationsrate
bei Mumps-ErkrankungKomplikationsrate
nach MMR-ImpfungEntzündung der Speicheldrüse 98% 0,5% Bauchspeicheldrüsenentzündung 2 bis 5% 0,5% Hodenentzündung bei Jugendlichen
und erwachsenen Männern20 bis 50% 1/1.000.000 Meningitis ~15% 1/1.000.000 Taubheit 1/20.000 0 Zur Vorbeugung gibt es einen Lebendimpfstoff aus abgeschwächten Mumpsviren. Die Mumpsimpfung gehört in Deutschland zu den von der STIKO allgemein empfohlenen Impfungen. Sie soll als Kombinationsimpfung mit der Masern- und Röteln-Impfung (MMR-Impfstoff) bzw. zusätzlich mit der Windpocken-Impfung (MMRV-Impfstoff, seit Juli 2006 in Deutschland zugelassen) ab dem elften bis zum 14. Lebensmonat und erneut als Wiederholungsimpfung (zur Schließung von Impflücken) frühestens vier Wochen nach der ersten Impfung verabreicht werden. Auch der österreichische Impfplan sieht eine zweimalige MMR-Impfung im zweiten Lebensjahr vor.[8] In der Schweiz zählt die Mumpsimpfung nach derjenigen gegen Röteln und Masern seit 1981 zum Routineimpfplan, seit 1985 als MMR-Kombinationsimpfung.[9] Der Impfstoff bewirkt eine lebenslange Immunität.
Gegenanzeigen gegen die Impfung sind Schwangerschaft, allergische Reaktionen auf Impfstoffbestandteile und angeborene oder erworbene T-Zell-Defekte. Eine gesicherte Hühnereiweißallergie stellt allerdings keine Kontraindikation dar. Auch Personen mit humoralen Immundefekten, Granulozytenfunktionsstörungen, Asplenie oder asymptomatischer HIV-Infektion dürfen geimpft werden.
Nach Mumpskontakt kann eine Erkrankung durch eine Impfung in der frühen Inkubationszeit nicht sicher verhindert werden. Dennoch wird die Impfung empfohlen, da sie vor Ansteckung bei nachfolgender Exposition schützt. Spezielle Mumpsimmunglobuline zur passiven Immunisierung gibt es nicht.
Fieber und lokale Impfreaktionen wie Rötung, Schmerzen und Schwellungen an der Injektionsstelle können wie bei allen Impfungen vorkommen und sind als harmlose Nebenwirkungen zu betrachten. Da es sich beim Mumps-Impfstoff um einen abgeschwächten Lebendimpfstoff handelt, kann in seltenen Fällen eine abgeschwächte Form der Mumpserkrankung mit ähnlichen Symptome (→ Tabelle) entstehen. Diese Auswirkungen sind üblicherweise leichter und kurzfristiger Natur. Obschon also bekannte Nebeneffekte existieren, überwiegen die Vorteile gegenüber einer Wildvirus-Infektion bei weitem. Weitere mögliche Nebenwirkungen wurden immer wieder kontrovers diskutiert. Der Artikel MMR-Impfstoff enthält hierzu detailliertere Informationen.
Hospitalisierte Patienten mit Mumps sollen von anderen Patienten getrennt werden. Nach Abklingen der Symptome können Kinder frühestens neun Tage nach Ausbruch der Erkrankung Gemeinschaftseinrichtungen wieder besuchen.[4]
Geschichte
Schon Hippokrates beschrieb die Mumpserkrankung als „Schwellung vor den Ohren … bei jungen Leuten …, welche den Kampfplatz und die Turnhalle besuchen … mit schmerzhaften Entzündungen der Testikel, doch im allgemeinen wieder zurückgehend und ohne kritische Phänomene“. Celsus nannte den Mumps schlicht Halsschwellung, später wurde er angina maxillaris (Kieferbeklemmung) oder angina externa (äußere Beklemmung) genannt. Erst im 19. Jahrhundert wurde Mumps als eigenständiges Krankheitsbild abgegrenzt.[10] Die Isolierung und Anzucht des verursachenden Virus durch John Franklin Enders (1945)[11] machte die Entwicklung zunächst eines Totimpfstoffes (1951), später auch eines abgeschwächten Lebendimpfstoffes (1968) möglich.[10]
Einzelnachweise
- ↑ Robert-Koch-Institut: Epidemiologisches Bulletin 35/2004, pdf
- ↑ CDC: Mumps epidemic--United kingdom, 2004-2005. MMWR Morb Mortal Wkly Rep. 2006 Feb 24;55(7): S. 173-175 PMID 16498380
- ↑ Virusepidemiologische Information 06/07 (Inst. f. Virologie d. Med. Univ. Wien)
- ↑ a b Robert-Koch-Institut, Ratgeber Infektionskrankheiten – Merkblätter für Ärzte, zuletzt eingesehen 24. Juli 2008
- ↑ Mumps in The Pink Book: Epidemiology and Prevention of Vaccine-Preventable Diseases CDC 10th Edition; Februar 2008
- ↑ a b c Deutsche Gesellschaft für Pädiatrische Infektiologie e.V. (DGPI) (Hrsg.): Handbuch Infektionen bei Kindern und Jugendlichen. 4. Aufl. Futuramed, München 2003, ISBN 3-923599-90-0
- ↑ R.T. Chen: Vaccine risks: real perceived and unknown. Vaccine 17/1999. S. 41–46
- ↑ Impfplan 2009 Bundesministerium für Gesundheit, Familien und Jugend Österreichs
- ↑ Schweizerische Gesellschaft für Pädiatrie
- ↑ a b Max Micoud: Die ansteckenden Krankheiten. Klinische Beobachtung. In: J.-Ch. Sournia, J. Poulet, M. Martiny (Hrsg.): Illustrierte Geschichte der Medizin. Directmedia Berlin 2004; Digitale Bibliothek Bd. 53
- ↑ J. H. Levens und J. F. Enders: The hemoagglutinative properties of amniotic fluid from embryonated eggs infected with mumps virus. Science (1945) 102 (2640): S. 117–120 PMID 17777358
Weblinks
- Mumps – Informationen des Robert Koch-Instituts

Bitte den Hinweis zu Gesundheitsthemen beachten! 
Dieser Artikel wurde in die Liste der lesenswerten Artikel aufgenommen. Kategorien:- Wikipedia:Lesenswert
- Virale Infektionskrankheit des Menschen
- Krankheitsbild in der Kinderheilkunde
Wikimedia Foundation.