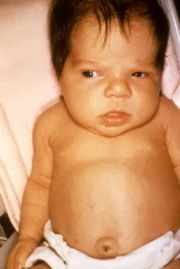
- Ikterus neonatourm
-
Klassifikation nach ICD-10 P58.- Neugeborenenikterus durch sonstige gesteigerte Hämolyse P59.- Neugeborenenikterus durch sonstige und nicht näher bezeichnete Ursachen ICD-10 online (WHO-Version 2006) Der Begriff Neugeborenengelbsucht (Neugeborenenikterus oder Neugeborenenhyperbilirubinämie, lat. Icterus neonatorum) beschreibt das Phänomen, dass 60 % aller reifen gesunden Neugeborenen in den ersten Lebenstagen eine mehr oder weniger stark ausgeprägte Gelbsucht (Ikterus) entwickeln[1]. Die Gelbsucht entsteht durch vermehrte Einlagerung von Bilirubin, einem Abbauprodukt des roten Blutfarbstoffes Hämoglobin, in die Haut. Die Einlagerung erreicht in der Regel etwa am fünften Lebenstag ihr Maximum und sinkt dann allmählich ab. Dies ist ein natürlicher Vorgang und zumeist völlig harmlos. Insbesondere wenn gleichzeitig Risikofaktoren für eine verstärkte Gelbsucht bestehen, kann die Bilirubinkonzentration so stark ansteigen, dass ein Teil davon aus dem Blut in das Gehirn eintritt und hier besonders empfindliche Strukturen dauerhaft geschädigt werden. Man spricht dann von einem Kernikterus. Um dies zu vermeiden, werden Neugeborene mit stark erhöhten Bilirubinwerten vorbeugend mit einer Lichttherapie (Phototherapie) mit kurzwelligem Licht des sichtbaren Spektrums behandelt.
Inhaltsverzeichnis
Ursache
Beim Abbau des roten Blutfarbstoffes Hämoglobin, genauer gesagt dessen eisenbindender Häm-Gruppe aus zerfallenden roten Blutkörperchen, den Erythrozyten, entsteht zunächst Biliverdin und aus diesem freies, sogenanntes unkonjugiertes Bilirubin. Dieses ist nicht wasser-, sondern fettlöslich. Damit es zur weiteren Verstoffwechselung und Ausscheidung in die Leber transportiert werden kann, wird es an das im Blut vorhandene Eiweißmolekül Albumin gebunden. In der Leberzelle wird das freie Bilirubin durch das Enzym Glukuronyltransferase mit Glukuronsäure verbunden (glukuronidiert) und dadurch in eine wasserlösliche Form umgewandelt. Es entsteht das sogenannte direkte, konjugierte Bilirubin. Dies kann nun mit der Gallenflüssigkeit ausgeschieden werden. Im Darm wird ausgeschiedenes konjugiertes Bilirubin zumindest teilweise wieder dekonjugiert und zurück in die Blutbahn aufgenommen (sogenannter enterohepatischer Kreislauf). Bei Neugeborenen ist die Lebensdauer der Erythrozyten auf etwa 70 Tage verkürzt, wodurch besonders viel von diesem Abbauprodukt anfällt.
Außerdem ist durch eine Unreife der Leber die Glukuronyltransferase noch nicht in vollem Umfang aktiv. Diese Faktoren führen dazu, dass in den ersten Lebenstagen mehr Bilirubin neu gebildet wird als die Leber ausscheiden kann. Eine mögliche biologische Funktion der erhöhten Bilirubinkonzentration in den ersten Lebenstagen könnte darin begründet sein, dass das Bilirubin in der Lage ist, freie Sauerstoff-Radikale abzufangen. Dadurch kann es möglicherweise die Kinder vor Erkrankungen schützen, die durch oxidativen Stress begünstigt werden. [2] [3]
Risikofaktoren
Alle Zustände, die zu einem vermehrten Abbau von Hämoglobin führen, können eine Neugeborenengelbsucht begünstigen. Dazu gehören zum einen Blutergüsse, die beispielsweise unter der Geburt entstehen können, wie das Kephalhämatom oder die Geburtsgeschwulst (Caput succedaneum). Zum anderen kann ein verstärkter Zerfall von Erythrozyten (Hämolyse) bei Blutgruppenunverträglichkeiten zwischen Mutter und Kind zum vermehrten Anfall von Bilirubin führen. Die klassische Rhesus-Inkompatibilität (Mutter rh-negativ, Kind Rh-positiv) ist dabei hierzulande aufgrund verbesserter Vorsorgemaßnahmen selten geworden. Aber eine Unverträglichkeit im Bereich der Blutgruppenmerkmale AB0 (Mutter Blutgruppe 0, Kind Blutgruppe A oder B) kann ebenfalls einen verstärkten Zerfall von roten Blutkörperchen zur Folge haben. Schließlich gibt es auch eine Reihe von angeborenen Erkrankungen, die mit einer Hämolyse einhergehen (hämolytische Anämien) wie die Kugelzellen-, die Sichelzellenanämie oder der Glucose-6-Phosphat-Dehydrogenase-Mangel. Die Frage, ob ein Geschwisterkind als Neugeborenes schon einmal eine verstärkte Gelbsucht hatte, ist daher von besonderer Bedeutung. Auch eine verzögerte Entleerung des Darmes erhöht durch vermehrte Aufnahme des wieder gespaltenen Bilirubins die Gefahr einer verstärkten Gelbsucht in den ersten Lebenstagen.
Komplikationen
Der Neugeborenenikterus wäre eigentlich kein Problem, da er als häufiges Phänomen grundsätzlich normal oder physiologisch ist. Überschreitet die Menge des (unkonjugierten, fettlöslichen) Bilirubins aber einen Schwellenwert, kann es die Blut-Hirn-Schranke überwinden und aus der Blutbahn in das Gehirn eindringen. Dort lagert es sich in bestimmten Strukturen, den sogenannten Basalganglien, ab. Diese werden schließlich unter Umständen dauerhaft geschädigt, es tritt ein sogenannter Kernikterus ein. Die Höhe der gefährlichen Konzentration ist nicht exakt bekannt, sie liegt aber sicherlich weit jenseits einer Konzentration von 20 mg/dl (340 µmol/l). Für diese Komplikation besonders gefährdet sind Kinder, deren Blut-Hirn-Schranke aus anderen Gründen (noch) nicht vollständig funktioniert. Hierzu gehören alle Frühgeborenen, aber auch Termingeborene mit akuten Erkrankungen, die zu einer Beeinträchtigung der Blut-Hirn-Schranke führen. Dazu zählen beispielsweise schwerer Sauerstoffmangel unter der Geburt (Asphyxie), die dadurch oder durch andere Ursachen bedingte Übersäuerung des Körpers (Azidose), Unterzuckerung (Hypoglykämie), Mangel an Albumin (Hypalbuminämie), Schock oder bakterielle Infektionen (Sepsis)[4].
Diagnose
Bei allen Neugeborenen, die eine sichtbare Gelbsucht entwickeln, soll spätestens 72 Stunden nach der Geburt eine Bestimmung des im Blut zirkulierenden Bilirubins erfolgen[1]. Dies kann bei der ohnehin für das Neugeborenenscreening notwendigen Blutentnahme geschehen. Weitere routinemäßige Bilirubin-Kontrollen können auch unblutig mit einer photometrischen Messung der Bilirubin-Konzentration in der Haut (sogenannte transkutane Messung mit einem Multispektralgerät) durchgeführt werden. Insbesondere bei vorzeitiger Gelbsucht (Icterus praecox) schon am ersten Lebenstag sollte zusätzlich eine gründliche Untersuchung durch einen Kinderarzt erfolgen, um sicherzustellen, dass keine zugrundeliegende komplizierende Erkrankung vorliegt.
Differentialdiagnose
Auch wenn der physiologische Neugeborenenikterus eine häufige Diagnose ist, müssen natürlich immer andere zugrundeliegende Erkrankungen ausgeschlossen werden. Zuallererst sollte eine Differenzierung des gelben Blutfarbstoffes in konjugiertes (direktes) und unkonjugiertes (indirektes) Bilirubin sicherstellen, dass nur das unkonjugierte Bilirubin betroffen ist. Andernfalls muss die Ursache der Gelbsucht einerseits in Erkrankungen der Leber selbst in Form von Infektionen oder angeborenen Stoffwechselerkrankungen gesucht werden. Andererseits kann eine Abflussstörung der Gallenflüssigkeit bei angeborenem Gallenwegsverschluss (Gallengangatresie) vorliegen. Auch wenn allein das indirekte Bilirubin erhöht ist, müssen angeborene Erkrankungen, die mit einem erhöhten Blutzerfall einhergehen, ausgeschlossen werden. Hierbei ist zwischen den immunologischen Ursachen bei Vorliegen einer Blutgruppenunverträglichkeit und erblichen Erkrankungen zu unterscheiden (siehe auch Abschnitt Risikofaktoren).
Therapie
Allgemeine Maßnahmen
Als unterstützende Maßnahmen kommen für sichtbar gelbe, aber noch nicht gefährdete Neugeborene eine zusätzliche Flüssigkeitsgabe und frühes häufiges Füttern in Frage. Dadurch soll die Darmtätigkeit angeregt und somit der enterohepatische Kreislauf unterbunden werden. Für diese Maßnahmen gibt es aber keinen wissenschaftlich gesicherten Wirkungsnachweis.
Phototherapie
Bei allen Neugeborenen, deren Gelbsucht von den Fachgesellschaften festgelegte altersbezogene Schwellenwerte übersteigen, muss zur Vorbeugung des Kernikterus rechtzeitig eine Behandlung durch Bestrahlung mit blauem Licht der Wellenlänge 460 nm eingeleitet werden. Für reife gesunde Neugeborene mit einem Alter von mindestens 72 Stunden liegt der Schwellenwert zur Zeit bei 20 mg/dl (340 µmol/l)[1]. Diese kurzwelligen Lichtstrahlen sind in der Lage, im unkonjugierten Bilirubin eine Doppelbindung zu zerstören. Das dadurch entstandene wasserlösliche Lumirubin kann ohne Glukuronidierung über die Galle und mit den Nieren über den Urin ausgeschieden werden[4]. Zur sogenannten Phototherapie stehen neben konventionellen Lampen, die über das Bett oder den Inkubator gestellt werden können, auch fiberoptische Leuchtmatten zur Verfügung. Je nach Verlauf wird die Therapie einen bis mehrere Tage lang, möglicherweise auch mit Unterbrechungen zwischen je zwei Mahlzeiten (intermittierende Therapie) angewendet.
Die Phototherapie ist auch mit Nebenwirkungen belastet, weshalb sie nicht unkritisch ohne tatsächliche Notwendigkeit eingesetzt werden sollte. Zum einen kann die Netzhaut des Auges (Retina) durch die recht energiereichen Lichtstrahlen geschädigt werden. Daher müssen die Augen der behandelten Kindern durch entsprechende „Brillen“ abgedeckt werden. Es entstehen außerdem erhöhte Wasser- und Salzverluste über die Haut und es kann zu Entzündungen der Bindehäute der Augen (Konjunktivitis) und der Haut (Dermatitis) sowie zu Störungen der Wärmeregulation kommen. Nicht zuletzt bedeutet eine Phototherapie auch eine Trennung von Mutter und Kind.
Austauschtransfusion
Bei besonders schnell und stark ansteigendem Verlauf beispielsweise im Rahmen einer Rhesus-Inkompatibilität reicht die Phototherapie möglicherweise nicht aus, um genügend Bilirubin abzubauen. In solchen Fällen kann auch eine sogenannte Austauschtransfusion nötig sein. Dabei wird dem Neugeborenen über ein großes Blutgefäß, meist die Nabelvene, solange das eigene Blut entzogen und durch eine andere Ader Blutkonserven der Blutgruppe 0 rh negativ transfundiert, bis das gesamte Blutvolumen einmal ausgetauscht ist. Dadurch soll der beschleunigte Zerfall des eigenen Blutes gestoppt und ein weiterer Anstieg der Bilirubinkonzentration in schädigende Bereiche verhindert werden.
Prognose
Die Prognose der Neugeborenengelbsucht ist insgesamt als sehr gut einzuschätzen. Eine amerikanische Studie hat 140 reife gesunde Neugeborenen mit Bilirubinwerten zwischen 25 bis über 30 mg/dl (425 bis über 510 µmol/l) untersucht. Die Kinder wurden überwiegend mit Phototherapie, in fünf Fällen auch mit Austauschtransfusion behandelt. Gegenüber einer Vergleichsgruppe konnten die Autoren keine bleibenden neurologischen Beeinträchtigungen feststellen [5].
Geschichte
Obwohl es sich bei der Neugeborenengelbsucht um ein häufiges Phänomen handelt, das von Medizinern aller Epochen wahrgenommen worden sein muss, gibt es aus der Antike hierzu keine Aufzeichnungen. Erste Berichte stammen vermutlich von Morgagni aus dem frühen 18. Jahrhundert. Zumindest werden von Hervieux Beschreibungen von 15 gelben Neugeborenen zitiert. 1785 erhielt Jean Baptiste Thimotée Baumes einen Preis der Pariser Universität für seine Arbeit über die Behandlung der Gelbsucht der Neugeborenen. Er war der Auffassung, der Ikterus würde durch eine verzögerte Ausscheidung des Kindspech (Mekonium), wie der erste Stuhlgang der Neugeborenen genannt wird, verursacht. Als Therapie empfahl er folgerichtig Muttermilch, insbesondere Kolostrum. Damit hat er zu seiner Zeit einen pathophysiologischen Mechanismus erkannt, der sich mit heutigem Wissen durchaus deckt.
Der oben schon erwähnte Jaques François Édouard Hervieux verteidigte 1847 seine Dissertation De l’Ictère des Nouveau-nés (deutsche Übersetzung Über den Ikterus der Neugeborenen), die von den Prüfern mit der höchsten Note (très satisfait, sehr zufriedenstellend) bewertet wurde. Darin verwarf er die meisten Theorien seiner Vorgänger und präsentierte seine eigenen Beobachtungen an 45 Kindern, von denen 44 gestorben und von ihm obduziert worden waren. Dennoch muss er noch eine Reihe weiterer überlebender Kinder gesehen haben. Jedenfalls beschreibt er die Neugeborenengelbsucht schon als eigentlich physiologischen Zustand, der an und für sich nicht gefährlich ist und von alleine verschwindet. Auch der typische zeitliche Ablauf, das Fortschreiten vom Kopf zum Fußende, die Häufigkeit von annähernd zwei Dritteln aller Neugeborenen und die gute Prognose bei Fehlen von komplizierenden Begleiterkrankungen wurde von Hervieux schon in einer Weise erfasst, wie sie noch heute in einem Lehrbuch stehen könnte.
Der deutsche Pathologe Johannes Orth gilt als Erstbeschreiber des Kernikterus. Er veröffentlichte 1875 die Ergebnisse der Autopsie eines Kindes, das zwei Tage nach der Geburt mit einer ausgeprägten Gelbsucht ohne weitere offensichtliche Symptome verstarb. Er beschrieb eine intensive Gelbfärbung des gesamten Gehirns mit besonderer Betonung der Basalganglien und machte darauf aufmerksam, dass eine solche Gelbfärbung des Nervensystems bei Erwachsenen mit Gelbsucht fehlt. Der Begriff Kernikterus wurde dann aber erst 1904 von Christian Schmorl geprägt. Im weiteren wurde er nicht nur für das pathologisch-anatomische Bild des Gehirns von mit Gelbsucht verstorbenen Kindern, sondern auch für das neurologische Krankheitsbild verwendet, an dem die Überlebenden einer schweren Neugeborenengelbsucht litten. [6]
Einzelnachweise
- ↑ a b c M. Marcinkowski, C. Bührer: AWMF-Leitlinie. Hyperbilirubinämie – Diagnostik und Therapie bei reifen gesunden Neugeborenen. AWMF, Düsseldorf, 2003 [1]
- ↑ D. A. Benaron, F. W.Bowen, Variation of initial serum bilirubin rise in newborn infants with type of illness. In: Lancet 1991; 338:78-81 PMID 1676469
- ↑ T. Hegyi, E. Goldie, M. Hiatt, The protective role of bilirubin in oxygen-radical diseases of the preterm infant. In: J. Perinatol. 1994; 14:296-300) PMID 7965225
- ↑ a b M. Berns: Hyperbilirubinämie beim reifen Neugeborenen – Interventionsgrenzen. In: Monatsschrift Kinderheilkunde 2006; 154:835-843
- ↑ T. B. Newman et. al: Outcomes among newborns with total serum bilirubin levels of 25 mg per deciliter or more. In: New England Journal of Medicine 2006; 344:1889-1900 PMID 16672700
- ↑ T. W. R. Hansen: Pioneers in the Scientific Study of Neonatal Jaundice and Kernicterus. In: Pediatrics 2000; 106 ISSN: 0031-4005.
Wikimedia Foundation.