- Sichelzellenanämie
-
Klassifikation nach ICD-10 D57.0 Sichelzellenanämie mit Krisen Hb-SS-Krankheit mit Krisen
D57.1 Sichelzellenanämie ohne Krisen D57.2 Doppelt heterozygote Sichelzellenkrankheit D57.3 Sichelzellen-Erbanlage Heterozygotes Hämoglobin S
D57.8 Sonstige Sichelzellenkrankheiten ICD-10 online (WHO-Version 2011) Die Sichelzellenanämie (med.: Drepanozytose), auch Sichelzellanämie (englisch: sickle cell anemia) ist eine erbliche Erkrankung der roten Blutkörperchen (Erythrozyten). Sie gehört zur Gruppe der Hämoglobinopathien (Störungen des Hämoglobins). Bei den Betroffenen liegt eine Mutation der beta-Kette des Hämoglobins vor. Es können entweder alle beta-Ketten betroffen sein (schwere, homozygote Form) oder nur ein Teil. (mildere, heterozygote Form).
Die Betroffenen bilden ein abnormes Hämoglobin (Sichelzell-Hämoglobin, HbS), das bei Sauerstoffmangel zur Auskristallisation neigt. Dabei verformen sich die roten Blutzellen zu sichelförmigen Gebilden und verstopfen kleine Blutgefäße. Dadurch kann es bei der homozygoten Form zu anfallsartigen schmerzhaften, z. T. lebensbedrohlichen Durchblutungsstörungen (Sichelzellkrisen) kommen. Heterozygot Betroffene, bei denen nur eines der beiden Hämoglobin-Gene verändert ist, sind vor den schweren Verlaufsformen der Malaria geschützt. Dadurch ist das mutierte Hämoglobin-Gen in Malariagebieten relativ verbreitet.
Inhaltsverzeichnis
Merkmale
 sichelförmige rote Blutkörperchen
sichelförmige rote Blutkörperchen
Die Zerstörung roter Blutkörperchen führt zu einer schweren chronischen Blutarmut (hämolytische Anämie). Aufgrund der Neigung des Hämoglobin S zur Polymerisation und der sichelförmigen Deformierung der Erythrozyten kommt es zu Verschlüssen kleiner Arterien mit rezidivierenden Durchblutungsstörungen. Dies führt zu starken Schmerzen und Schäden in multiplen Organsystemen: Gehirn (ischämischer Schlaganfall), Milzinfarkt, Lunge (Lungenentzündung, pulmonale Hypertonie), Auge, Herz- und Nierenversagen, Muskel, Knochen (Osteonekrose) oder Priapismus. Die Lebenserwartung ist vermindert. Eine Glomerulopathie mit Hyperfiltration tritt bei bis zu einem Drittel der Patienten mit homozygotem Phänotyp schon in der Kindheit auf. Schäden im Bereich des Nierenmark führen zu Papillennekrosen, Verlust der Konzentrationsfähigkeit der Nieren und blutigem Urin (Makrohämaturie). Schäden im Bereich der Nierenkörperchen (Glomeruli) führen zu vermehrter Eiweißausscheidung im Urin (Mikro- und Makroalbuminurie, nephrotisches Syndrom). Bei der feingeweblichen Untersuchung ist die vorherrschende glomeruläre Schädigung die fokal segmentale Glomerulosklerose. Bei bis zu einem Drittel der Patienten kommt es in den ersten Lebensjahrzehnten zum Auftreten einer Proteinurie, in fünf Prozent zu einem terminalen Nierenversagen.[1][2]
Nur homozygote Träger des Sichelzellgens zeigen diese starke Ausprägung der Krankheit, bei der das gesamte Hämoglobin abnormes Sichelzellhämoglobin (irreguläres Hämoglobin) ist. In heterozygoten Trägern ist nur etwa ein Prozent aller Erythrozyten deformiert. Die Symptome verschlimmern sich erheblich, wenn die Patienten körperlich stark aktiv sind oder sich in großen Höhen befinden. Dies liegt daran, dass sich die Sichelform der Erythrozyten bei niedrigem Sauerstoffpartialdruck bildet, weil unter diesen Bedingungen das Hämoglobin faserig ausfällt (die Löslichkeit von Hämoglobin bei Sichelzellanämie ist 25-fach geringer als die Löslichkeit von normalem Hämoglobin).
Etwa ab dem sechsten Lebensmonat, wenn der Abbau des fetalen Hämoglobins bereits weit fortgeschritten ist, können erstmals Symptome auftreten. Sie äußern sich dann meist in einer sogenannten Sichelzellkrise: durch äußere Einflüsse, wie z. B. Anstrengung, sinkt der Sauerstoffpartialdruck im Blut, die Sichelzellen werden hämolytisch.
Ursache
Bei der Sichelzellenanämie ist an der Position sechs der β-Untereinheit des Hämoglobins die Aminosäure Glutaminsäure durch Valin ersetzt. Die betroffenen Erythrozyten verformen sich bei abnehmendem Sauerstoffpartialdruck sichelförmig, verfangen sich leicht in den Kapillaren und lysieren überdies sehr schnell. Durch die Hämolyse wird Hämoglobin, Araginase und freie Sauerstoffradikale freigesetzt. Freies Hb bindet 1000 mal stärker Stickstoffmonoxid als intrazelluläres und Araginase verwandelt Stickstoffmonoxid zu Nitrit und Nitrat. Stickstoffmonoxid ist der wichtigste Vasodilatator und die Konzentrationsabnahme führt zur Gefäßverengung und somit zu Durchblutungsstörungen.
Das Sichelzellenhämoglobin wird als HbS bezeichnet im Gegensatz zum HbA, dem normalen Hämoglobin des erwachsenen Menschen. Heterozygote Träger des Merkmals bilden neben dem HbS auch HbA; dieses reicht aus, um die Funktion der Erythrozyten bei diesen Menschen weitgehend aufrechtzuerhalten.
Genetik
Sichelzellenanämie ist ein autosomal-kodominantes Erbleiden.
- Das Erbgut eines Gesunden enthält die beiden unvollständig dominanten (Auf molekularem Niveau sind A und a kodominant.) Allele (AA) für das Hämoglobin A. Seine roten Blutkörperchen sind stets elastisch.
- Ein Überträger (Konduktor) mit dem Genotyp Aa (=heterozygot) enthält sowohl das Allel A als auch das mutierte Allel a, welches das veränderte Hämoglobin S verursacht. Seine roten Blutkörperchen enthalten HbA und HbS im Verhältnis 1:1. Unter Normalbedingungen zeigen die roten Blutkörperchen keine Veränderungen, die Krankheit kommt nicht zum Ausbruch. Erst unter sehr starkem Sauerstoffmangel verformen sich die roten Blutkörperchen zu sichelförmigen Gebilden, was die Durchblutung der Organe beeinträchtigt.
- Ein Träger des Genotyps aa (homozygot) stellt nur das veränderte HbS her. Schon unter physiologischem Sauerstoffmangel, wie er z. B. in den Kapillaren Sauerstoff verbrauchender Organe herrscht, kommt es zu einer starken Verformung der roten Blutkörperchen. Sie verlieren ihre Elastizität und verhaken leicht miteinander. Dadurch kommt es zu einem Verschluss der Kapillaren. Unter normalen Bedingungen ist das Hämoglobin in den roten Blutkörperchen stets fein verteilt. Bei abnehmendem pH-Wert und Sauerstoffgehalt des Blutes kommt es beim HbS zu einer Verklumpung der Hämoglobinmoleküle zu stäbchenförmigen, kristallinen Gebilden. Dadurch wird der Erythrozyt sichelförmig verformt und verliert seine Elastizität.
Diagnose
Stammbaumanalyse
Sind die Genotypen der Eltern bekannt, kann mit Hilfe des Hardy-Weinberg-Gesetzes die Wahrscheinlichkeit berechnet werden, mit der die Sichelzellenanämie bei einem Kind auftritt:
Genotyp der Eltern Genotypen der Kinder Phänotyp der Kinder und Vererbungswahrscheinlichkeiten AA x AA AA100 % gesunde Kinder AA x Aa AA50 % Wahrscheinlichkeit, dass ein Kind gesund ist Aa50 % Wahrscheinlichkeit, dass ein Kind an der milderen, heterozygoten Form leidet Aa x Aa AA25 % Wahrscheinlichkeit, dass ein Kind gesund ist Aa50 % Wahrscheinlichkeit, dass ein Kind an der milderen, heterozygoten Form leidet aa25 % Wahrscheinlichkeit, dass ein Kind von der schwereren, homozygoten Form betroffen ist AA x aa Aa100 % alle Kinder leiden an der milderen, heterozygoten Form Aa x aa Aa50 % Wahrscheinlichkeit, dass ein Kind an der milderen, heterozygoten Form leidet aa50 % Wahrscheinlichkeit, dass ein Kind von der schwereren, homozygoten Form betroffen ist aa x aa aa100 % Die Kinder haben mit Sicherheit die schwerere, homozygote Form Gelelektrophorese
Da erst unter extremem Sauerstoffmangel eine Veränderung der roten Blutkörperchen von Überträgern (Genotyp Aa) auftritt, lässt sich durch Untersuchung der roten Blutkörperchen unter dem Mikroskop der Genotyp AA nicht vom Genotyp Aa unterscheiden. Dagegen lässt sich mit Hilfe der Elektrophorese eindeutig der Genotyp bestimmen: Dazu wird den Probanden Blut entnommen und aufbereitet, bis reines Hämoglobin vorliegt. Dieses wird auf ein Gel aufgetragen. Im elektrischen Feld wandern die beiden Hämoglobinsorten unterschiedlich weit, da HbS aufgrund seiner Mutation langsamer ist als HbA.

Restriktionsanalyse
Der Abschnitt des β-Globin-Gens enthält eine Schnittstelle für das Restriktionsenzym MstII mit der Erkennungssequenz 5'-CCTNAGG-3' (wobei N = eine beliebige Base). Durch die Punktmutation wird die Schnittstelle für MstII zerstört. Das bedeutet, dass die Mutation einen Restriktionsfragment-Längenpolymorphismus (RFLP) zur Folge hat.
Vorgehen:
- Isolierung der DNA
- Vervielfältigung durch PCR (Polymerasekettenreaktion)
- Zugabe von MstII
- Fragmentlängenanalyse per Gelelektrophorese wobei mutierte DNA-Fragmente aufgrund ihrer größeren Länge weniger Weg zurücklegen als die DNA-Fragmente gesunder Personen
Verbreitung
Auffallend ist, dass in Gebieten der Malaria das Sichelzellenallel relativ häufig ist. Dies erklärt sich daraus, dass es gegen Malaria eine Resistenz verleiht, sodass die gesunden Überträger (Aa) Träger des Sichelzellenallels in diesen Gebieten einen Evolutionsvorteil (den sogenannten Heterozygotenvorteil) gegenüber denen ohne Sichelzellenallel (Genotyp AA) haben, die eher an Malaria sterben, und auch gegenüber den an Sichelzellenanämie Leidenden (Genotyp aa) haben, die vorzeitig an Sichelzellenanämie sterben. In Afrika gibt es beispielsweise Gegenden, in denen fast ein Drittel der Bevölkerung heterozygot für dieses Merkmal ist. In den anderen Weltgegenden kommt das Sichelzellenallel praktisch nicht vor, da hier dieser Selektionsvorteil aufgrund der fehlenden Malaria nicht wirksam ist. In Deutschland werden jährlich etwa 300 Ausbrüche festgestellt.
In der schwarzafrikanischen Bevölkerung tritt Sichelzellenanämie mit einer Häufigkeit von 1:250 auf und führte bei homozygoten Trägern unbehandelt oft vor dem 30. Lebensjahr zum Tod.
Malaria
Der genaue Mechanismus bei einer Malariainfektion ist zum momentanen Zeitpunkt noch nicht bekannt. Dennoch bestehen einige Theorien, deren Zusammenklang eine Vermutung über die Funktion der Sichelzellenanämie als Selektionsvorteil bei Malaria zulassen.
Zunächst ist zu bemerken, dass die Malariasporozoiten (siehe Hauptartikel Malaria) mit dem Blut – also mit den Erythrozyten transportiert werden. Konstruieren wir also den Fall, eine Person, die Konduktor der Sichelzellanämie ist, würde von einer Mücke gestochen, die den Malariaparasiten trägt. Das Hämoglobin dieses Menschen würde durch Verminderung des Sauerstoffpartialdruckes unter Extrembedingungen zur sichelartigen Verformung der roten Blutzellen führen. Diejenigen Zellen, die vom Malariaparasiten betroffen sind, würden sich auch ohne diese Druckverminderung und schon allein durch den Einfluss der Sporozoiten verformen, von der Milz als krank erkannt und abgebaut werden.
Eine weitere Möglichkeit wäre die direkte Tötung der Parasiten, da diese unter Einfluss des HbS überdurchschnittlich viele Vakuolen produzieren. Außerdem bilden die Sichelzellen vermehrt Sauerstoffradikale. Es entstehen dabei Superoxidanionen und Wasserstoffperoxid, beide Verbindungen sind für die Parasiten giftig.
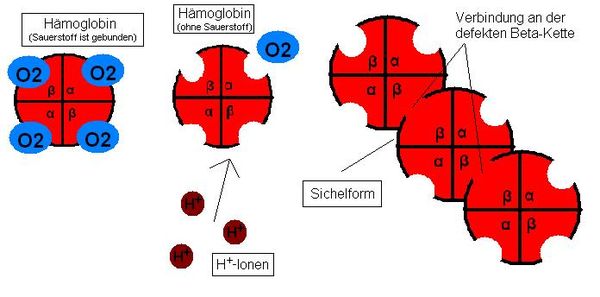
Eine andere Theorie besagt Folgendes: Befallen die Plasmodien, die die Malaria verursachen, Erythrozyten, so setzen die Mikroben nach einiger Zeit Säuren als Abfallprodukte ihres Stoffwechsels frei. Das Hämoglobin gibt nun von H+-Ionen angeregt den Sauerstoff ab. Die Sichelform betrifft aber vor allem die Desoxyform der Erythrozyten. Also werden die befallenen Zellen schnell zu Sichelzellen und diese werden dann in der Milz samt Mikroben abgebaut. Daraus erklärt sich die Resistenz der Träger der Sichelzellenanämie gegenüber Malaria. (siehe Abbildung)
Die letzte Theorie besagt, dass dabei unter der Bildung von Hämoglobinpolymeren Hämin entsteht, das wiederum zur direkten Tötung der Parasiten führt.[3]
Weblinks
 Commons: Sichelzellenanämie – Sammlung von Bildern, Videos und Audiodateien
Commons: Sichelzellenanämie – Sammlung von Bildern, Videos und Audiodateien- Ausführlicher praktischer Leitfaden der Uni Bonn
- Sickle Cell Disease (engl.) Webseite der Harvard-Universität zu den Sichelzellkrankheiten.
- Sickle Cell Anemia (engl.) Ausführliche Seite von U.S. National Library of Medicine und National Institutes of Health
- Sickle Cell Disease (engl.) Website des Cold Spring Harbor Laboratory mit vielen Animationen und Videos
- IST e.V. – Interessengemeinschaft Sichelzellkrankheit und Thalassämie
- Deutschsprachige Informationsbroschüre über die Sichelzellkrankheit
Einzelnachweise
- ↑ Harrisons Innere Medizin, 15. Auflage, S 1754
- ↑ Raimund Hirschberg: Glomerular hyperfiltration in sickle cell disease. In: Clinical Journal of the American Society of Nephrology: CJASN. 5, Nr. 5, 2010-05, S. 748-749. doi:10.2215/CJN.01340210. Abgerufen am 21. August 2010.
- ↑ Skript der Harvard Medical School (englisch)

Bitte den Hinweis zu Gesundheitsthemen beachten! Kategorien:- Erbkrankheit
- Krankheitsbild in Hämatologie und Onkologie
- Krankheitsbild in der Kinderheilkunde
- Proteinfehlfaltungserkrankung
Wikimedia Foundation.