- Lungenentzündung
-
Bei der Lungenentzündung oder Pneumonie handelt es sich um eine akute oder chronische Entzündung des Lungengewebes. Sie wird meist durch eine Infektion mit Bakterien, Viren oder Pilzen verursacht, selten auch toxisch durch Inhalation giftiger Stoffe oder immunologisch. Bei deutlicher Beteiligung der Pleura (Rippenfell), einer sog. Pleuritis, wird im klinischen Sprachgebrauch von Pleuropneumonie gesprochen. Die Entzündung nach einer Strahlentherapie wird meist als Strahlenpneumonitis bezeichnet.
Inhaltsverzeichnis
Einteilung
Da eine Einteilung der Pneumonien nach dem Erreger (Bakterien, obligat intrazelluläre Bakterien wie Rickettsien und Chlamydien, Viren, Mykoplasmen, Pilze, Protozoen, Würmer) oft am fehlenden Erregernachweis scheitert, haben sich folgende Klassifizierungen durchgesetzt, welche für die weitergehende Diagnostik und Therapie von Bedeutung sind:
Primäre und sekundäre Lungenentzündungen
Man unterscheidet primäre und sekundäre Pneumonien. Erkrankt ein gesunder Mensch an einer Lungenentzündung, ohne dass er besondere Risikofaktoren aufweist, spricht man von einer primären Pneumonie. Im Gegensatz dazu findet sich bei der sekundären Pneumonie ein prädisponierender Faktor oder ein auslösendes Ereignis für die Krankheit (siehe Risikogruppen).
Erreger primärer Lungenentzündungen sind meistens Pneumokokken, Staphylokokken, Haemophilus influenzae, Mykoplasmen, Chlamydien, Legionellen (Legionella pneumophila) und Viren wie das Grippevirus, Adenovirus und Parainfluenzaviren. Das Erregerspektrum verschiebt sich bei sekundären Pneumonien zu Herpesviren (CMV, HSV), Pilzen, Pneumocystis jirovecii, Protozoen (Toxoplasmose) sowie anaeroben Bakterien.
Klinische Einteilung
Für die Einschätzung des Erregerspektrums, diagnostische Erwägungen, die weitergehende Therapie und den Verlauf werden die Pneumonien eingeteilt nach der Situation, in der sie erworben wurden:
- Ambulant, das heißt eine im täglichen Leben außerhalb eines Krankenhauses erworbene Pneumonie (abgekürzt als AEP für ‚ambulant erworbene Pneumonie‘ bzw. engl. CAP für community acquired pneumonia)). Dazu zählen auch Pneumonien, die in Alten- oder Pflegeheimen erworben wurden. Häufige Erreger sind Streptokokkus pneumoniae, Haemophilus influenzae, Chlamydia pneumoniae und Legionellen.
- Liegt eine schwere ambulant erworbene Pneumonie vor, wird diese als sCAP bezeichnet (engl. severe community-acquired pneumonia). Eine sCAP liegt vor, wenn sich die in der Lunge lokalisierte Entzündung generalisiert auf den Körper ausbreitet und zu sepsis-assoziierten Komplikationen, wie Sepsis, septischer Schock oder Organversagen führt.[1] Eine sCAP hat eine hohe Letalität und bedarf einer intensiven antibiotischen Therapie, oft auch einer Beatmungstherapie auf einer Intensivstation. Das Vorliegen einer sCAP kann anhand von verschiedenen klinischen Kriterien von der normalen CAP unterschieden werden.[2]
- Nosokomial, das heißt im Krankenhaus erworbene Pneumonie (engl. HAP = hospital acquired pneumonia), die sich erst mehr als 2 Tagen nach stationärer Aufnahme und bis zu 14 Tagen nach Entlassung entwickelt.[3]. Eine Sonderform stellt die beatmungsassoziierte, nosokomiale Pneumonie (VAP = ventilator associated pneumonia) dar. Häufigste Erreger sind Pseudomonas aeruginosa, Enterobacter, E. coli, Proteus, Serratia, Klebsiella pneumoniae (Friedländer-Pneumonie).
- Von immunsupprimierten, das heißt abwehrgeschwächten Patienten erworbene Pneumonien. Die Immunsuppression kann hierbei durch Krankheiten wie z.B. AIDS hervorgerufen werden oder aber durch Medikamente herbeigeführt und gewünscht sein, wie z.B. nach Organtransplantationen.
Ambulant erworbene Pneumonien haben meist eine gute Prognose. Die nosokomialen Lungenentzündungen bedürfen von Beginn an einer aggressiveren Behandlung. Bei abwehrgeschwächten Patienten können spezielle Erreger wie Mykobakterien, die Tuberkulose auslösen können, gehäuft auftreten.
Epidemiologie
Die ambulant erworbene Pneumonie (AEP) ist die weltweit am häufigsten registrierte Infektionskrankheit und darum von hoher sozialmedizinischer und ökonomischer Bedeutung. Rund 90 % sind bakteriellen Ursprungs. Allein in den USA werden jährlich 2 bis 3 Millionen Fälle diagnostiziert, die zu 10 Millionen Hausarztkontakten und etwa 500.000 Krankenhauseinweisungen führen. Für Deutschland fehlen vergleichbare Daten, vor allem wie viele AEP-Fälle ausschließlich im ambulanten Bereich behandelt werden. Die Inzidenz (= Anzahl neuer Erkrankungsfälle) in der Gesamtbevölkerung wird auf 1 bis 11 Fälle pro 1000 Einwohner und Jahr, bei Altenheimbewohnern sogar auf 68 bis 114 Fälle pro 1000 Personen geschätzt. Dies entspricht etwa 800.000 Fällen pro Jahr in Deutschland. Über 30 % der Erkrankten müssen im Krankenhaus, davon 10 % auf der Intensivstation behandelt werden (d. h. ca. 3 % aller Patienten mit einer ambulant erworbenen Pneumonie). Damit führte die ambulant erworbene Pneumonie häufiger zur stationären Aufnahme als Herzinfarkt (132.000 Aufnahmen) oder Apoplex (= Schlaganfall, 162.000 Aufnahmen). Etwa 20.000 Menschen sterben jährlich in Deutschland an einer Pneumonie. Die durch die Erkrankung entstehenden Kosten dürften mehr als 500 Millionen Euro pro Jahr betragen. Unter den Erregern sind Pneumokokken mit rund 25 bis 45 % der AEPs führend, gefolgt von Haemophilus influenzae (10 bis 20 %). Mycoplasma pneumoniae (10 bis 12 %) hat vor allem bei jüngeren Menschen eine Bedeutung. Allerdings stammen diese Zahlen überwiegend aus Untersuchungen stationär aufgenommener Patienten, so dass sie aufgrund des ausgewählten Patientengutes wahrscheinlich nicht die Verteilung im ambulanten Bereich widerspiegeln. In 10 bis 25 % der Fälle werden auch Viren nachgewiesen, meist mit einer gleichzeitigen Bakterien- Superinfektion. Vor allem Influenza-Viren sind häufig, welche oft durch eine Pneumokokken-Infektion verstärkt werden.
Typische und atypische Pneumonien
Traditionell wird zwischen der typischen, durch Bakterien wie Pneumokokken oder Staphylokokken ausgelösten und der atypischen, durch Viren, Pilze oder obligat intrazelluläre Bakterien ausgelösten Pneumonie unterschieden. Diese Unterscheidung wird mit einer jeweils charakteristischen Verteilung der Befunde im Röntgenbild assoziiert:
- Die typische Lobärpneumonie beginnt akut, ist auf einen oder mehrere Lungenlappen beschränkt, geht mit Fieber, Schüttelfrost, Husten, eitriger Schleimbildung, reduziertem Allgemeinzustand und typischen Auskultationszeichen einher. Im Blut finden sich Entzündungszeichen: Erhöhte Blutsenkungsgeschwindigkeit, Leukozytose, erhöhte Akute-Phase-Proteine. Pleuraergüsse sind häufig und ausgeprägt. Erreger sind meistens Pneumokokken (Streptococcus pneumoniae), aber auch Staphylokokken sowie Klebsiellen, Pseudomonas oder Proteus. Bei älteren Patienten können die Entzündungszeichen (Fieber, typische Blutwerte) bei einer Lobärpneumonie fehlen. Die typischen Phasen der Lobärpneumonie, die einen Zusammenhang zwischen histologischen Strukturänderungen und Pathophysiologie herstellen, sind: Anschoppung > Rote Hepatisation > Graue Hepatisation > Gelbe Hepatisation > Lyse.
- Atypische oder interstitielle Pneumonien beginnen häufig weniger akut, gehen mit nur mäßigem Fieber einher und werden meist von Kopf- und Gliederschmerzen begleitet. Bei dieser Art der Pneumonie werden die Erreger (meist Viren; außerdem Chlamydien, Rickettsien, Mykoplasmen, Legionellen, Pneumocystis jirovecii, Coxiella burnetii) durch Alveolarmakrophagen aufgenommen und gelangen somit ins Interstitium (Gewebe zwischen den Lungenbläschen), wodurch sie sich von den alveolären Pneumonien unterscheiden. Das Entzündungsgeschehen findet also im „Gerüst“ der Lunge statt. Ein unproduktiver Husten (keine Eiterbildung) sowie das Interstitium nachzeichnende Strukturen im Röntgenbild sind charakteristische Zeichen.
- Dazwischen anzusiedeln ist die Bronchopneumonie, die sich als sekundäre Pneumonie aus einer absteigenden Bronchitis entwickelt und durch eine herdförmige, bronchiennahe Verteilung im Lungengewebe auffällt.
Einschränkend muss gesagt werden, dass der Röntgenbefund keine zuverlässigen Rückschlüsse auf das in Frage kommende Erregerspektrum erlaubt.
Durch die Einführung von Antibiotika, Chemotherapeutika und Immunsuppressiva, aber auch durch die allgemein gestiegene Lebenserwartung hat sich das Spektrum der Pneumonien in den letzten 70 Jahren deutlich verändert. Waren früher ganz überwiegend Pneumokokken für Lungenentzündungen verantwortlich, so sind heute Viren und obligat intrazelluläre Bakterien häufiger geworden.
Risikogruppen
Klassische Risikogruppen für Pneumonien erkranken in der Regel an sekundären Pneumonien. Ein erhöhtes Risiko haben Menschen mit folgenden prädisponierenden Faktoren:
- Grunderkrankungen der Lunge, z. B. COPD, Mukoviszidose, Bronchiektasen, oder Lungenemphysem.
- allgemeine Abwehrschwäche, z. B. bei HIV-Infektion, Chemotherapie, Immunsuppression, Krebs, Diabetes mellitus oder Alkoholismus.
- Allergien.
- alte Menschen.
- kleine Kinder.
Außerdem können bestimmte Ereignisse das Risiko einer Pneumonie erhöhen:
- Aspiration von Magensäure, Speiseresten, Öl, Wasser, Fremdkörpern.
- Bettlägerigkeit (durch die flache, behinderte Atmung).
- Intubation oder Tracheotomie, weil hier die natürlichen Abwehrmechanismen unterlaufen werden (vor allem die mukozilliäre Clearance)
- Tabakrauchen
- Strahlenpneumonitis bei Strahlenexposition.
- Lungenembolien (Infarktpneumonie).
- Verlegung eines Bronchus, z. B. durch ein Bronchialkarzinom („Krebspneumonie“).
- akute Herzinsuffizienz mit konsekutivem Rückstau des Blutes („Stauungspneumonie“).
- Duschen mit Warmwasser, das nicht per Durchlauferhitzer direkt vor dem Duschen erwärmt wurde, sondern das bei zu niedriger Temperatur in einem Warmwasserspeicher lagerte und in dem sich Legionellen-Bakterien stark vermehren konnten. Diese Bakterien sind dann im Wasser-Luft-Aerosol ("Wasserdampf") in der Luft des Duschraumes und werden dort vom Duschenden eingeatmet. Näheres siehe hier
Symptome
Die „typische Pneumonie“ verläuft mit plötzlichem Beginn, Husten, Atemnot und angestrengtem Atmen (Erhöhung der Atemfrequenz, u. U. Einsatz der Atemhilfsmuskulatur), eitrigem Auswurf, hohem Fieber, Schüttelfrost, erhöhtem Puls, Schmerzen in der Brust, Pleuraerguss.
Die „atypische Pneumonie“ ist charakterisiert durch schleichenden Beginn, Husten, geringere Atemnot, wenig und meist klaren Auswurf, Kopf- und Gliederschmerzen, geringes Fieber, Fehldiagnose „Grippe“.
Bei Kindern stehen folgende Symptome im Vordergrund: Atemnot mit angestrengtem Atmen (erhöhte Atemfrequenz, Nasenflügelatmen, u. U. Einsatz der Atemhilfsmuskulatur), quälender Husten, der sich unter symptomatischer Therapie nicht bessert, Blässe, in schweren Fällen auch Zyanose und Kreislaufschwäche.
Untersuchungen
Die Auswahl der Untersuchungsmethoden (Diagnostik) ist abhängig von der Art der Pneumonie. Bei nosokomialen, schwer verlaufenden und sekundären Pneumonien wird in der Regel ein Erregernachweis zur gezielten Therapie angestrebt. Im Gegensatz dazu werden unkomplizierte, primäre und ambulant erworbene Lungenentzündungen nur nach dem klinischen Bild behandelt, erst bei Therapieversagen wird eine aggressivere Diagnostik und Therapie begonnen.
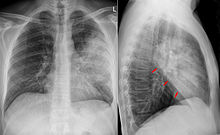
 Bild 1: Röntgen des Brustkorbes in posteroanteriorer Sicht mit bilateraler abszedierender Pneumonie und Kavernen. 37 Jahre alter Mann
Bild 1: Röntgen des Brustkorbes in posteroanteriorer Sicht mit bilateraler abszedierender Pneumonie und Kavernen. 37 Jahre alter Mann
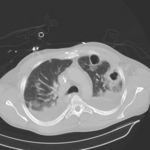 Bild 2: Computertomographie (CT) des Brustkorbs bei bilateraler Pneumonie mit Ergüssen, Kavernen und Abszedierungen. 37 Jahre alter Mann.
Bild 2: Computertomographie (CT) des Brustkorbs bei bilateraler Pneumonie mit Ergüssen, Kavernen und Abszedierungen. 37 Jahre alter Mann.
Entzündungszeichen
Patienten mit Lungenentzündung haben meist Fieber und im Blut erhöhte Werte für CRP und Leukozyten.
Auskultation
Durch Abhören (Auskultation) der Lunge mit einem Stethoskop können typische Atemgeräusche wie feinblasige Rasselgeräusche festgestellt werden, wenn die luftleitenden Teile befallen sind. Die entzündlich verklebten Luftbläschen knistern beim Ein- und Ausatmen. Eine interstitielle Pneumonie, welche zuerst das Lungengerüst befällt, verursacht dagegen keine veränderten Atemgeräusche. Die körperliche Untersuchung des Patienten mittels Auskultation und Perkussion ist nur von begrenzter Aussagekraft (Sensitivität und Spezifität bei etwa 60 %).
Röntgen
Beim Verdacht auf eine Pneumonie wird in der Regel ein Röntgenbild der Lunge angefertigt. Das Röntgenbild kann die entzündlich geschwollenen Lungenbereiche (hell) darstellen, welche sich von dem normalen Lungengewebe (dunkel bis schwarz) abheben.
Die hellere Darstellung der entzündeten Lungenbereiche ist Folge einer Verdichtung des Lungengewebes. Diese Verdichtung entsteht durch die Einwanderung von Leukozyten (Infiltration) und die entzündlich bedingte Schwellung. Sind die luftleitenden Teile der Lunge und die Lungenbläschen nicht betroffen − wie bei einer interstitiellen Pneumonie −, stellen sie sich im Röntgenbild dar (positives Bronchopneumogramm). Sind hingegen die Lungenbläschen in dem entzündeten Bereich nicht mehr zu sehen, deutet dies darauf hin, dass sich dort Flüssigkeit befindet und die Entzündung in den Lungenbläschen stattfindet wie z. B. bei einer Lobärpneumonie.
Die Abgrenzung einer schweren Tracheobronchitis von einer Bronchopneumonie ist schwierig und teilweise erst im Verlauf möglich.
Weiterführende Diagnostik
Bei besonderen Fragestellungen und schweren Verläufen können folgende Untersuchungen hinzukommen:
- Computertomografie oder Magnetresonanztomografie der Lunge.
- Ultraschall des Pleuraspalts zum Nachweis eines Pleuraergusses und eines pleuranahen Infiltrates.
- Erregernachweis im Blut (Blutkultur), Sputum, Trachealsekret, Bronchialsekret, bronchoalveolärer Lavage oder Pleuraerguss, in besonderen Fällen auch im Magensaft).
- In seltenen Fällen Lungenbiopsie.
- Antikörpersuche und Erreger-DNA im Blut bei Verdacht auf virale Erkrankungen.
- Urin-Untersuchung bei Verdacht auf Legionellen und Pneumokokken (Antigenuntersuchung).
Differentialdiagnosen
Folgende Erkrankungen können ähnliche Symptome und Untersuchungsergebnisse wie eine Pneumonie aufweisen:
- Bronchialkarzinom
- Lungentuberkulose
- Lungenembolie mit Infarzierung
- Lungenfibrosen
Therapie
Allgemeine Prinzipien der Therapie einer Pneumonie sind:
- Antibiotika-Gabe abhängig von den zu erwartenden Erregern, der Schwere der Erkrankung oder von speziellen Risikofaktoren wie höheres Alter, Begleiterkrankungen, Vortherapie mit Antibiotika und vorausgehender Behandlung im Krankenhaus,
- fiebersenkende Maßnahmen, z. B. Wadenwickel oder die Gabe fiebersenkender Medikamente wie Paracetamol oder Acetylsalicylsäure (ASS),
- ausreichende Flüssigkeitszufuhr von mind. 1,5 l pro Tag,
- frühzeitige Mobilisation, Atemtherapie,
- schleimlösende Maßnahmen wie Inhalationen und schleimlösende Medikamente, z.B. Acetylcystein (ACC) oder Ambroxol,
- hustenstillende Medikamente (Antitussiva) bei quälendem, unproduktivem Reizhusten, z.B. mit Codein.
Beim Vorliegen von Risikofaktoren (z.B. CRB65 oder CURB über 0) oder nach individueller Einschätzung des Arztes sollte der Patient ins Krankenhaus aufgenommen werden, bei einem schweren Krankheitsbild evtl. auch auf die Intensivstation.
Als Antibiotika kommen in der Regel Aminopenicilline oder Cephalosporine ggf. in Kombination mit Makroliden zum Einsatz, alternativ ein Fluorchinolon der 4. Generation als Monotherapie. In leichteren Fällen kann auch Doxycyclin verwandt werden. Eine Besserung tritt zumeist innerhalb von zwei Tagen ein.
Sekundäre und nosokomiale Lungenentzündungen
Die Therapie sekundärer Lungenentzündungen ist deutlich schwieriger und erfordert in der Regel die Aufnahme in einem Krankenhaus. Im Vordergrund steht der Erregernachweis, um eine kausale und spezifische Therapie mit Antibiotika, Antimykotika oder Virostatika durchführen zu können. Gerade bei nosokomialen Lungenentzündungen ist die Behandlung durch Resistenzen gegen Antibiotika erschwert. Neben allgemeinen Maßnahmen wird bei sekundären Pneumonien immer auch die Grunderkrankung - soweit möglich - therapiert. In schweren Fällen kann eine maschinelle Beatmung lebensrettend sein, es besteht aber das Risiko weiterer Lungenschädigungen durch die Beatmung.
Spezifische Therapie
- Lungenentzündung mit Viren der Herpesgruppe (Zytomegalievirus, Varizella-Zoster-Virus, Herpesvirus): Gabe von Virostatika („Aciclovir“, „Ganciclovir“)
- Pneumocystis-Pneumonie (PCP), atypische Pneumonie bei Immunsupprimierten und Aids-Kranken sowie Frühgeborenen: Frühzeitige Cotrimoxazolgabe
- Pilzpneumonien, ebenfalls bei Immunsupprimierten und bei langandauernder Antibiotikagabe: Gabe von Amphotericin B
- Aspirationspneumonien: Absaugen des Aspirats, Entfernen von Fremdkörpern
- Legionellenpneumonie, vor allem bei älteren Menschen. Übertragung durch Duschen und Klimaanlagen: Gabe von Makroliden
Pflege
Die professionelle Pflege muss auf drei Aufgaben konzentriert werden:
- Krankenbeobachtung zur Früherkennung möglicher Komplikationen wie Sauerstoffmangel, Kreislaufschwäche
- Atmungsunterstützung, z. B. durch geeignete Lagerung
- Fieberbekämpfung
Mögliche Komplikationen
- Akutes progressives Lungenversagen (ARDS)
- Lungenabszess
- Pleuraempyem (Eiteransammlung im Bereich des Brust-/Rippenfells außerhalb der Lunge)
- Pleuraerguss (Flüssigkeitsansammlung im Bereich des Brust-/Rippenfells außerhalb der Lunge)
- Sepsis („Blutvergiftung“)
- Körpereigene entzündliche Abwehrreaktionen des Gesamtorganismus (SIRS)
Prognose
Die Prognose ist in hohem Grade abhängig von der Einteilung. Primäre, ambulant erworbene Pneumonien haben eine gute Prognose, die Letalität liegt durchschnittlich unter 0,5 %, sofern keine zusätzlichen Risikofaktoren vorliegen (siehe unten). Sekundäre und nosokomiale Lungenentzündungen haben dagegen eine ausgesprochen schlechte Prognose, die sich bei aufsummierten Risikofaktoren weiter verschlechtert. Dabei hat sich auch seit Einführung der Antibiotika die durchschnittliche Todesrate auf Grund altersbedingter, schwererer Komplikationen in der älter werdenden Gesellschaft nicht verbessert.
Für die Prognoseeinschätzung haben sich die Prognosescore CRB65 und CURB bewährt, siehe CURB-65. Beim CRB65 wird je 1 Punkt gegeben für:
- Confusion (Verwirrung),
- Respiratory rate (Atemfrequenz) > 30/min,
- Blutdruck unter 90 mmHg systolisch oder unter 60 mmHg diastolisch und
- Alter von 65 Jahre oder älter.
Der CRB65 wird vor allem in der ambulanten Praxis verwandt, weil er sich nur auf einfach zu erhebende Parameter stützt. Im Bereich der Klinik wird meist der CURB bevorzugt. Hier wird statt des Alters der
- Urea (Harnstoff) > 7 mmol/l
berücksichtigt.
Es ergeben sich folgende Schätzwerte für die Letalität:
1 Punkt < 1 % 2 Punkte 5–6 % 3-4 Punkte 18–33 % Vorbeugung
- Impfung gegen Pneumokokken empfohlen für Patienten mit geschwächtem Immunsystem, siehe auch Risikogruppen
- Jährliche Grippeimpfung, empfohlen für Personen über 60 Jahren und mit berufsbedingtem Kontakt zu vielen Menschen (Pflegepersonal, Kindergartenpersonal, Verkäufer)
- Haemophilus-influenza-Impfung
- Optimale Behandlung von Risikoerkrankungen
- Verzicht auf das Rauchen
- Konsequentes Tragen von Atemmasken bei Berufen mit Staubexposition
Literatur
- S3-Leitlinie über "Epidemiologie, Diagnostik, antimikrobielle Therapie und Management von erwachsenen Patienten mit (...) ambulant erworbener Pneumonie" der Paul-Ehrlich-Gesellschaft für Chemotherapie, der Deutschen Gesellschaft für Pneumologie, der Deutschen Gesellschaft für Infektiologie und vom Kompetenzwerk CAPNETZ.
- Kasper, Braunwald, Fauci, Hauser, Logo, Jameson: Harrison's Principles of Internal Medicine. 16th Edition, Part Nine Disorders of the respiratory system. S. 1528ff, McGraw-Hill Medical Publishing Division, 2005. 2607p, +App, +Ind. ISBN 0-07-140235-7.
- Marre et al., Klinische Infektiologie, Urban & Fischer, München 2000
- Herold Innere Medizin - Eine vorlesungsorientierte Darstellung. Herold Verlag, Köln 2006, ISBN 3-89019-704-3
Einzelnachweise
- ↑ G. Höffken: Schwere, ambulant erworbene Pneumonie. In: Intensivmed. Band 46, 2009, S. 474–479.
- ↑ B. M. Schlosser, G. Rohde, E. Marchel, M. Orth, T. T. Bauer: Ambulant erworbene Pneumonie. In: Pneumologe. Band 2, 2005, S. 28–33.
- ↑ Institut für Qualität und Patientensicherheit: Ambulant erworbene Pneumonie. Abgerufen am 13. Oktober 2011
Weblinks
- http://www.capnetz.de/html/pneumonie?clps2417_n1373240714=1
- ICD-10 - Klassifizierung
- Lungeninformationsdienst.de - Lungenentzündung
- www.pneumonie-aktuell.de - Webseite mit Erregerübersicht, Diagnostik, Therapie und Kasuistiken

Bitte den Hinweis zu Gesundheitsthemen beachten! Dieser Text basiert ganz oder teilweise auf dem Flexikon, einem Wiki der Firma DocCheck und ist unter GNU-FDL lizenziert.
Wikimedia Foundation.