- Triple-Therapie
-
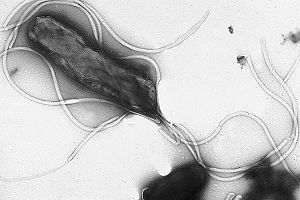
Helicobacter pylori Systematik Abteilung: Proteobacteria Klasse: Epsilonproteobacteria Ordnung: Campylobacterales Familie: Helicobacteraceae Gattung: Helicobacter Art: Helicobacter pylori Wissenschaftlicher Name Helicobacter pylori (Marshall et al. 1985) Goodwin et al. 1989 Helicobacter pylori ist ein gramnegatives, mikroaerophiles Stäbchenbakterium, das den menschlichen Magen besiedeln kann. Der spiralig gekrümmte Keim bewegt sich mittels seiner Geißeln fort. Es handelt sich um einen sequenzierten Organismus.
Inhaltsverzeichnis
Erkrankung
Infektionen mit H. pylori werden für eine Reihe von Magenerkrankungen verantwortlich gemacht, die mit einer verstärkten Sekretion von Magensäure einhergehen. Darunter fallen beispielsweise die Typ B-Gastritis, etwa 75 Prozent der Magengeschwüre und praktisch alle Zwölffingerdarmgeschwüre. Die Untersuchung auf eine Infektion mit H. pylori ist daher heute ein wesentlicher Bestandteil der Diagnostik von Magenerkrankungen. Eine chronische Infektion mit H. pylori ist ein Risikofaktor für die Entstehung des Magenkarzinoms und des MALT-Lymphoms. Aus diesem Grund hat die WHO H. pylori 1994 in die Gruppe I der definierten Kanzerogene eingeordnet.
Kolonisation
Der Übertragungsweg von H. pylori ist bis heute ungeklärt. Es scheint sich auf fäkal-oralem Weg zu verbreiten, also Ausscheidung des Bakteriums über den Stuhl und Wiederaufnahme durch Wasser oder verschmutztes Essen. Epidemiologische Daten weisen außerdem auf die Möglichkeit von oral-oralen oder einen gastro-oralen (Kontakt mit durch H. pylori infiziertem Magenschleim bei Erbrechen) Übertragungsmechanismus hin. Der Magen gilt nach derzeitigem Kenntnisstand als das Hauptreservoir für die Keime, was die letzteren Auffassungen stärkt.
Ferner wird auch eine mögliche Übertragung durch Schmeißfliegen diskutiert. Die Besiedlung mit H. pylori erfolgt ausgehend vom Antrum cardiacum aboral in Richtung Kardia und Antrum pyloricum. Hierbei bewegt sich der Keim durch Geißelschlag fort. Spezialisierte Haftstrukturen ermöglichen ihm die besonders feste Anbindung an die Epithelzellen der Magenschleimhaut, die die Voraussetzung für das entzündliche Geschehen darstellt.
Im Magen schützt sich der säureempfindliche H. pylori vor der Zerstörung durch Magensäure
- durch Einnistung in und unter der Magenschleimhautbarriere (Schleim, der die Magenschleimhaut vor Selbstverdauung schützt).
- durch die Spaltung von Harnstoff in Ammoniak und Kohlendioxid, wobei Ammoniak den pH-Wert in der unmittelbaren Umgebung des Keims anhebt (neutrales Mikromilieu, „Ammoniakmantel“). Diese Reaktion wird durch das von H. pylori produzierte Enzym Urease katalysiert, welches auch dem diagnostischen Nachweis dient (Helicobacter-Urease-Test, HUT).
Pathomechanismus
Die durch die Urease-Reaktion gebildete Ammoniakmenge ist normalerweise gering und bei intakter Magenschleimbarriere nicht toxisch. Vielmehr werden folgende schädigende Vorgänge beschrieben.
- H. pylori sezerniert eine Reihe von schleimhautschädigenden und die körpereigene Immunabwehr paralysierenden Enzymen. Die Entzündung führt zu einer vermehrten Gastrin- und in Folge zu einer vermehrten Magensäureproduktion. Dennoch verlaufen viele Typ B-Gastritiden symptomlos. Nicht selten lässt erst eine zusätzliche Schwächung der Magenschleimhautbarriere (beispielsweise durch Alkohol, Nikotin, Arzneimittel, Stress usw.), die den Keim vorübergehend zu einer vermehrten Ammoniakbildung veranlasst um sich selbst zu schützen (Ammoniaksprung)[1], ein Geschwür entstehen, meist im Bereich des Pylorus oder im Zwölffingerdarm.
- H. pylori Stämme vom Typ I weisen zusätzliche Pathogenitätsfaktoren auf und sind stark krankheitserregend in Bezug auf die gastroduodenale Ulkuskrankheit und auch Krebs. So ist ein grundlegender Auslöser die Exprimierung des entzündungsfördenden sogenannten vakuolisierenden Zytotoxins (VacA Genprodukt). Es bewirkt die Bildung von kleinen Zellsafträumen (Vakuolen) in den Epithelzellen, die sich bis zum Zerplatzen mit Säure füllen und damit das Gewebe zerstören.
Einen weiteren Mechanismus fanden Forscher des Institut Pasteur in Paris. Demzufolge injiziert das Bakterium über einem nadelartigen Fortsatz ein Peptidoglycan ins Innere der Magenepithelzelle. Dort dockt dieses an einen Rezeptor an und setzt eine Reaktionskette in Gang, die letztlich zur Entzündung der Magenschleimhaut führt.[2] Der Mechanismus ist genetisch kodiert, der entsprechende Abschnitt auf dem Bakterienchromosom wird als „zytotoxin-assoziierte Gene-Pathogenitätsinsel“ (engl. cytotoxin-associated genes (cag) pathogenicity island) bezeichnet.
Infektionen mit H. pylori Stämmen vom Typ II, denen die cag-Pathogenitätsinsel und die VacA-Sezernierung fehlen, gehen im Vergleich zu Infektionen mit Stämmen vom Typ I sehr viel seltener mit der gastroduodenalen Ulkuskrankheit einher.
Diagnostik
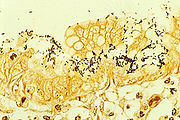
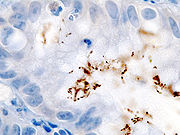
Der direkte Nachweis des H. pylori geschieht durch Probeentnahmen aus dem unteren Magendrittel und Mikroskopie. Auch kann aus den Proben mittels des Helicobacter-Urease-Test (HUT) auf das Vorhandensein der Urease geschlossen werden und damit indirekt auf das Vorhandensein des Bakteriums.
Durch einen Atemtest kann der Keim ebenfalls mit hoher Wahrscheinlichkeit nachgewiesen werden. Dazu schluckt der Patient 13C oder 14C isotopenmarkierten Harnstoff in Form einer Lösung zusammen mit etwas Saft (Verlängerung der Kontaktzeit zwischen Urease und Substrat durch verzögerte Magenentleerung) oder in Form einer Kapsel mit etwas Wasser. Bei einer bestehenden Infektion wird der Harnstoff durch die von H. pylori produzierte Urease gespalten und das dabei entstehende 14C bzw. 13C markierte Kohlendioxid in der Ausatemluft nachgewiesen (detektiert).
Diagnostisch existieren ferner der H. pylori Antigen-Test im Stuhl und der Antikörpernachweis im Serum (ELISA, Western-Blot). Stuhlantigen-Tests eignen sich gut bei Kindern und stellen eine kosteneffiziente Methode zur Helicobacter-pylori-Diagnostik dar.[3][4]
Therapie
Bis zur Entdeckung der H. pylori-Infektion als Ursache der Magenschleimhautentzündung sowie der gastroduodenalen Ulkuskrankheit bestand deren Therapie in der Verabreichung von Antazida oder Magensäureblockern. Heute wird zunächst auf eine Infektion mit H. pylori untersucht. Im Falle einer Infektion ist eine Eradikationstherapie zur Elimination des Bakteriums wirksam.
Gemäß den Maastricht-Leitlinien der European Helicobacter pylori Study Group (EHPSG)[5] ist die Eradikation von H. pylori indiziert bei:
- Symptomatischer H. pylori-Gastritis
- Atrophischer H. pylori-Gastritis, Riesenfaltengastritis
- gastroduodenale Ulkuskrankheit mit H. pylori-Nachweis
- positiver Familienanamnese eines Magenkarzinoms
- nach Magenteilresektion
- MALT-Lymphom (Maltom)
- nach Resektion eines Magenfrühkarzinoms
- vor Dauertherapie mit NSAR (Ulkusprophylaxe)
Die Eradikationstherapie von H. pylori besteht aus der Kombination eines Protonenpumpenhemmers mit zwei Antibiotika, da antibiotische Monotherapien keinen ausreichenden Erfolg zeigen.
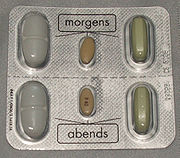
In der Triple-Therapie werden die Antibiotika Amoxicillin oder Metronidazol mit Clarithromycin und einem Protonenpumpenhemmer kombiniert und über sieben Tage lang eingenommen (morgens und abends je 3 Kapseln). Die Therapie ist in über 95 % der Fälle erfolgreich. Folgende Schemata werden von der EHPSG für die Triple-Therapie empfohlen:
Therapieform Protonenpumpenhemmer Antibiotikum Antibiotikum Bemerkung zur Therapie French triple (PCA) Pantoprazol Clarithromycin Amoxicillin gutes Ansprechen, hohe Eradikationsraten Italian triple (PCM) Pantoprazol Clarithromycin Metronidazol anwendbar bei Penicillinallergie, etwas geringere Eradikationsrate als bei PCA, in 25 % Resistenzen gegen Metronidazol Alternativ zur Triple-Therapie existiert die sehr effektive, aber stärker nebenwirkungsbehaftete Quadruple-Therapie zur Eradikation des H. pylori. Hierbei werden ein Protonenpumpenhemmer, Tetracyclin, Metronidazol und ein Bismutsalz kombiniert. Bei 10-tägiger Anwendung liegt der Erfolg bei 95 %. Sie kommt nur noch bei Versagen der Triple-Therapien zum Einsatz.
Mit dem 13C- oder 14C-Harnstoff-Atemtest (siehe Diagnostik) kann etwa vier bis sechs Wochen nach Therapieende der Eradikationserfolg nachgewiesen werden. Als Ursachen für einen Misserfolg kommen neben mangelnder Compliance auch eine Antibiotika-Resistenz in Betracht. Vor einem erneuten Therapieversuch sollte der Erreger daher kultiviert und eine Resistenzbestimmung durchgeführt werden.
Die Reinfektionsrate ist gering und liegt bei etwa 1% pro Jahr.
Prophylaxe - Ausblick
2005 trafen sich am Max-Planck-Institut für Infektionsbiologie in Berlin Helicobacter-Experten aus Nordamerika, China und Europa, um über die Entwicklung und den Einsatz eines Impfstoffs zu diskutieren. Nach Thomas F. Meyer, Direktor des Instituts, wird „die Gefährlichkeit von H. pylori immer noch generell unterschätzt. Mehr als die Hälfte aller Menschen ist damit infiziert, und man muss davon ausgehen, dass etwa zehn Prozent der Weltbevölkerung einmal im Leben an einem Magengeschwür erkranken.“ Ein Teil davon leidet danach an einem Magenkarzinom, das weltweit jährlich etwa 750 000 Opfer fordert. Es ist zehn- bis zwanzigfach häufiger als der seltene Speiseröhrenkrebs. Um den Zusammenhang dieser Krebsform, dem Sodbrennen mit dem Verschwinden des Magenkeims H. pylori geht es vor einer Entscheidung über die Impfstrategie.
Malfertheiner u. a. schlagen im American Journal of Gastroenterology die Impfung vor allem in Ländern mit hohem Magenkrebsrisiko vor, also vor allem in China, Japan und den Staaten Lateinamerikas.
Eine Rolle bei der künftigen Entscheidung kann auch das Interesse der Pharmaindustrie spielen, die das sichere Geschäft mit den Antibiotika verständlicherweise hoch einschätzt.
Die Berliner Forscher warnen vor verfrühter Hoffnung auf die Möglichkeit zur Impfung. Ein zuverlässiger Impfstoff sei vor 2010 nicht verfügbar.
Prävalenz und Verbreitung
Mit einer Prävalenz von weltweit ca. 50 % ist die H. pylori-Infektion eine der häufigsten chronischen bakteriellen Infektionen. Hierbei ist die Infektionsrate in Entwicklungsländern sehr viel höher als in den Industrienationen. In Deutschland sind insgesamt etwa 33 Millionen Menschen mit H. pylori infiziert, von denen ungefähr 10 bis 20 % ein peptisches Geschwür entwickeln. Als Faustregel gilt: Die Anzahl der Lebensjahre entspricht in Industrienationen ungefähr der Prävalenz in Prozent.
Helicobacter ist der Erreger, der in Mitteleuropa mehr Todesfälle verursacht als alle anderen Infektionskrankheiten zusammen, einschließlich Hepatitis, Aids, Typhus und Tuberkulose.[6]
Es wurde zeitweise behauptet, dass das Vorkommen des Bakteriums im Zusammenhang mit dem sozioökonomischen Status steht. Jedoch haben Arbeiten aus der Schweiz und Deutschland diese Ansicht nicht stützen können. So sind etwa sieben Prozent der Jugendlichen in der Schweiz und Deutschland von H. pylori befallen, unabhängig vom Status. Nach bisherigen Untersuchungen sind etwa 50 Prozent der älteren Erwachsenen mit dem Bakterium kontaminiert, jedoch nicht jeder entwickelt eine gastroduodenale Ulkuskrankheit. Nach der Beseitigung des Bakteriums besteht nur ein einprozentiges Risiko einer Wiederansteckung.
Eine Studie an 2.219 Kindern in Leipzig ergab die Feststellung, dass bei H.p.-infizierten Vorschülern etwa 2/3 der Eltern infiziert waren − doppelt so hoch, wie es statistisch zu erwarten war. Etwa 40 % der Kinder gaben Bauchschmerzen an. Die infizierten Kinder waren im Durchschnitt 1,4 cm kleiner und 1,3 kg leichter als die uninfizierten Kinder. [7]
Für das weltweit verbreitete Bakterium konnten insgesamt 370 Stämme nachgewiesen werden, die in Details ihrer DNA-Sequenzen sehr große Unterschiede aufweisen. Bei einem Vergleich des Bakteriengenoms wurde festgestellt, dass es bevorzugt innerhalb von Familien weitergegeben wird. Das führt dazu, dass Bakterienstämme in unterschiedlichen geographischen Bevölkerungsgruppen genetisch unterscheidbar sind. Durch Vergleiche des Bakterienerbguts ist es Epidemiologen und Ethnologen möglich, die Ausbreitung der Bakterien, und somit indirekt Wanderbewegungen der Menschheit nachzuvollziehen. Man spricht von mindestens 60.000 Jahren. [8]
Historie
Dem deutschen Arzt und Forscher Robert Koch (1843-1910) gelang es im 19. Jahrhundert Bakterien durch Kultivierung, Mikroskopie und Übertragung in einen Kausalzusammenhang mit Infektionskrankheiten zu bringen. Er ebnete so den Weg in die medizinische Mikrobiologie und beschrieb die Bakterien als Krankheitserreger.
Vor der Entdeckung des H. pylori als Ursache von Geschwüren im Magen- und Zwölffingerdarm (gastroduodenale Ulkuskrankheit) wurde die Theorie der „Übersäurung des Magens“ sowie Einfluss psychischer Faktoren als Grund für die Krankheiten angenommen. Sie wurden mit Magensäure neutralisierenden (Antazida) oder die Magensäureproduktion blockenden Arzneimittel (Magensäureblocker) behandelt. Man nahm an, dass das saure Magenmilieu eine Magenflora ausschließe. (Vgl. hierzu die Voruntersuchungen und Erkenntnisse von Georg Ernst Konjetzny).
Barry Marshall und John Robin Warren aus Perth, Western Australia, entdeckten H. pylori im Jahre 1983. Ihre Entdeckung wurde von der medizinischen Forschung lange Zeit nicht ernst genommen. Erst 1989 kam es zum Durchbruch und das Bakterium wurde weltweit als Ursache des Ulcus angenommen. Im Dezember 2005 wurden Warren und Marshall für ihre Arbeiten zu H. pylori je zur Hälfte mit dem Nobelpreis für Physiologie oder Medizin ausgezeichnet.
Ursprünglich wurde der Organismus „Campylobacter pyloridis“ genannt (nach dem Pylorus). Später wurde es in „Campylobacter pylori“ umbenannt, damit es besser zu den Namen anderer krankmachender Keime im Magen-Darm-Trakt passt. 1989 erhielt es wegen des Bestands an Enzymen und Funktionen endgültig seinen heutigen Namen.
Weitere Helicobacter-Arten wurden seitdem auch in den Mägen von Säugetieren und Vögeln entdeckt.
Genomforschung
Bereits im Jahr 1997 wurde die erste komplette Genomsequenz eines Vertreters der Art H. pylori publiziert. 1999 wurde eine zweite Sequenz veröffentlicht, womit sich erstmals die Möglichkeit ergab, die Genomsequenzen von zwei Isolaten derselben Bakterienart zu vergleichen. Dabei zeigte sich, dass sich die beiden Isolate in etwa 10 % der Gene unterschieden.[9] [10]
Quellenangaben
- ↑ S. E. Miederer u. a.: Digestive diseases and sciences. New York 1996,41,944. ISSN 0163-2116
- ↑ Jérôme Viala u. a., in: Nature immunology 5.2004, 11(Nov.), 1166-1174. ISSN 1529-2908
- ↑ J P Gisbert, J M Pajares: Stool antigen tests for the diagnosis of Helicobacter pylori infection: A systemic review. In: Helicobacter, 2004; 9: 347–368.
- ↑ Stuhlantigen-Tests zur H.-pylori-Diagnostik? In: Deutsches Ärzteblatt 102, Ausgabe 39 vom 30. September 2005, Seite A-2649 / B-2239 / C-2115
- ↑ European Helicobacter pylori Study Group (EHPSG)
- ↑ Kunstmann, Chr., Medical tribune, 43. Jg., Nr. 28, S. 2
- ↑ Tilo Richter: Untersuchungen zur Epidemiologie und Klinik der Helicobacter-pylori-Infektion von Leipziger Einschülern und Familienangehörigen (eine populationsbezogene Studie). Medizinische Fakultät der Universität Leipzig, 2002, Dissertation
- ↑ Magenbakterium. Menschen tragen seit 60.000 Jahren blinden Passagier im Bauch. In: Der Spiegel, 8. Februar 2007 (online)
- ↑ J.-F. Tomb u. a.: The complete genome sequence of the gastric pathogen Helicobacter pylori. in: Nature. London 388.1997, 539-547. ISSN 0028-0836
- ↑ R.A. Alm u. a., in: Genomic-sequence comparison of two unrelated isolates of the human gastric pathogen Helicobacter pylori. in: Nature. London 397.1999, 176-180. ISSN 0028-0836
Literatur
- Fachliteratur
- M. Kist, E. Glocker, S. Suerbaum: Pathogenese, Diagnostik und Therapie der Helicobacter-pylori-Infektion. In: Bundesgesundheitsblatt, Berlin 48.2005,6 (Juni), S.669–678. ISSN 0007-5914
- B. J. Marshall: Unidentified curved bacillus on gastric epithelium in active chronic gastritis. In: Lancet., London 1983,1(Nr. 8336), 1273–1275. PMID 6134060 ISSN 0140-6736
- B. J. Marshall, J. R. Warren: Unidentified curved bacilli in the stomach patients with gastritis and peptic ulceration. In: Lancet. London 1984,1(Nr. 8390), 1311–1315. PMID 6145023 ISSN 0140-6736
- Helicobacter pylori in peptic ulcer disease. in: Consensus Development Conference Statement. National Institutes of Health (NIH). Bethesda 12.1994,1 (Jan. 7-9), 1-23.
- Helicobacter pylori and peptic ulcer. Centers for Disease Control and Prevention, Atlanta . (Cited 2004 Dec 21, online].
- M. J. Blaser: An Endangered Species in the Stomach. in: Scientific American. New York 292.2005,2,38-45. PMID 15715390 ISSN 0036-8733 (Excerpt)
- R.P.H. Logan, M.M.Walker: Clinical review. ABC of the upper gastrointestinal tract. Epidemiology and diagnosis of Helicobacter pylori infection. In: British Medical Association (BMJ). London 323.2001, 920–922. PMID 11668141 ISSN 0959-8138
- S. Tsuji, N. Kawai u.a.: Review article: inflammation-related promotion of gastrointestinal carcinogenesis – a perigenetic pathway. Review. in: Alimentary pharmacology & therapeutics. Oxford 2003,18(Suppl 1), 82-89. PMID 12925144 ISSN 0269-2813
- J. Viala, C. Chaput, I. G. Boneca, A. Cardona u.a.: Nod1 responds to peptidoglycan delivered by the Helicobacter pylori cag pathogenicity island. in: Nature immunology. New York 2004,5, 1166-1174. PMID 15489856 ISSN 1529-2908
- Populärwissenschaftlich
- Harro Albrecht: Einspruch vor der Hinrichtung − Ein Bakterium gilt als Auslöser von Magenkrebs. Einige Experten halten es jedoch für nützlich. In: Die Zeit, Nr. 38, 2001 (online)
- Hans Schuh: Das Brennen im Bauch. In: Die Zeit, 19. September 2005 (online)
- Titel? in: Der Spiegel. Hamburg 1987, 34, 168-169
Weblinks
- Helicobacter pylori – Informationen des Robert Koch-Instituts
- „Bakterium liefert Hinweise auf Völkerwanderung“ - science.orf.at
- European Helicobacter pylori Study Group (Englisch)
Bitte beachte den Hinweis zu Gesundheitsthemen!
Wikimedia Foundation.