- Magenkarzinom
-
Klassifikation nach ICD-10 C16.- Magenkarzinom ICD-10 online (WHO-Version 2011) Ein Magenkarzinom (Magenkrebs) ist eine Krebserkrankung des Magens. Im Gegensatz zu den meisten anderen Krebsarten hat die Anzahl an Neuerkrankungen pro Jahr in den westlichen Ländern seit Jahren kontinuierlich abgenommen. Hauptrisikofaktoren für die Entstehung eines Magenkarzinoms sind eine nitrosaminreiche Ernährung sowie eine chronische Infektion mit Helicobacter pylori. Zentrale Bedeutung in der Diagnostik des Magenkrebses hat die Magenspiegelung (Gastroskopie). Mittels kleiner Gewebeproben, die im Rahmen einer solchen Untersuchung gewonnen werden, kann die Diagnose genau vom Pathologen gestellt werden. Beim Fehlen von Metastasen (Tochtergeschwulsten) ist die Therapie der Wahl die operative Entfernung des Magens (Gastrektomie), verknüpft mit einer Entfernung der lokalen Lymphknoten (Lymphadenektomie). In Abhängigkeit vom Tumorstadium erfolgt bei lokalem Tumorstadium eventuell zusätzlich eine Chemotherapie vor der Operation, eine sogenannte neoadjuvante Chemotherapie oder im Anschluss an die Operation (adjuvante Chemotherapie). Bei Vorliegen von Fernmetastasen ist keine heilende Therapie mehr möglich. In diesem Stadium wird bei Hinweis auf Behinderung der Magenpassage eine Umgehungsoperation (palliative Gastrektomie) durchgeführt. Fehlt diese Symptomatik, so wird in Abhängigkeit vom Allgemeinzustand des Patienten eine palliative Chemotherapie durchgeführt.
Inhaltsverzeichnis
Epidemiologie
Weltweit stellt das Magenkarzinom den zweithäufigsten Tumor des Menschen dar.[1] In Deutschland macht Magenkrebs nur rund fünf Prozent aller malignen Erkrankungen aus.[2] Das Auftreten variiert regional erheblich. Länder mit hohem Auftreten sind Japan, Chile, Costa Rica, Kolumbien, China, Portugal, Russland und Bulgarien. In diesen Staaten ist das Auftreten rund vier- bis sechsfach im Vergleich zu Ländern mit niedrigem Risiko erhöht. In der westlichen Welt geht die Krebsart mittlerweile im Vergleich zu anderen Krebsarten zurück. So war sie 1930 die häufigste Krebstodesursache in den USA, heute ist Magenkrebs nur noch für rund 2,5 % der Krebstoten verantwortlich. Dies lässt sich durch ein besseres Langzeitüberleben der Patienten erklären, ist aber vor allem der Abnahme der Neuerkrankungsrate zu verdanken. Diese fiel von 38:100.000 in den 1930er-Jahren auf rund 5:100.000 im 21. Jahrhundert. In den meisten Staaten sind Männer gegenüber Frauen doppelt so oft von der Krankheit betroffen.[1]
Im Jahr 2002 wurden in Deutschland knapp 20.000 Fälle diagnostiziert. Männer sind etwas häufiger als Frauen betroffen (Verhältnis etwa 3:2). Der Häufigkeitsgipfel liegt jenseits des 50. Lebensjahres.
Risikofaktoren
Zu den umweltbedingten Risikofaktoren zählen die Infektion mit Helicobacter pylori, bestimmte Ernährungsweisen und gesellschaftliche Faktoren. Eine chronische Infektion mit Helicobacter pylori, einem Bakterium, das in der Magensäure überleben kann und auch Magengeschwüre begünstigt, steigert das Risiko von Magenkrebs um den Faktor fünf bis sechs. Zwar führt nicht jede Infektion zum Krebs, aber in fast allen Karzinomen vom intestinalen Typ kann eine Infektion nachgewiesen werden. Eine Ernährung mit hohem Gehalt an Nitrat und Nitrit, das in schlecht aufbereitetem Trinkwasser oder Konservennahrung vorkommen kann, fördert auch die Krebsentstehung. Ebenso kann mit der Nahrung aufgenommenes Benzo[a]pyren zur Entartung beitragen. Auch Rauchen erhöht über einen bisher unbekannten Mechanismus das Risiko, an einem Magenkarzinom zu erkranken. Da diese Risikofaktoren vor allem bei Personen mit geringem sozio-ökonomischen Status vorhanden sind, tritt Magenkrebs in dieser Bevölkerungsgruppe gehäuft auf.[1]
Außerdem gibt es zahlreiche patientenbezogene Risikofaktoren, die Magenkrebs begünstigen. Eine chronische Magenschleimhautentzündung senkt auf die Dauer den Säurespiegel und macht so den Magen verwundbar für die Besiedlung mit Helicobacter. Ebenso führt sie durch die andauernde Entzündungsreaktion zu einer Umwandlung der Schleimhaut, bei der Magenschleimhaut durch Schleimhaut, die der des Darms ähnelt, ersetzt wird. Diese Läsionen gelten als Vorläufer eines Karzinoms vom intestinalen Typ. Patienten, bei denen eine teilweise Magenentfernung durchgeführt wurde, haben auch ein erhöhtes Risiko zu erkranken. Dies wird auf den Fluss basischer Gallenflüssigkeit und Dünndarmsekret zurückgeführt. Adenome des Magens sind auch als Vorläufer von Magenkrebs anzusehen. Bei 40 % der entfernten Adenome findet sich ein Karzinom. Außerdem hat rund ein Drittel der Patienten mit Adenomen ein Karzinom an einer anderen Stelle des Magens.[1] Das Ménétrier-Syndrom, bei dem Schleimhaut des Magens generell verdickt ist, wird als Krebsvorstufe des Magens angesehen.[3]
Auch genetische Risikofaktoren fördern die Entstehung von Magenkrebs. So haben Patienten mit Blutgruppe A ein erhöhtes Risiko zu erkranken. Ebenso kommt es im Rahmen des autosomal-dominant erblichen Tumorsyndroms HNPCC gehäuft zu Magenkrebsfällen.[4] Fälle von Magenkrebs in der Familie erhöhen generell das individuelle Risiko des Patienten, selbst an Magenkrebs zu erkranken. Außerdem gibt es ein familiäres Magenkarzinomsyndrom, das auf einer Mutation von E-Cadherin beruht.[1]
Chronische Magengeschwüre entarten nur selten maligne (in bis zu 3 % der Fälle), hinter einem chronischen, nicht abheilenden Magengeschwür kann sich allerdings auch ein unerkannter Magenkrebs verbergen.
Wie Ernährung und Magenkrebs zusammenhängen könnten: Im Rahmen der EPIC-Studie [5] wird seit 1992 über 500.000 anfangs gesunden Teilnehmern aus zehn europäischen Ländern auf den Esstisch geschaut. Außerdem werden deren Gewicht, Größe und Körperfettverteilung registriert und Blut abgenommen. Seit 15 Jahren werden alle neu aufgetretenen Krebsfälle und anderen chronischen Krankheiten erfasst und mit Ernährungsgewohnheiten und Lebensstil assoziiert. Im Lauf der Jahre konnten so immer mehr Erkenntnisse über die Zusammensetzung einer „gesunden“ Ernährung gewonnen werden, die einen potenziellen Schutz vor Krebs und anderen Erkrankungen bieten könnten. Im April 2007 zogen Wissenschaftler der Studienzentren am Deutschen Krebsforschungszentrum[6] in Heidelberg und am Deutschen Institut für Ernährungsforschung (DIFE)[7] in Potsdam-Rehbrücke Bilanz: Ein hoher Obst- und Gemüseverzehr schützt vor Lungenkrebs und Krebs des oberen Verdauungstraktes (u. a. Magen). Vor allem Männer mit geringerem Konsum profitieren von einer Erhöhung auf 300 g Obst und Gemüse am Tag. Ein Zusammenhang mit anderen Krebsentitäten ist nicht belegt. Je höher der Vitamin-C-Spiegel im Blut, desto geringer das Magenkrebsrisiko. Dies gilt vor allem bei hohem Fleisch- und Wurstkonsum.[8]
Symptome
Die Diagnose des Magenkarzinoms wird dadurch erschwert, dass Karzinome, die noch klein sind und operativ vollkommen entfernt werden können, in der Regel keinerlei Symptome verursachen. Erst spät zeigen sich für den Patienten Symptome wie ein Völlegefühl im Oberbauch, das bei weiterem Wachstum in dauerhafte Schmerzen übergehen kann. Appetitlosigkeit, oft zusammen mit Übelkeit und Brechreiz, ist ein häufiges Spätsymptom, führt aber selten zur Vorstellung beim Arzt. Schluckstörungen sind ein Symptom fortgeschrittener Tumoren am Mageneingang. Brechreiz und Übelkeit werden eher bei Tumoren des Magenausgangs beobachtet.[3]
Seltene mit einem Magenkarzinom vergesellschaftete Symptome sind Thrombosen oberflächlicher Venen, hämolytische Anämien mit Mikroangiopathie und Akanthosis nigricans.[3]
Teilweise werden Metastasen im Eierstock, auch Krukenberg-Tumor genannt, vor dem eigentlichen Magentumor entdeckt.
Diagnostik
Bei der körperlichen Untersuchung des Patienten ist insbesondere auf vergrößerte Lymphknoten oberhalb des linken Schlüsselbeins zu achten (Virchow-Lymphknoten). Seltenere Orte einer lymphogenen Metastasierung sind die Region um den Bauchnabel und die linke Achselhöhle. Ebenso ist auf Zeichen von Aszites zu achten, dies ist ein Zeichen von Tumoraussaat in das Bauchfell. Außerdem sollte eine Tastuntersuchung der Leber durchgeführt werden, da dies den häufigsten Absiedlungsweg von Magenkarzinomen darstellt. Eine Vergrößerung kann einen Hinweis darauf geben.[9]
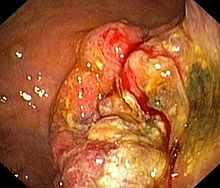
Die gebräuchlichste Methode zur Diagnose eines Magenkarzinoms ist die Magenspiegelung. Im Rahmen dieser Untersuchung sind Gewebeproben zu entnehmen, da nur eine histologische Untersuchung Art und Dignität des Tumors sicher feststellen kann. Um diese Methode zu verbessern, wurden mehrere Farbstoffe entwickelt, die auf die Magenschleimhaut aufgetragen werden können. Der Farbstoff Methylenblau wird von Oberflächenzellen des Darmes aufgenommen. Der Nachweis von Darmschleimhaut im Magen oder der Speiseröhre ist ein Hinweis auf einen bösartigen Prozess oder eine Vorstufe dessen. Die Farbstoffe Indigokarmin und Kresylviolett verstärken den Kontrast des Schleimhautreliefs und lassen so Unregelmäßigkeiten leichter erkennen. Des Weiteren ist mittlerweile die Zoomendoskopie verfügbar, bei der die Schleimhaut unter 15 bis 150-facher Vergrößerung beurteilt werden kann. Eine weitere Technik ist das Narrow-Band-Imaging. Dabei wird durch einen Filter der Blauanteil des Lichts erhöht, so dass auch Unregelmäßigkeiten in der Schleimhaut besser gesehen werden können.[9]
Bei vorhandenem Tumor muss dessen Ausbreitung festgestellt werden (Staging). Ein Mittel des Stagings ist die Endosonographie. Hierbei wird wie bei einer Magenspiegelung ein Endoskop in den Magen eingeführt. Aus dem Magen heraus wird mit Hilfe eines Ultraschallkopfs das umliegende Gewebe beurteilt. Eine weitere Untersuchung zur Suche von Tumorabsiedlungen ist eine Ultraschalluntersuchung des Bauch- und Beckenraumes. Die Computertomographie bietet eine weitere Möglichkeit nach Metastasen zu suchen, allerdings erfasst sie keine Absiedlungen, die kleiner als fünf Millimeter sind. In 20 bis 30% der CT-Untersuchungen zeigt sich ein unauffälliges Bild, obwohl Absiedlungen ins Bauchfell vorliegen. Zur Diagnose dieser Metastasen ist die Laparoskopie die sensitivste Methode. Allerdings birgt sie als operativer Eingriff Risiken für den Patienten. In 3-5% treten Komplikationen auf. In rund 0,1% der Untersuchungen verstirbt der Patient an den Folgen des Eingriffs.[9]
Tumormarker weisen bei der Diagnostik des Magenkarzinoms eine Sensitivität von 9 bis 30 % auf und stellen somit keine sinnvolle Maßnahme zur Entdeckung des Tumors dar.[9]
Histopathologie
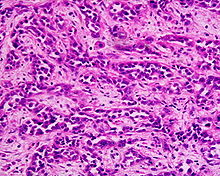
Die Mehrheit der Karzinome zeigt unter dem Mikroskop Siegelringzellen. In den Zellen ist der Zellkern an den Rand gedrängt, und sie reagieren stark mit der PAS-Färbung. Seltener treten Karzinome auf, die den Drüsen des Darmes ähneln. Es sind auch Gallertkarzinome beschrieben, bei denen außerhalb der Krebszellen Massen von PAS-positivem Schleim liegen, sowie entdifferenzierte Karzinome, deren Herkunft sich nur durch immunhistochemische Methoden klären lässt. Neben diesen Tumoren, die vom Epithel des Magens ausgehen, sind auch neuroendokrine Tumoren beschrieben.[10]
Typen
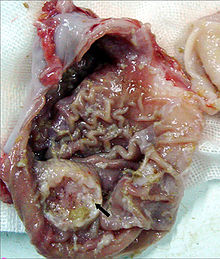
Man unterscheidet je nach der Form des Tumorwachstums vier Typen von Adenokarzinomen des Magens. Das polypoide Adenokarzinom wächst wie ein Polyp von der Mageninnenseite in das Magenlumen ein. Das ulzerierende Adenokarzinom zeichnet sich durch die Bildung einer Schleimhautschädigung im Sinne eines Geschwürs aus. Gegenüber gutartigen Magengeschwüren zeigt das Karzinom unregelmäßigere Ränder. Beide Typen machen je ein Drittel der Magenkarzinome aus. Rund ein Zehntel aller Magenkarzinome sind vom diffusen Typ. Diese Tumore wachsen nicht in das Lumen ein, sondern infiltrieren das Gewebe des Magens. Die Tumorzellen induzieren eine Fibrose in der Schleimhaut- und der Muskelschicht des Magens, was zu einer Wandverdickung führt. Der diffuse Typ ist mit einer besonders schlechten Prognose assoziiert. Als Frühkarzinom des Magens bezeichnet man einen Tumor, der auf die Schleimhaut oder die Submukosa beschränkt bleibt. Obwohl rund 20% der Frühkarzinome bei Diagnosestellung bereits metastasiert haben, besitzen sie im Vergleich zu den anderen Arten eine relativ gute Prognose.[11]
Viel seltener als Adenokarzinome sind adenosquamöse Karzinome, Plattenepithelkarzinome und undifferenzierte Karzinome.
TNM-Klassifikation
Die TNM-Klassifikation dient der Stadieneinteilung der Tumorausbreitung (sogenanntes Staging). TNM ist eine Abkürzung für
- T = Tumor: Ausdehnung des Primärtumors
- N = Nodus: Lymphknoten, Fehlen oder Vorhandensein von regionalen Lymphknotenmetastasen
- M = Metastasen: Fehlen oder Vorhandensein von Fernmetastasen
Derzeit gültig ist die 7. Auflage der Kriterien nach AJCC staging system (American Joint Comitee on Cancer)[12].
TNM-Klassifikation TX Primärtumor kann nicht bestimmt werden. T0 Keine Evidenz für einen Primärtumor Tis Carcinoma in situ: Intraepithelialer Tumor ohne Invasion der Lamina propria T1 Infiltration der Lamina propria oder der Tela submucosa (Synonym: Frühkarzinom) T1a Infiltration der Lamina propria oder Lamina muscularis mucosae T1b Infiltration der Tela submucosa T2 Infiltration der Tunica muscularis T3 Infiltration des subserösen Bindegewebes ohne Invasion des visceralen Peritoneums oder benachbarter Strukturen. T3 schließt auch Tumoren ein, welche sich entlang des gastrocolischen oder gastrohepatischen Ligaments ausbreiten, sowie das Omentum majus oder minus erreichen, ohne Durchdringung des visceralen Peritonuems, welche diese Strukturen umgibt. T4 Infiltration von Nachbarorganen (Milz, Colon transversum, Leber, Zwerchfell, Pancreas, Bauchwand, Nebenniere, Niere, Dünndarm oder Retroperitoneum) T4a Infiltration der Serosa (viscerales Peritoneum) T4b Infiltration von Nachbarorganen (Milz, Colon transversum, Leber, Zwerchfell, Pancreas, Bauchwand, Nebenniere, Niere, Dünndarm oder Retroperitoneum) NX Befall lokaler Lymphknoten nicht beurteilbar N0 Keine lokalen Lymphknoten befallen N1 Metastasen in ein bis zwei lokalen Lymphknoten N2 Metastasen in drei bis sechs lokalen Lymphknoten N3 Metastasen in sieben oder mehr lokalen Lymphknoten M0 Keine Fernmetastasen nachgewiesen M1 Fernmetastasen Therapie
Die wichtigste Behandlungsmaßnahme ist die operative Entfernung des Tumors, möglichst vollständig, mit einem Sicherheitsabstand von 5 cm beim intestinalen Typ bzw. 8 cm beim diffusen Typ. Daraus ergibt sich je nach Lokalisation eine teilweise (4/5) oder vollständige Magenentfernung, evtl. unter Mitnahme von Teilen der Speiseröhre oder des Zwölffingerdarmes. Eine 4/5 Resektion nach Billroth ist ausschließlich beim intestinalen Typ in Verbindung mit einer Lokalisation im untersten Teil des Magens, dem Antrum, möglich. In allen anderen Fällen muss bei Aussicht auf Heilung eine Gastrektomie mit einer nach Y-Roux ausgeschalteten Jejunalschlinge erfolgen. Die umgebenden Lymphknoten werden mitentfernt, bei Infiltration auch die Milz oder Teile der Leber. Anschließend wird das verbleibende Magen- oder Speiseröhrenende wieder mit dem Zwölffingerdarm verbunden (Operationstechnik nach Billroth I oder II).
Die Strahlentherapie bzw. Radiochemotherapie kann sowohl neoadjuvant als auch adjuvant eingesetzt werden. In der adjuvanten Situation konnte gezeigt werden, dass eine kombinierte Strahlen- und Chemotherapie besonders in Hochrisikokonstellationen das Gesamtüberleben signifikant verbessert. Chemotherapie kann zur Verkleinerung der Tumormasse vor der Operation (neoadjuvant) sinnvoll sein. Zusätzlich wird Immuntherapie zur Aktivierung der körpereigenen Abwehrkräfte gegen den Tumor eingesetzt.
Rehabilitation
Nach einer Voll- oder Teilentfernung des Magens kann es bei den Patienten zu verschiedenen Störungen kommen, welche eigene Maßnahmen zur Erhöhung der Lebensqualität des Patienten nach der Operation benötigen. So führt das totale oder teilweise Entfernen des Magens zu einer schnelleren Passage der Nahrung in den Dünndarm. Dadurch kann ein Dumping-Syndrom entstehen, welches beim Patienten zu einer osmotischen Schwellung des Dünndarms und vasomotorischen Störungen mit Blutdruckabfall bis zur Synkope direkt nach der Nahrungsaufnahme führen kann. Dies wird als Frühdumping bezeichnet. Die andere Seite des Krankheitsbilds, das sogenannte Spätdumping, beruht darauf, dass leicht verdauliche kohlenhydratreiche Nahrung zu schnell resorbiert wird. Dies führt zu einem zu hohen Blutzucker, den der Körper durch eine überschießende Ausschüttung von Insulin zu beherrschen versucht. Da aber meist zu viel Insulin ausgeschüttet wird, kommt es einige Stunden nach der Nahrung zur Unterzuckerung, was für den Patienten sehr belastend ist. Das Dumpingsyndrom kann durch diätetische Maßnahmen wie kleinere, aber häufigere Mahlzeiten, das Vermeiden von Flüssigkeitsaufnahme mit dem Essen oder Liegen nach den Mahlzeiten gebessert werden.[13]
Nach einer teilweisen Magenentfernung kann sich eine Refluxösophagitis ausbilden, wenn proximale Teile des Magens entfernt wurden. Ebenso kann basisches Duodenalsekret in den Restmagen oder die Speiseröhre gelangen und dort Schmerzen, Übelkeit oder eine chronische Entzündung auslösen. Diese Probleme können durch Hochlagern des Bettkopfendes oder auch durch medikamentöse Behandlung behoben werden.[13] Auch die Fettverdauung kann den Patienten Probleme bereiten, da die Nahrung nicht mehr im Magen gespeichert werden kann und somit die Zeit sinkt, welche die Bauchspeicheldrüse für die Sekretion von Fett verdauenden Enzymen hat. Als Therapie kann der Fettanteil der Nahrung reduziert werden; auch können die Enzyme exogen zugeführt werden. Bei vielen Patienten treten Malassimilationssyndrome auf, bei denen Nahrungsmittelbestandteile nicht in ausreichendem Umfang verdaut oder resorbiert werden können. Deshalb ist der Patient auf eine ausreichende Kalorienzufuhr und eine ausreichende Zufuhr von Vitaminen und Mineralstoffen hinzuweisen und entsprechend zu schulen. Ebenso entwickeln fast alle Patienten mit einer vollständigen Magenentfernung einen Mangel an Vitamin-B12. Dieser verursacht mit einer Latenz von drei bis fünf Jahren eine Anämie. Infolgedessen ist bei jedem Patienten eine Substitution des Vitamins indiziert. Ebenso treten bei Patienten nach der Operation Störungen des Knochenstoffwechsels auf, die Osteoporose sehr stark begünstigen. Einerseits wird dies auf verminderte Kalziumaufnahme zurückgeführt, da die meisten Patienten nach der Operation keine Milchprodukte mehr vertragen. Andererseits findet sich häufig ein Vitamin-D-Mangel. Kalzium und Vitamin-D können exogen zugeführt werden. Darüber hinaus stellen die Krebserkrankung und der operative Eingriff für die Patienten in der Regel eine starke psychische Belastung dar. Die Fähigkeit des Patienten, mit seiner Erkrankung umzugehen, sollte infolgedessen wenn nötig durch psychologische Betreuung unterstützt werden.[13]
Vorbeugung
Da das Ernährungsprofil viele Risikofaktoren abdeckt, andererseits auch die protektive Wirkung von Obst- und Gemüse bekannt ist, sollten ungesunde Essgewohnheiten grundsätzlich umgestellt werden. Vor allem häufiger Verzehr von Fleisch und gepökelter Nahrung sollte reduziert werden. Raucherentwöhnung ist der Gesundheit prinzipiell zuträglich.
Bei nachgewiesenem Befall mit Helicobacter pylori ist deren Eradikation (medikamentöse Beseitigung) anzustreben. Sollte Magenkrebs in der Familie verbreitet sein oder eine chronische Gastritis vorliegen, empfiehlt sich eine regelmäßige Magenspiegelung.
Beim Deutschen Krebsforschungszentrum geht man davon aus, dass der registrierte Rückgang (zwischen 1977 und 1997 um rund ein Viertel) der Magenkrebserkrankungen auf die massenhafte Verbreitung von Kühlschränken und die ganzjährige Bereitstellung von frischem Obst und Gemüse und einem damit verbundenen Rückgang der Konservierung mittels Pökeln und Räuchern zurückzuführen ist.
Prognose
Da Magenkrebs in der Regel erst in weit fortgeschrittenen Stadien diagnostiziert wird (70 % aller Fälle werden in Tumorstadien III und IV erkannt), ist die Sterberate insgesamt relativ hoch. Bei frühzeitiger Erkennung (Stadium I) beträgt die 5-Jahresüberlebensrate 65 bis 80 %, bei fortgeschrittenen Krebsstadien sinkt sie dramatisch. Für den westeuropäischen Raum betragen die 5-Jahresüberlebensraten nach Sammelstatistiken 65 % im Stadium I, 22 % im Stadium II und 5 % im Stadium III. Im Tumorstadium IV ist eine 5-Jahres-Überlebenszeit nicht zu erwarten. [14] Sollte man die ersten fünf Jahre überleben, besteht eine 50- bis 90-prozentige Chance, den Krebs zu besiegen.
Quellen
- ↑ a b c d e Chen Liu und James Crawford: The Gastrointestinal Tract. In Pathologic Basis of Disease. Vinag Kumar, Abul Abbas, Nelson Fausto (Herausgeber), 7. Auflage, Philadelphia, 2005, S. 823–826
- ↑ C. Thomas: Histopathologie, Stuttgart, 2006 S. 139
- ↑ a b c Robert Mayer: Gastrointestinal Tract Cancer. In: Harrison's Principles of Internal Medicine. Anthony Fauci u. a. (Herausgeber), Band 1, New York, 2008 S. 571–573
- ↑ Frank Mitros und Emanuel Rubin: The Gastrointestinal Tract. In: Rubin's Pathology. Raphael Rubin, David Strayer, u. a.: (Herausgeber), 5. Auflage, Philadelphia, 2008, S. 569
- ↑ EPIC
- ↑ DKFZ
- ↑ DIFE
- ↑ Abgewandelt zitiert nach: „Was schützt vor Krebs und Diabetes?“, MMW-Fortschr. Med., Nr. 24 / 2007 (149. Jg.), S. 16, dort zitiert nach EPIC-Symposium, Berlin, 25. April 2007
- ↑ a b c d Ch. Englisch-Fritz u. a.: Diagnostik beim Magenkarzinom. In: Der Onkologe 14, 2008, S. 332–338.
- ↑ C. Thomas: Histopathologie. Stuttgart, 2006, S. 139
- ↑ Frank Mitros und Emanuel Rubin: The Gastrointestinal Tract. In: Rubin's Pathology. Raphael Rubin, David Strayer u. a. (Herausgeber), 5. Auflage, Philadelphia, 2008, S. 571
- ↑ K. Washington: 7th edition of the AJCC cancer staging manual: stomach. In: Ann Surg Oncol 17, 2010, S. 3077-79.
- ↑ a b c H. Delbrück und H. Wilke: Rehabilitation von Patienten mit Magenkarzinomen. In: Der Onkologe 6, 2000, S. 6–13.
- ↑ Leitlinie Magenkarzinom der Uni Freiburg
Weblinks
- www.krebsinformation.de – Ausführliche und verständliche Information für Patienten und Angehörige (Krebsinformationsdienst)
- Magenkarzinom-Bildergalerie
- Meyer, Hans-Joachim; Wilke, Hansjochen: Behandlungsstrategien beim Magenkarzinom. In: Dtsch Arztebl Int. Nr. 108(41), 2011, S. 698-706 (Übersichtsarbeit).

Bitte den Hinweis zu Gesundheitsthemen beachten! Kategorien:- Krebserkrankung
- Krankheitsbild in der Gastroenterologie
- Krankheitsbild in der Viszeralchirurgie
- Magen
Wikimedia Foundation.