- Lokalanästhetika
-
Als Lokalanästhetikum (Pl. -ka) werden Anästhetika zur örtlichen Betäubung bezeichnet. Moderne Wirkstoffe besitzen keine euphorisierende oder suchterzeugende Wirkung und dürfen nicht mit Betäubungsmitteln im Sinne des Betäubungsmittelgesetzes wie Morphin oder Heroin verwechselt werden.
Inhaltsverzeichnis
Geschichte
- 1859 erstmals isoliert der Göttinger Chemiker Alfred Niemann Kokain und stellt die lokalanästhetische Wirkung fest
- 1884 der Wiener Ophthalmologe Carl Koller führt eine schmerzfreie Augenoperation mit Kokain durch
- 1884 erste Leitungsanästhesie am Nervus alveolaris inferior durch den Chirurgen William Halsted
- 1903 durch Beigabe von Adrenalin verlängert der Leipziger Chirurg Heinrich Braun die Wirkdauer
Chemische Struktur
Die chemische Struktur aller Lokalanästhetika ist ähnlich. Sie bestehen aus einer lipophilen aromatischen Ringstruktur, einer Zwischenkette und einer hydrophilen Aminogruppe. Nach der Zwischenkette unterscheidet man Aminoester („Ester-Typ“) und Aminoamide („Amid-Typ“). Die Aminoester werden im Gewebe durch eine Cholinesterase metabolisiert; der Abbau der Aminoamide erfolgt in der Leber durch N-Dealkylierung oder Hydrolyse.
Wirkungsmechanismus
Lokalanästhetika entfalten ihre Wirkung an der Zellmembran von Nervenzellen. Hier blockieren sie Natriumkanäle und verhindern dadurch den Einstrom von Natriumionen in die Zelle und somit die Bildung von Aktionspotenzialen. In höheren Konzentrationen wird zusätzlich der Kaliumkanal blockiert und Kaliumionen gehindert aus dem Zellinneren auszuströmen. Damit wird die Bildung und Fortleitung von Empfindungen wie Temperatur, Druck oder Schmerz und die Überleitung motorischer Impulse an dieser Stelle abgeschwächt oder ganz unterbrochen.
Alle Lokalanästhetika sind schwach basische Amine und liegen bei physiologischem pH-Wert in geladener und ungeladener Form vor. Der Wirkort liegt an der Innenseite der Natriumkanäle in der Zellmembran, daher ist eine Diffusion der Substanzen in das Zellplasma notwendig. Nur die ungeladene Base kann durch die Zellmembran ins Innere gelangen, dissoziiert hier in die geladene Form, welches auch die aktive Form des Lokalanästhetikums darstellt, gelangt an die Bindungsstelle des Natriumkanals und entfaltet dort seine Wirkung.
Die Lokalanästhetika haben einen pKS-Wert zwischen 7,8 und 9. Wasserlöslich sind sie nur in der ionisierten (protonierten) Form, d. h. bei pH-Werten unter dem jeweiligen pKS-Wert. Daher werden sie in Injektionslösungen mit einem pH von 4–6 verabreicht. Im Gewebe mit einem pH-Wert von 7,4 wird die Injektionslösung abgepuffert und es liegen je nach pKS-Wert des Lokalanästhetikums 2–30 % des Lokalanästhetikums in der nicht–ionisierten, lipidlöslichen Form vor. Wirksam ist das Anästhetikum allerdings nur in der ionisierten Form, so dass ab einem pH von 9 alle Lokalanästhetika unwirksam werden. Umgekehrt kann auch ein niedriger pH–Wert, wie er z. B. im entzündeten Gewebe (pH ≤ 6) herrscht, dazu führen, das dass Lokalanästhetikum nicht in die Nervenfasern eindringen kann und ebenfalls unwirksam bleibt.
Anwendung
Präparate dieser Art werden fast ausschließlich zur Schmerzausschaltung bei medizinischen Prozeduren wie z. B. Operationen und zur Schmerztherapie eingesetzt. In der Chirurgie und vor allem in der Anästhesie haben sich im Laufe der Zeit vielfältige Methoden zur Lokalanästhesie entwickelt. Diese reichen von einfachen Infiltrationsanästhesien bis hin zur Anlage von rückenmarksnahen Schmerzkathetern (Periduralanästhesie). Neben der Zubereitung als Injektionslösung existieren für die Oberflächenanästhesie auch Salben, Gele, Sprays und Pflaster, die Lokalanästhetika beinhalten.
Einigen Präparaten ist Adrenalin, Noradrenalin oder Phenylephrin beigemischt. Diese sogenannten Vasokonstriktoren verengen die Blutgefäße im Wirkbereich und senken so die Durchblutung. Dadurch wird die Resorption der Lokalanästhetika verringert und die Wirkdauer verlängert. Diese Mischungen dürfen in Bereichen wie Finger, Zehen, Ohr oder Penis nicht angewendet werden, da hier die Gefahr des Absterbens durch Minderdurchblutung besteht. Zusätzlich kann es bei herzkranken Patienten zu Komplikationen des Herz-Kreislaufsystems durch diese Substanzen kommen.
Bei Spinalanästhesien wird das Lokalanästhetikum in den Subarachnoidalraum des Spinalkanals gespritzt; dort liegt das Rückenmark (bis etwa zum 12. Brustwirbelkörper, darunter Nervenstränge, die weiter nach unten ziehen) in einer Flüssigkeit, dem Liquor cerebrospinalis. Für diese Art der Betäubung gibt es spezielle Zubereitungen, denen Glukoselösung beigemischt wurde. Diese sogenannten hyperbaren Lokalanästhetika sinken nach Einspritzen in den Subarachnoidalraum der Schwerkraft gehorchend nach unten, da sie wegen der Beimischung ein höheres spezifisches Gewicht als der Liquor cerebrospinalis haben. Dadurch lässt sich, abhängig von der Lagerung des Patienten, eine gezielte Ausbreitung des betäubten Bereiches erreichen.
Unerwünschte Wirkungen, Intoxikation
Lokalanästhetika können nicht nur die Bildung von Aktionspotenzialen in peripheren Nerven blockieren, sondern auch in anderen Bereichen wie Gehirn oder Herz. Da sie im Allgemeinen (mit Ausnahme bei der intravenösen Regionalanästhesie) in die Nähe von peripheren Nerven bzw. Rückenmark appliziert werden, kommt es nicht zu solchen systemischen Wirkungen. Gelangt jedoch eine zu große Menge der verwendeten Substanz in das Kreislaufsystem, beispielsweise bei unbemerkter intravenöser Injektion, kann es zu unerwünschten Wirkungen kommen.
Die Intoxikation kann in vier Stadien eingeteilt werden:
- Prodromalstadium (periorale Taubheit, metallischer Geschmack)
- Präkonvulsives Stadium (Tremor, Tinnitus, Nystagmus, Somnolenz)
- Konvulsives Stadium (generalisierte tonisch-klonische Anfälle)
- Stadium der ZNS Depression (Koma, Apnoe, Kreislaufkollaps)
ZNS-Nebenwirkungen
Bei zu hohen Plasmaspiegeln von Lokalanästhetika kommt es primär zu Funktionsstörungen des zentralen Nervensystems (ZNS). Diese können von Unruhe, Schwindelgefühl, oralem Kribbeln, metallischem Geschmack im Mund bzw. Taubheit bis hin zu generalisierten Krampfanfällen und Koma reichen. Da die zentralnervösen Symptome meist reversible sind, bemüht man sich, Medikamente zu verabreichen, deren ZNS-Nebenwirkungen lange vor den kardialen auftreten (hohe CC/CNS-Ratio, z.B. Ropivacain).
Kardiotoxizität
Auch am Herzen kann es bei zu hohen Plasmaspiegeln von Lokalanästhetika zu Nebenwirkungen kommen. Es kann zur Abnahme der Herzkraft, Verlangsamung der Erregungsweiterleitung im Herzen bis hin zu lebensgefährlichen Herzrhythmusstörungen kommen.
Therapie der Intoxikation
Die Therapie konzentriert sich auf die Sicherung der Vitalfunktionen. Sauerstoffgabe erfolgt mit 15l/min über Maske. Achtung: Die Übergänge zwischen den Stadien sind zügig fließend und nicht in strenger Reihenfolge. Bei Krampfäquivalenten sollten die Atemwege sofort durch Intubation gesichert werden. Vor allem bei Bupivacain, aber auch bei Ropivacain sind durch die hohe Lipophilie der Substanzen Blockierungen des Reizleitungssystems des Myokards zu erwarten.
Allergien
Allergien treten vor allem bei Lokalanästhetika vom Ester-Typ (z. B. Procain) auf, da beim Abbau dieser Substanzen Paraaminobenzoesäure entsteht, die für die allergische Reaktion verantwortlich gemacht wird. Lokalanästhetika vom Ester-Typ werden in Deutschland nur noch sehr selten angewendet. Bei Lokalanästhetika vom Amid-Typ wurden vor allem allergische Reaktionen gegen bestimmte Stabilisatoren, die den Präparaten beigemischt waren, beobachtet. Hier vor allem Methylparaben, welches als Konservierungsmittel dient. Neuere Lokalanästhetika vom Amid-Typ werden parabenfrei hergestellt.
Wirkstoffe
Substanz Struktur Wirkeintritt PKs Wirkdauer Proteinbindung Einführung Aminoamide Lidocain 
schnell 7,9 60–120 min 65 % 1943 Mepivacain 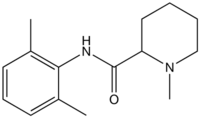
schnell 7,6 90–180 min 75 % 1957 Prilocain 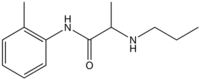
schnell 7,7 60-120 min 55 % 1960 Articain 
schnell 7,8 4-5 h 95 % 1970 Bupivacain 
langsam 8,1 4-5 h 95 % 1963 Ropivacain 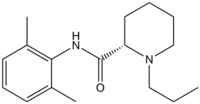
langsam 8,1 4-6 h 94 % 1996 Etidocain 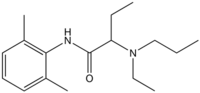
schnell 7,7 4-6 h 95 % 1972 Aminoester Procain 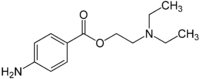
langsam 8,9 45-60 min 5 % 1905 Benzocain 
schnell 3,5 30-60 min 6 % 1900 2-Chlorprocain 
schnell 9,1 30-45 min 1952 Tetracain 
langsam 8,6 60-180 min 80 % 1931 Referenzen: [1][2][3] Literatur
- Leonard S. Jacob: Intensivkurs: Pharmakologie. Urban & Schwarzenberg, München - Wien - Baltimore, ISBN 3-541-12831-3
- McLure HA, Rubin AP: Review of local anaesthetic agents. Minerva Anestesiol. 2005 Mar;71(3):59-74. Review. PMID 15714182 (PDF, 113 KB)
- Zink W, Graf BM: Toxikologie der Lokalanästhetika. Pathomechanismen – Klinik – Therapie. Anaesthesist. 2003 Dec;52(12):1102-23. Review. PMID 14691623 (PDF, 462 KB)
Einzelnachweise
- ↑ S. Schulz-Stübner: Lokalanästhetika. in: Rossaint, Werner, Zwissler (Hrsg.): Die Anästhesiologie. Allgemeine und spezielle Anästhesiologie, Schmerztherapie und Intensivmedizin. Springer, Berlin; 2. Auflage 2008. ISBN 978-3540763017
- ↑ H. Niesel, H. Van Aken: Lokalanästhesie, Regionalanästhesie, regionale Schmerztherapie. Georg Thieme Verlag, 2006. ISBN 978-3131434128
- ↑ A. Dullenkopf, A. Borgeat: Lokalanästhetika. Anaesthesist. 2003 Apr;52(4):329-40. PMID 12715136
Bitte beachte den Hinweis zu Gesundheitsthemen!
Wikimedia Foundation.

