- Druckgeschwür
-
Klassifikation nach ICD-10 L89 Dekubitalgeschwür ICD-10 online (WHO-Version 2006) Als einen Dekubitus (neulateinisches Maskulinum, korrekter Plural Dekubitūs [mit langem u], obwohl in der medizinischen Alltagssprache meist falsch latinisiert Dekubiti oder eingedeutscht Dekubiten verwendet wird, vergleiche Wortherkunft), auch als ein Druckgeschwür, Dekubitalgeschwür, Wundliegegeschwür oder jeweils ein -ulkus bezeichnet man einen Bereich der lokalen Schädigung der Haut und des darunterliegenden Gewebes.
Die Dekubitalgeschwüre können „Pflegefehler“ sein und werden deshalb auch als Gradmesser der Pflegequalität gewertet.
Inhaltsverzeichnis
Etymologie
Der Begriff Dekubitus, ein neulateinisches, erst im 19. Jahrhundert geprägtes Wort,[1] stammt vermutlich von decumbere, decubitum („sich niederlegen“, vor allem zum Schlafen, zum Essen oder für den Beischlaf) ab. Möglich ist auch die Abstammung von lateinisch decubare („liegen“). Gemeint ist damit das „Sichdurchliegen“ der Kranken. Ursprünglich wurden Druckgeschwüre als Gangraena per decubitum bezeichnet, was sich von der griechischen gángraina, γάγγραινα, „fressendes Geschwür“ ableitet und „faulige Wunde durch das Liegen“ bedeutete (vergleiche Gangrän). Später blieb davon nur die Kurzform Dekubitus übrig. Das Wort Geschwür wird im deutschen Sprachraum seit dem 16. Jahrhundert verwendet. Es leitet sich von schwären (althochdeutsch sweran), „schmerzen“, „schwellen“, „eitern“ ab und bedeutete ursprünglich „das, was eitert“.
Uneinigkeit herrscht in der Fachliteratur über den korrekten Plural des Wortes Dekubitus. Eigentlich der lateinischen u-Deklination zugehörig, wäre der korrekte Nominativ Plural Dekubitūs (mit langem u), jedoch folgten ab dem dritten nachchristlichen Jahrhundert im Zuge einer allgemeinen Sprachvereinfachung viele Wörter einer „heteroklitischen Flexion“, d. h. sie wurden der o-Deklination folgend gebeugt. Deshalb ist wohl auch Dekubiti korrekt.
Dekubitusklassifikation nach Grad und Stadium (Seiler 1979)
Dekubitusgeschwüre werden nach W. O. Seiler in vier Grade und drei Stadien eingeteilt:
- Grad 1: nicht wegdrückbare, umschriebene Hautrötung bei intakter Haut. Weitere klinische Zeichen können Ödembildung, Verhärtung und eine lokale Überwärmung sein.
- Grad 2: Teilverlust der Haut; Epidermis bis hin zu Anteilen des Koriums sind geschädigt. Der Druckschaden ist oberflächlich und kann sich klinisch als Blase, Hautabschürfung oder flaches Geschwür darstellen.
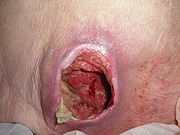
- Grad 3: Verlust aller Hautschichten einschließlich Schädigung oder Nekrose des subkutanen Gewebes, die bis auf, aber nicht unter, die darunterliegende Faszie reichen kann. Der Dekubitus zeigt sich klinisch als tiefes, offenes Geschwür.
- Grad 4: Verlust aller Hautschichten mit ausgedehnter Zerstörung, Gewebsnekrose oder Schädigung von Muskeln, Knochen oder stützenden Strukturen wie Sehnen oder Gelenkkapseln, mit oder ohne Verlust aller Hautschichten.
- Stadium A: Wunde „sauber“, Granulationsgewebe, keine Nekrosen
- Stadium B: Wunde schmierig belegt, Restnekrosen, keine Infiltration des umgebenden Gewebes, Granulationsgewebe, keine Nekrosen
- Stadium C: Wunde wie Stadium B mit Infiltration des umgebenden Gewebes und/oder Allgemeininfektion (Sepsis)
Entstehung
Der Begriff Druckgeschwür weist auf die lokale Druckbelastung als maßgeblichen Entstehungsfaktor hin. Es gilt die Formel: Druck x Zeit. Überschreitet von außen auf Gefäße einwirkender Druck den Kapillardruck der Gefäße, so kommt es zu trophischen Störungen. Dieser Grenzwert wird in der Literatur oft auch als physiologischer Kapillardruck bezeichnet. Dazu genügt in der Regel bereits das Eigengewicht des jeweiligen (unbewegten) Körperteils. Verschiedene Studien zur Bestimmung des Kapillardruckes (unter anderem von E. M. Landis, K.-D. Neander, Yamada und Burton) lieferten Druckwerte zwischen 32 und 70 mmHg, die zu einer Unterbrechung der Blutzufuhr führten.
Dauert eine Druckbelastung, die die Kapillardruckschwelle überschreitet, länger an, kommt es durch die folgende Unterversorgung der Zellen mit Sauerstoff (Hypoxie) und Nährstoffen zu einer Absenkung des Sauerstoffpartialdrucks auf 0 mmHg (Ischämie) sowie einer Ansammlung von toxischen (sauren) Stoffwechselprodukten und daraus folgend zu einer Nekrosebildung des Gewebes sowie einer irreversiblen Schädigung von Nervenzellen. Der Anstieg der sauren Stoffwechselprodukte löst bei gesunden Menschen einen Reflex aus, der zu einer Umlagerung und damit Entlastung der gefährdeten Hautstellen führt, bevor die entsprechenden Areale bleibende Schädigungen erleiden. Bei älteren und kranken Personen sind diese Reflexe oft nur noch eingeschränkt oder nicht mehr vorhanden, so dass es bei diesen Personengruppen nicht zu der notwendigen Entlastung des Gewebes kommt. Auf die folgende Übersäuerung des Gewebes reagiert der Körper mit einer Weitstellung der Gefäße (Gefäßdilatation), so dass diese Hautareale stärker durchblutet werden – eine auch bei Druck bleibende Hautrötung – ein Dekubitus Grad I – ist die Folge. Als besonders gefährdet gelten Stellen mit geringer Weichteildeckung (Muskeln oder Fettgewebe) und nach außen gekrümmten (konvexen) knöchernen Widerlagern, da entstehender Druck auf Grund des fehlenden Unterhautfettgewebes nicht genügend verteilt werden kann, wie die Kreuzbeinregion, die Fersen, die Rollhügel der Oberschenkelknochen und die Knöchel.
Die Entstehung eines Dekubitus muss als multifaktorielles Geschehen gesehen werden, wobei zwischen intrinsischen und extrinsischen Risikofaktoren unterschieden wird. Während die intrinsischen Faktoren „in dem Patienten selbst“ (reduzierte Mobilität, Hohes Alter/Altersschwäche, Ernährung, Austrocknung, Gewicht, Zusatzerkrankungen, Infektionen, Harn- bzw. Stuhlinkontinenz, Sensibilitätsstörungen, …) begründet liegen, werden die extrinsischen Faktoren durch das Umfeld des Patienten bestimmt und lassen sich damit – im günstigen Fall – durch Mobilisierung und die Wahl eines geeigneten Hilfsmittels sowie durch korrekte Umlagerung (siehe auch Dekubitusmatratze) und konsequent geplante Pflege des Betroffenen positiv beeinflussen.
Als weitere extrinsische Faktoren, die die Entstehung eines Dekubitus begünstigen, gelten:
- Scherkräfte führen zu Verdrillungen der Blutgefäße; trophische Störungen sind die Folge. Gerade bei älteren Menschen, bei denen eine Abnahme des Wassergehaltes der Haut zu einem Elastizitätsverlust führt, kann es durch Scherkräfte auch zu einer Trennung ganzer Hautschichten voneinander kommen;
- Reibung führt zu Verletzungen an der Hautoberfläche;
- Temperaturen in unphysiologischen Bereichen und starke Feuchtigkeit führen zu einem Erweichen (Mazeration) der oberen Hautschicht, welche dadurch anfälliger für Verletzungen wird.
Weiterhin fördern folgende Faktoren einen Dekubitus:
- Fieber → Schwitzen und erhöhter Sauerstoffverbrauch
- Harn- und Stuhlinkontinenz, zusätzlich saurer pH
- Adipositas → Druck durch mehr Gewicht, vermehrtes Schwitzen
- Weitere Faktoren: Herzinsuffizienz, Diabetes mellitus, Abwehrschwäche und schlechter Allgemeinzustand
Als Instrumentarium zur Einschätzung des Dekubitusrisikos auf Grund intrinsischer Faktoren haben sich Scoring-Systeme als günstig erwiesen, auf denen für verschiedene Kategorien (beispielsweise geistiger Zustand, körperlicher Zustand, Beweglichkeit, …) Punkte vergeben werden. Patienten unter einer bestimmten Punktzahl gelten dann als gefährdet.
Schon in den 1950er Jahren entwickelte Doreen Norton die Norton-Skala. Erst 1985 wurde diese unzureichende und zum Teil schwammig formulierte Skala zur modifizierten Norton-Skala erweitert. Neben der Medley- und Waterlow-Skala, die eher von spezifischen Patientenvorstellungen oder Pflegebereichen ausgehen, wird heute primär in den USA die Braden-Skala eingesetzt, welche unter anderem die Kategorien „Reibung und Scherkräfte“ sowie „sensorisches Empfindungsvermögen“ einführt.
Offene Dekubitalgeschwüre können als Eintrittspforte für Erreger angesehen werden, welche nicht nur lokale Infektionen verursachen. Eine Dekubitalläsion kann daher zum Beispiel durch Streuung von Eiterherden über die Blutbahn eine ganze Reihe schwerwiegender und unter Umständen auch tödlicher Folgeerkrankungen wie Lungenentzündung (Pneumonie) oder sogar Blutvergiftung (Sepsis) nach sich ziehen.
Vorbeugung
Die Vorbeugung (Prophylaxe) besteht in der Vermeidung von Druckstellen, beispielsweise durch Freilagerung oder Abpolsterung von vorstehenden Knochenpunkten (Auflagepunkte sind Prädilektionsstellen), in der abwechselnden Lagerung Hilfloser (siehe Therapie, Lagerungsplan in der professionellen Pflege) und in einer optimierten Hautpflege. Eine Mobilisation steht als natürliche Methode an erster Stelle der Prophylaxe. Auf den Flüssigkeitshaushalt muss geachtet werden. Dehydrierte Menschen sind stärker dekubitusgefährdet. Auch Harn- oder Stuhlinkontinenz können zu Hautschäden führen.
Hier einige Erfahrungswerte zur Dekubitusprophylaxe aus der Praxis:
Es ist eine Analyse der Gefährdung des Einzelnen über eine Skala nötig (z. B. Braden- oder Norton-Skala). Hier werden viele Faktoren berücksichtigt, die die Gefährdung begünstigen oder ausschließen können, wie z. B. Ernährung, Bewegung, Alter, Wirkung der Scherkräfte, Gewicht, Kooperation, Motivation, Hautzustand, Zusatzerkrankung(en), körperlicher Zustand, geistiger Zustand, Aktivität, Beweglichkeit, eventuelle Inkontinenz.
Ein wichtiger Faktor bei der Dekubitusprophylaxe ist es zu versuchen, sich in Ansätzen in die Lage des Betroffenen zu versetzen, z. B. das Ausprobieren eines Rollstuhlkissens. Wenn man ein paar Stunden darauf sitzen muss, dieses jedoch zu hart ist und man es nicht spürt, kann das schnell zu einer Druckstelle führen. Bei bettlägerigen Menschen wird man versuchen, mittels kausaltherapeutisch wirksamer Systeme zur Druckentlastung wie Weichlagerung, Wechseldruckmatratzen, Felle oder Lagerungskissen den Druck auf das Gewebe zu vermindern. Eine zweistündliche Umlagerung wirkt auf den Zeitfaktor, in welchem die gefährdeten Hautpartien Druck ausgesetzt sind, mit dem Zweck, diesen zu minimieren.
Wichtig ist eine angemessene Körperpflege, bei der die Haut sauber, intakt und trocken zu halten ist, z. B. bei inkontinenten Patienten regelmäßige Teilwaschungen mit milden ph-neutralen Waschsyndets oder nur mit Wasser, um Pflegemittelreste auf der Haut und deren Austrocknung zu vermeiden, und ein regelmäßiger Wechsel der Inkontinenzprodukte. Besteht eine Inkontinenz, so sollte diese therapiert werden. Anschließend sollte die Haut mit einer milden Hautlotion gepflegt werden. Sehr gut bewährt zur Dekubitusprophylaxe haben sich regelmäßige durchblutungsanregende Massagen an gefährdeten Körperstellen mit intakter Haut (z. B. mit Stumpf-Pflegemitteln, durchblutungsanregenden Lotionen).
Es ist auch wichtig, Falten und Essensreste in Kleidungsstücken, Inkontinenzmaterialien oder Bettunterlagen zu vermeiden, da diese bei keiner oder geringer Lageveränderung (beispielsweise in Rollstühlen oder bei Bettlägerigen) schnell zu Druckstellen führen können. Ebenso wie zu enge Kleidungsstücke, Knöpfe, falsch liegende Katheter-/Sondenschläuche oder Schuhe, die von einem Rollstuhlfahrer nicht „eingelaufen“ werden können.
Effektiv ist auch die Arbeit nach dem kinästhetischen Konzept, in dem der Patient und sein Körper in Pflege- und Mobilisationssituationen auf natürliche Weise zur aktiven und passiven Eigenbewegung angeregt werden. Hier findet eine Mobilisation, eine Lageveränderung und somit eine druckentlastende Prophylaxe im kleinen Rahmen auf natürliche Weise statt.
Ebenso nicht zu vernachlässigen ist die psychische Situation des Betroffenen, da er eher zur eigenen Motivation, Ernährung, Mobilisation, Prophylaxe usw. angeregt werden kann, wenn ein ganzheitliches Pflegekonzept angewendet wird. Er sollte am gesellschaftlichen Leben teilnehmen und mit anderen Menschen zusammentreffen, statt den ganzen Tag nur in seinem Bett oder Zimmer zu verbringen.
Eine ausgewogene vitamin- und nährstoffreiche Ernährung ist ebenso eine von vielen Voraussetzungen, um Dekubitus zu vermeiden. Besonders ist dieses wichtig, wenn ein großflächiger Hautdefekt vorliegt, der zu einem Eiweißverlust über die Wunde geführt hat.
Seit 2000 (2. Auflage 2004) gibt es für die professionelle Pflege einen bundesweit verbreiteten Expertenstandard Dekubitusprophylaxe. Er betont die systematische Risikoeinschätzung, die Schulung von Patienten/Betroffenen, Bewegungsförderung, Druckreduzierung und die Kontinuität prophylaktischer Maßnahmen.
Literatur
- Christel Bienstein, G. Schröder, M. Braun, K.-D. Neander (Hrsg.): Dekubitus – Die Herausforderung für Pflegende, DBfK-Verlag, 2000, ISBN 3-92-794416-5
- Deutsches Netzwerk für Qualitätsentwicklung in der Pflege (DNQP, Hrsg.): Expertenstandard Dekubitusprophylaxe in der Pflege, Entwicklung – Konsentierung – Implementierung, 2004, 2. Auflage mit aktualisierter Literaturstudie (1999-2002), ISBN 3-00-009033-9 . 137 Seiten
- H. Lubatsch: Dekubitusmanagement auf der Basis des Nationalen Expertenstandards. Schlütersche, 2004, ISBN 3-89993-121-1
- A. Fuchs: Dekubitus, Kohlhammer, 2004, ISBN 3-17-018255-2
Weblinks
- Literatur über Dekubitus in Bibliothekskatalogen: DNB, GBV
- PflegeWiki.de – Dekubitus
- Expertenstandard Dekubitusprophylaxe in der Pflege
Einzelnachweise
Bitte beachte den Hinweis zu Gesundheitsthemen!
Wikimedia Foundation.