- Adipositas
-
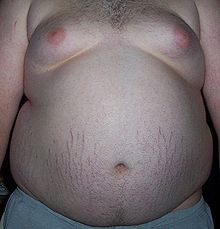
Klassifikation nach ICD-10 E66.0 Adipositas durch übermäßige Kalorienzufuhr E66.1 Arzneimittelinduzierte Adipositas E66.2 Übermäßige Adipositas mit alveolärer Hypoventilation E66.8 Sonstige Adipositas E66.9 Adipositas, nicht näher bezeichnet ICD-10 online (WHO-Version 2011) Bei der Adipositas (lat. adeps = fett) bzw. Fettleibigkeit, Fettsucht, Obesitas (selten Obesität; im engl. aber fast nur „obesity“) handelt es sich um ein starkes Übergewicht, das durch eine über das normale Maß hinausgehende Vermehrung des Körperfettes mit krankhaften Auswirkungen gekennzeichnet ist. Eine Adipositas liegt, nach WHO-Definition, ab einem Körpermasseindex (BMI) von 30 kg/m² vor, wobei drei Schweregrade unterschieden werden, zu deren Abgrenzung ebenfalls der BMI herangezogen wird. Indikatoren für den Anteil von Körperfett und dessen Verteilung sind der Bauchumfang und das Taille-Hüft-Verhältnis.
Inhaltsverzeichnis
Schweregrade
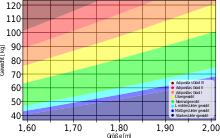
Kategorie (nach WHO[1]) BMI (kg/m²) Normalgewicht 18,5–24,9 Übergewicht (Praeadipositas) 25–29,9 Adipositas Grad I 30–34,9 Adipositas Grad II 35–39,9 Adipositas Grad III (Adipositas permagna oder morbide Adipositas)
≥ 40 Entscheidend für das Risiko einer Herz-Kreislauf-Erkrankung ist nicht der BMI, sondern das Fettverteilungsmuster. Besonders nachteilig wirken sich Fettdepots im Bauchraum und an den inneren Organen aus (sogenannter Apfeltyp). Dieses innere Bauchfett („intraabdominales Fett“, „viszerales Fettgewebe“) beeinflusst den Fett- und Kohlenhydratstoffwechsel (Zuckerstoffwechsel) besonders ungünstig und gilt als wesentlicher Indikator des metabolischen Syndroms und führt damit zu Fettstoffwechselstörungen und Diabetes. Als risikoärmer gilt die mehr hüft- und oberschenkelbetonte Fettverteilung (sogenannter Birnentyp).
Der Bauchumfang ist leicht zu messen als Maß für die Fettverteilung. Ein erhöhtes Risiko besteht für Frauen ab 80 cm, für Männer ab 92 cm.[2]
Adipositas bei Kindern wird unter Berücksichtigung von Entwicklungsstand, Alter und Größe (sog. Perzentilen) bestimmt.[3]
Ursachen
Übergewicht tritt gehäuft in industrialisierten Ländern auf – insbesondere unter Lebensbedingungen, die durch wenig körperliche Arbeit und Nahrungsüberfluss geprägt sind. In den letzten Jahren sind aber auch so genannte Schwellenländer zunehmend betroffen. Zahlreiche Studien haben den Zusammenhang zwischen BMI und Nahrungsaufnahme untersucht. Das Ergebnis der VERA Studie[4] war überraschend: Es gab keinen Zusammenhang zwischen den aufgenommenen Kalorien und dem beobachteten BMI. Es gab allerdings klare Hinweise darauf, dass die untersuchten Menschen meist zu viel Fett – insbesondere ungesunde gesättigte Fettsäuren – und zu wenig Vitamine und Mineralstoffe zu sich nahmen. Es erscheint plausibel, dass nicht nur die Menge der Nahrung, sondern auch die Art und Herkunft der Nahrungsbestandteile eine Rolle bei Entstehung von Adipositas spielen können.
Die wichtigsten Ursachen sind:
Überernährung und Bewegungsmangel
Zu viel und falsche Ernährung einerseits – zu wenig Bewegung (Energieverbrauch) andererseits – führen zu einer ungesunden Energiebilanz. Bei einer jährlichen Energieaufnahme von etwa 1 Million Kilokalorien führt bereits eine geringe Veränderung der Energiebilanz zu erheblichen Gewichtsschwankungen.
Sozio-kulturelle Faktoren
Viele sozio-kulturelle Faktoren (Ernährungssoziologie) begünstigen über Fehl- und Überernährung sowie Bewegungsmangel die Entwicklung von Übergewicht:
- Sitzende Tätigkeit
- Geringe Bewegung dank Auto, Fahrstuhl, Rolltreppe
- Passive Freizeit (Fernsehen, Computer)
- Frust, Langeweile, Stress: Essen als Übersprungshandlung
- Waren-Überangebot
- Essen als Ersatz für emotionale und persönliche Zuwendung
- Erziehung: „Der Teller wird leer gegessen“, „Iss was, dann wirst du was!“
- keine geregelten Mahlzeiten
- negative Vorbilder: übergewichtige Eltern haben oft übergewichtige Kinder
- Fastfood: Portionengröße, Essgeschwindigkeit, zu hoher Fett-, Salz- und Zuckergehalt, dabei nicht ausreichend sättigend.
- Geschmacksverstärker Glutamat (kann Appetit anregen)
- Farb- und Geruchsstoffe, die das Essen appetitlicher erscheinen lassen
- Werbung für zucker- und fetthaltige Lebensmittel
- Geschmacksprägung durch Zuckerzusatz (Softdrinks, Babynahrung, gesüßter Tee, gesüßte Fleischwaren)
- Jo-Jo-Effekt nach einer Diät
- Übergewicht als Schönheitsideal bzw. Zeichen für Wohlstand in manchen Kulturen
Je niedriger der soziale Status (determiniert durch die drei Faktoren Höhe der Ausbildung, Haushaltseinkommen und berufliche Stellung), desto eher trifft man auf das Problem Übergewicht: Je höher der Schulabschluss, desto niedriger - und damit günstiger - liegt der Body-Mass-Index. An Adipositas sowie an Übergewicht und in dessen Folge krank machenden Folgen wie Bluthochdruck oder Diabetes leiden rund ein Viertel der Männer in unteren Schichten - in der Oberschicht sind es nur 13 Prozent. Bei den Frauen fällt der Unterschied mit 35 Prozent zu 10 Prozent noch deutlicher aus.[5]Genetische Faktoren
Genetische Faktoren (Erbanlage) prägen den Grundumsatz, die Nahrungsverwertung und das Fettverteilungsmuster. Die Nahrungsverwertung war zu Zeiten der „Jäger und Sammler“ ein wichtiges Überlebensmerkmal: wer den Überschuss in Fettzellen abspeichern konnte, konnte in Zeiten des Mangels davon zehren.
- „Da sich die genetische Ausstattung des Menschen in den letzten Jahrzehnten praktisch nicht verändert hat, ist die starke Zunahme von Adipositas in erster Linie das Ergebnis veränderter Lebensumstände.“ (Schauder/Ollenschläger)
Zwillingsstudien deuten darauf hin, dass Übergewicht auch eine genetische Komponente hat. Sie wird in dieser Betrachtung mit 70 % angegeben.[6] Außerdem fand man bei Adoptivkindern einen starken Zusammenhang zwischen ihrem BMI und dem ihrer leiblichen Eltern, aber keinen Zusammenhang zwischen ihrem Gewicht und dem ihrer Adoptiveltern.[7]
Adipositas infolge anderer Erkrankungen
Eine Essstörung oder eine Sucht können vorliegen, wenn oft und ohne Hungergefühl zwanghaft große Mengen von Nahrungsmitteln verzehrt werden. Zu den Ursachen von Essstörung und Sucht siehe dort.
Stoffwechselkrankheiten kommen bei etwa 2 % der Gesamtbevölkerung vor. Wie hoch der Anteil der Fälle ist, in denen Stoffwechselkrankheiten ursächlich für Übergewicht sind, ist noch nicht belegt. Typische Stoffwechselkrankheiten, die Adipositas verursachen können, sind Schilddrüsenunterfunktion (z.B. Hashimoto-Thyreoiditis), Störungen des Kortisolhaushaltes (Cushing-Syndrom) oder Glucosestoffwechselstörungen mit Hyperinsulinismus.
Vermutet wird auch ein Zusammenhang mit einer Infektion durch das Adenovirus des Typ Ad-36.[8][9][10] Einige Formen von Adipositas, insbesondere wenn diese ohne die meist ebenfalls vorliegenden Fettstoffwechselstörungen einhergeht, könnten auf eine Infektion mit diesem Virus zurückzuführen sein. Dieses Virus ist in der Lage, Stammzellen zu Fettzellen zu transformieren.[11] Unklar ist jedoch, wie dieses Virus genau zu Übergewicht führt, welche zusätzlichen Faktoren Einfluss haben und welche therapeutischen Konsequenzen daraus entstehen könnten. Auch ungeklärt ist noch, ob dieses Virus bei Adipösen nur häufiger zu Infektionen führt, aber selbst nicht an der Entstehung des Übergewichts beteiligt ist.[12][13]
Nebenwirkungen von Medikamenten
Während einige Medikamente definitiv die Nebenwirkung Gewichtszunahme aufweisen, wie etwa Insulin, medikamentöse Verhütungsmittel, Antidepressiva, Neuroleptika, Kortikosteroide und Betablocker, weisen andere beim Absetzen den Effekt einer Gewichtsabnahme auf; hierzu zählen beispielsweise Sympathikomimetika oder NO-Donatoren wie Viagra.
pränatale Faktoren
Bestimmte Erkrankungen der Mutter (z.B. Diabetes mellitus Typ 2) sowie Medikamente und bestimmte Chemikalien, welche während der Schwangerschaft Einfluss auf die Entwicklung des Fötus nehmen können, stehen im Verdacht, die Entstehung von Stoffwechselerkrankungen und Diabetes, aber auch die Nahrungsverwertung des Menschen und somit die Neigung zu Adipositas zu beeinflussen (z. B. Bisphenol A).
Nahrungsqualität
Die Verwertung von Nahrung erfordert Arbeit. Die Verdauung leicht verdaulicher (gegarter) Nahrung erfordert weniger Energie. Die Verdauung ballaststoffreicher und proteinhaltiger Nahrung hingegen verbraucht mehr Energie.
Auch die Qualität der Fette spielt eine Rolle. Bestimmte Fette (Cholesterin, trans-Fettsäuren) können vom Körper bis zu einem bestimmten Grad leicht eingelagert werden (was nicht nur die Bildung von viszeralem Fettgewebe, sondern auch Arteriosklerose begünstigt). Der Verzicht auf solche Fette ist allerdings keine Lösung – überschüssige Kohlenhydrate kann der Körper in Fett umwandeln und übermäßige Eiweißzufuhr (etwa bei Low-Carb-Diät) kann gesundheitsschädlich sein.
Bestimmte Lebensmittel werden künstlich mit Phytosterinen angereichert, welche den Transport von Cholesterin im Blut reduzieren sollen. Die Nebenwirkungen (z. B. auf den Hormonspiegel) sind allerdings noch nicht ausreichend erforscht.
Folgen
Viele Zivilisationskrankheiten hängen direkt mit Übergewicht zusammen. Adipositas ist ein hoher Risikofaktor für die Entwicklung von Herz-Kreislauf-Erkrankungen. Kommen andere Erkrankungen dazu wie Diabetes mellitus (Zuckerkrankheit), Fettstoffwechselstörungen (erhöhtes Cholesterin, bzw. LDL) oder Bluthochdruck, wird die Gefahr einer Herz-Kreislauf-Erkrankung (Metabolisches Syndrom) nochmals deutlich erhöht, ebenso das Risiko eines verfrühten Todes.
Adipositas erhöht das Risiko für arterielle Hypertonie (Bluthochdruck), Diabetes mellitus Typ 2 (Altersdiabetes, Zuckerkrankheit), Reflux, Herzinfarkte, Arteriosklerose, Schlaganfälle, Brustkrebs, Arthrose, degenerative Wirbelsäulenerkrankungen, Gallenblasenerkrankungen, Gicht und das Obstruktive Schlafapnoe-Syndrom. Ab einem BMI von 30 ist das Krankheitsrisiko deutlich erhöht.[14]
Adipositas ist darüber hinaus auch ein Risikofaktor für eine Verminderung der kognitiven Leistungsfähigkeit und für Demenzerkrankungen, einschließlich der Alzheimer-Krankheit.[15][16] Dies könnte zumindest zum Teil mit dem Diabetes mellitus zusammenhängen, von dem man heute weiß, dass er mit einem erhöhtem Risiko für Alzheimer-Krankheit assoziiert ist.[17][18] Eine Rolle spielen hierbei Defekte des Gefäßsystems, der beeinträchtigte Insulin-Metabolismus und Signalweg und ein Defekt im Glukosetransportmechanismus im Gehirn.[19] Neuere Untersuchungen zeigen, dass mit zunehmendem BMI das Risiko für eine Atrophie (Gewebsschwund) bestimmter Hirnareale und in Folge das Risiko für eine Demenz steigt.[20] Betroffen von der Schrumpfung des Gehirngewebes sind vor allem der Frontallappen, Teile des Scheitellappens und der Hippocampus. Noch nicht abschließend geklärt ist allerdings, ob der Hirngewebeschwund zuerst auftritt und das Übergewicht hierdurch erst ausgelöst wird, da sich in den betroffenen Regionen auch Hirnzentren befinden, welche die Nahrungsaufnahme und den Stoffwechsel beeinflussen.[21]
Auch die seelischen Folgen der Adipositas sind gravierend. Die Betroffenen fühlen sich oft als Versager und Außenseiter. Oft treten psychische und sogar wirtschaftliche Schäden für die Betroffenen auf, weil Fettleibigkeit gesellschaftlich nicht toleriert wird und Betroffene oft sozial und beruflich ausgegrenzt werden. Adipositas kann beispielsweise einer Einstellung in den öffentlichen Dienst oder einer Verbeamtung entgegenstehen[22]
Die durchaus auch finanziellen und sozialwirtschaftlichen Folgen von Übergewicht sind enorm. Allein die Schäden am Stütz- und Bewegungsapparat führen zu einer Vielzahl von Therapien bis hin zu operativen Eingriffen, die ihrerseits insbesondere bei ausgeprägter Adipositas zu Komplikationen wie Wundheilungsstörungen und verzögerter Wiederherstellung führen.
Neurobiologie
Durch Fortschritte im Bereich der Molekular- und Neurobiologie beginnt man heute zu verstehen, wie der komplexe Regelkreis zur Steuerung der Nahrungsaufnahme und des Energiegleichgewichts funktionieren könnte. Ob sich die Erkenntnisse, die meist aus Tierversuchen gewonnen wurden, auf den Menschen übertragen lassen, ist nicht klar. Diskutiert wird auch ein Set-Point-Modell, nach dem das Gewicht bei Abweichungen nach oben oder unten wieder auf einen Grundwert zusteuern soll.
Einige Ergebnisse über die sehr komplizierten Regelmechanismen:
- Leptin ist ein Hormon, das in den Fettzellen gebildet wird. Je mehr Fett sich in den Fettzellen befindet, desto höher ist auch die Leptinkonzentration. Primär informiert es das ZNS, ob der Körper gerade verhungert. Es hemmt auch das Hungergefühl. Die meisten übergewichtigen scheinen an einer Leptinresistenz zu leiden. Dafür gibt es heute zwei Erklärungen: Einen Defekt im Leptin-Transport über die Blut-Hirn-Schranke und einen defekten Leptin-Rezeptor.
- Insulin wird in der Bauchspeicheldrüse gebildet. Es reguliert die Glukosekonzentration im Blut. Mäuse, deren Neuronen keine Insulin-Rezeptoren besitzen, leiden unter mildem Übergewicht.
- PYY, GLP-1,Oxyntomodulin und Cholecystokinin werden im Darm produziert und verringern das Hungergefühl.
- Ghrelin ist ein Peptid, das u.a. im Magen gebildet wird. Es wirkt appetitanregend.
Alle diese Informationen werden im Zentralnervensystem verarbeitet und regulieren den Appetit, den Energieverbrauch, den Hormonspiegel und das Wachstum.
„Selfish brain“-Theorie
Neurobiologische Forschungsansätze der jüngsten Zeit führen die Entstehung von Adipositas auf eine Funktionsstörung in der Energieversorgung des Gehirns zurück. Das Gehirn wird in diesem Theoriesystem als von Natur aus „selfish“ (engl. für selbstsüchtig) betrachtet, weil es trotz seines im Verhältnis zum Körper geringen Volumens die Hälfte des täglichen Glukosebedarfs eines Menschen verbraucht. Dieser hohe Verbrauch wird in Situationen starker physischer Belastung oder Abmagerung beibehalten, wie experimentelle Beobachtungen am Menschen belegen. Der hohe Energiebedarf des Gehirns wird bei gesunden Menschen durch hormonell gesteuerte Allokation sichergestellt, d. h. dem Körper wird Glukose entzogen und zum Gehirn geleitet. Adipositas nun stellt sich als die Folge von Allokationsversagen dar: Aufgrund von Defekten in Hirnregionen, die den Blutzucker-und Fettregelkreislauf kontrollieren, wird Energie nicht aus dem Körper angefordert, sondern durch zusätzliche Nahrungsaufnahme zugeführt, obwohl die Organe eigentlich gesättigt sind.[23][24] Das Ergebnis ist ein energetischer Stau in der Lieferkette. Die Selfish-Brain-Theorie als Grundlage der neurobiologischen Erklärung zur Entstehung der Adipositas wurde von Achim Peters begründet und wird unter seiner Leitung mit Wissenschaftlern verschiedener Disziplinen in der von der DFG geförderten Forschungsgruppe: „Selfish Brain: Gehirnglukose und metabolisches Syndrom“ an der Universität zu Lübeck weiterentwickelt.[25][26]
Behandlung
Je nach Ursache sind unterschiedliche Therapien angezeigt. Ziel ist immer die Gewichtsreduktion.
Im Vorfeld einer Therapie sind nach den offiziellen „Leitlinien Adipositas 050/001“ der AWMF folgende Voruntersuchungen durchzuführen:
- Körpergröße und -gewicht, Taillenumfang
- Klinische Untersuchung
- Nüchternblutzucker
- Cholesterin, Triglyzeride
- Harnsäure
- Kreatinin
- TSH, fakultativ auch andere endokrinologische Parameter (z.B. Dexamethason-Hemmtest zum Ausschluss eines Cushing-Syndroms)
- Albumin/Kreatinin-Ratio
- EKG
Außerdem sollten folgende Dinge bei einer ausführlichen Anamnese geklärt werden:
- Ernährungsgewohnheiten, Bewegungsgewohnheiten (mittels Ess- und Bewegungstagebüchern)
- Krankengeschichte (relevante Krankheiten als Ursache für die Adipositas)
- psychischer Zustand (Selbstwertgefühl, Stellenwert des Gewichts für den Patienten)
Die Deutsche Adipositas-Gesellschaft, Deutsche Diabetes-Gesellschaft, Deutsche Gesellschaft für Ernährung und Deutsche Gesellschaft für Ernährungsmedizin nennen folgende Behandlungsziele [27]:
- Adipositas I: 5-10 % Gewichtsabnahme
- Adipositas II: 10-20 % Gewichtsabnahme
- Adipositas III: 10-30 % Gewichtsabnahme
Therapeutische Aufgaben sind:
- Essverhalten nachhaltig verändern
- Bewegungsverhalten nachhaltig verändern
- Psychotherapie
- Einbeziehung der Partner, der Familie
Entscheidend ist eine positive Motivation: Vorfreude auf ein gesundes Leben mit mehr Wohlfühlen, Lust an Bewegung, besseren Lebensstil, genussvollem Essen, Einsichten, Erkenntnisse, Zielgerichtetheit, Unabhängigkeit, Reife, Freiheit, soziale Kontakte, etc. Nicht „weg vom Übergewicht“, sondern „hin zum Leben“.
Aktion „Gesunde Ernährung und Bewegung“
Die Bundesregierung hat 2007 die Aktion „Gesunde Ernährung und Bewegung“ gestartet. Ziel ist, die 37 Millionen übergewichtigen oder adipösen Erwachsenen und 2 Millionen Kinder zu einem gesünderen Ernährungs- und Bewegungsverhalten zu bewegen und dadurch die Verbreitung von Übergewicht nachhaltig zu verringern. Man erhofft sich einen ähnlichen Erfolg wie mit der Trimm-dich-Bewegung in den 1970er Jahren. Die Aktion wurde 2008 durch den Aktionsplan „IN FORM - Deutschlands Initiative für gesunde Ernährung und mehr Bewegung“ ersetzt. Es handelt sich dabei um einen Aktionsplan der Bundesregierung (BMELV, BMG), den Ländern, den Kommunen und von wichtigen Akteuren aus der Zivilgesellschaft. Der Aktionsplan will bis 2020 die Zahl der Übergewichtigen deutlich reduzieren und so einen Beitrag zur Kostensenkung im Gesundheitssystem leisten.
Ernährung und Bewegung
Die Ernährung des Menschen und sein Bewegungsverhalten sind in hohem Maße eine Gewohnheitssache. Für Patienten ohne psychische Erkrankungen können eine ausführliche Beratung über gesunde Ernährung und wie man sich mehr bewegt sowie eine Unterstützung bei der Ernährungsumstellung Erfolg haben.
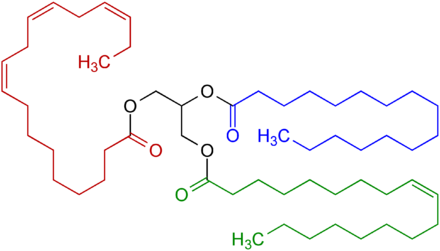 Fette und Öle sind Triglyceride. Im abgebildeten Beispiel ist der blau markierte Fettsäurerest gesättigt, der grün markierte einfach, der rot markierte dreifach ungesättigt. Im Zentrum ist schwarz das dreifach acylierte Glycerin erkennbar. Öle enthalten einen höheren Anteil an ungesättigten Fettsäureresten (= essentielle Fettsäurereste) als Fette. Umgekehrt enthalten Fette mehr gesättigten Fettsäurereste als Öle.
Fette und Öle sind Triglyceride. Im abgebildeten Beispiel ist der blau markierte Fettsäurerest gesättigt, der grün markierte einfach, der rot markierte dreifach ungesättigt. Im Zentrum ist schwarz das dreifach acylierte Glycerin erkennbar. Öle enthalten einen höheren Anteil an ungesättigten Fettsäureresten (= essentielle Fettsäurereste) als Fette. Umgekehrt enthalten Fette mehr gesättigten Fettsäurereste als Öle.
Es ist wissenschaftlich nicht gesichert, welche Ernährungsform am ehesten Abhilfe schafft. Meist wird zu mehr Ballaststoffen (s. a. Vollwertkost) und zur Vermeidung von Fetten geraten; Nahrungsmittel mit einem hohen Anteil an gesättigten Fetten sollen durch Nahrungsmittel mit mehr essentiellen Fettsäuren ersetzt werden, bzw. der Fettkonsum sollte insgesamt drastisch eingeschränkt werden. Es gibt allerdings auch Schulen, die statt dessen eine Umstellung auf gesunde Fette und viel Eiweiß und dafür eine Reduktion der Kohlenhydrate empfehlen (z. B. LOGI-Methode oder Atkins-Diät).
Die 2010 veröffentlichte, europäische Diogenes-Studie, an der 772 Familien mit 938 übergewichtigen Erwachsenen und 827 Kindern teilgenommen haben, zeigte, dass eine eiweißreiche Ernährung mit kohlenhydratreduziertem Anteil dem Übergewicht vorbeugt bzw. das Abnehmen erleichtert, den Jo-Jo-Effekt verhindert und am leichtesten im Alltag dauerhaft umgesetzt werden kann. Die Studiengruppe mit einer Kost mit erhöhtem Eiweißanteil (25 Prozent Eiweißanteil) und niedrigem Glykämischen Index hatte von allen fünf Studiengruppen die besten Ergebnisse.[28][29]
Die Steigerung der körperlichen Bewegung ist ein wichtiger Posten in der Energiebilanz. Insbesondere Ausdauersport wie Fahrradfahren, Schwimmen, Wandern und Joggen dienen – konsequent über Monate und Jahre durchgeführt – der Gewichtsreduktion.
Eine Analyse von mehreren Studien über den Effekt von sportlicher Betätigung und Diät auf Übergewicht zeigte, dass durch alleinige sportliche Betätigung eine geringe Gewichtsreduktion erreicht werden konnte. Die Gewichtsabnahme war ausgeprägter, wenn die Studienteilnehmer zusätzlich eine Diät einhielten oder die sportliche Betätigung intensivierten. Neben der Gewichtsabnahme zeigte sich bei den Studienteilnehmern auch eine Senkung des Blutdrucks, von Blutfetten und des Nüchternblutzuckers.[30]
Es gibt zahlreiche Gewichtsreduktionsprogramme, die auf eine Änderung der Ernährungsgewohnheiten abzielen. Das Weight Watchers-Programm ermöglicht bei mäßig adipösen Personen eine mittlere Gewichtsreduktion von 3-4,5 kg. Das DGE-Programm „Ich nehme ab …“ führte nach einem Jahr zu einem mittleren Gewichtsverlust von 2,3 kg (Frauen) und 4,1 kg (Männer).[27]
Essstörung
Bei einer Essstörung ist meist eine mehrwöchige Therapie in einer Spezialklinik erforderlich (siehe: Psychosomatische Klinik), ergänzt durch regelmäßige langjährige Mitarbeit in einer Selbsthilfegruppe (z. B. Overeaters Anonymous).
Psychotherapie, Familientherapie, Sucht-Therapie
Ziel einer Psychotherapie ist es, die individuellen Ursachen für die Essstörung zu identifizieren und alternative Verhaltensweisen zu erlernen. Bewährt hat sich auch die Therapie in einer Gruppe. Für den langfristigen Erfolg ist es wichtig, dass die Angehörigen mit einbezogen werden. Parallel arbeitet der Betroffene regelmäßig in einer Selbsthilfegruppe mit Gleichgesinnten.
Ambulante oder stationäre Therapie in einer Fachklinik für Essstörungen bzw. psychosomatischen Klinik ist ein guter Start auf dem Weg zur Veränderung von Verhalten und Lebensstil. Sie wird in der Regel von der Kranken- oder Rentenversicherung finanziert. Der begründete Antrag muss über einen niedergelassenen Arzt bei der Sozialversicherung eingereicht werden. Bei Ablehnung hat der Patient auch ein Widerspruchsrecht, bei Annahme nach §9 SGB 9 ein freies Wunsch- und Wahlrecht, nämlich welche Fachklinik er bevorzugt. Ziel der Reha ist die Teilhabe am beruflichen und gesellschaftlichen Leben, entscheidend ist die Lebensstil- und Verhaltensänderung während des meist etwa vierwöchigen Aufenthaltes sowie eine kompetente Nachsorge.
Behandlungserfolg
Hilfreich für Erfolg ist:
- mindestens 500 Kcal weniger essen als verbrauchen
- Mindesttrinkmenge 2,5 bis 3,0 Liter pro Tag
- 3- bis 5-mal wöchentlich 30 bis 60 Minuten Bewegung
Bei einem erhöhten BMI erhöht sich das Mortalitätsrisiko. Bei Diabetes oder Bluthochdruck ist eine Gewichtsreduktion immer sinnvoll.
Der Erfolg hängt stark mit der Persönlichkeitsstruktur und der Motivation zusammen. Günstig sind: höhere Intelligenz, höherer sozialer Status, später Beginn der Übergewichtigkeit, starke subjektive Beschwerden, messbare Gesundheitsstörungen, starke Persönlichkeit. Eine Essstörung ist stark hinderlich.[31]
Besonders bei starkem Übergewicht erweist sich die Behandlung als sehr schwierig. Rückschläge oder ausbleibender Erfolg veranlassen den Patienten (aber auch den Behandler und die Angehörigen) häufig dazu, das Vorhaben ganz aufzugeben. Der Behandlungserfolg wird langfristig für 10 bis 20 % der Patienten festgestellt (Stabilisierung auf 50 % der ursprünglich erreichten Gewichtsabnahme).
Sinnvoller ist daher frühes Einüben eines gesunden Lebensstils, um eine Gewichtszunahme zu vermeiden.
Reduktionsdiät
Angesichts der vielfachen Ursachen für die Entstehung von Übergewicht und Adipositas gibt es keine Diät, die allein die Entgleisung des Gewichts nachhaltig beendet. Als Einstieg in eine neue Ess- und Lebensweise eignen sich alle Diäten, die zu besserer Auswahl der Nahrung, zu ihrer fachgerechten Zubereitung und kluger Einteilung der Nahrungsaufnahme am Tage führen. Gewöhnung an andere Geschmacksvorlieben als süß, fett und kalorienreich zu essen oder eine Kontrolle des Hungergefühls durch medikamentöse Weckung des Esshormons Serotonin können nur ergänzende Hilfen sein. Ohne umfassende Änderung des Ess- und Bewegungsverhaltens führen Diäten meist nur zu einer kurzfristigen Gewichtsreduktion.
Die häufige Empfehlung, 5 mal am Tag zu essen, kann vor allem bei insulinresistenten Übergewichtigen die Gewichtsreduktion erschweren, da durch die vielen Mahlzeiten die Insulinsekretion stimuliert wird, welche wiederum die Fettspaltung (Lipolyse) hemmt. [32]
Pharmakologische Intervention
Wenn die Umstellung des Ess- und Bewegungsverhaltens schwierig ist, muss die Ursache dafür gefunden und behoben werden. Pharmakologische Therapie sollte ausschließlich vom Arzt durchgeführt werden. In den USA wird vielfach das dort frei verkäufliche 5-Hydroxytryptophan (5-HTP) außer für die Verbesserung des Wach- und Schlafverhaltens auch für die Reduzierung des Körpergewichts auf Dauer eingenommen. Hinreichende Studien hierüber gibt es noch nicht, es wird aber nur über geringfügige Nebenwirkungen berichtet. Die dauernde Einnahme des Vorhormons 5-HTP bedarf aber der ärztlichen Kontrolle, da es einerseits durch systemische Aufnahme in den Blutkreislauf übergeht, andererseits die Blut-Hirn-Schranke überwinden kann und somit auch im Liquor des Gehirns ankommt. Langfristiger Einsatz von 5-HTP ist deshalb kritisch zu beobachten.
Bei der Hungerkontrolle durch Serotonin-Wiederaufnahmehemmer wie auch beim bis 2010 in Deutschland zugelassenen fälschlicherweise „Appetitzügler“ genannten Medikament Sibutramin (Handelsname: Reductil®) hatte es seit der Zulassung Hinweise auf erhebliche Nebenwirkungen gegeben. In einer aktuellen Studie (Langzeitinterventionsstudie SCOUT - noch nicht vollständig veröffentlicht) erlitten Sibutraminanwender signifikant häufiger eine schwere kardiovaskuläre Komplikation (Herzinfarkt, Schlaganfall, Herzstillstand oder kardiovaskulär bedingten Tod) als Plazeboanwender. In Deutschland wurde das Mittel inzwischen aus den Apotheken zurückgerufen.
Als einziges in der BRD zugelassenes Medikament findet sich noch der Wirkstoff Orlistat (Handelsname: Xenical®), seit 2010 auch in der rezeptfreien Version (Handelsname: Alli®). Die Kosten für dieses Medikament sind erheblich - bei 2 x täglicher Anwendung ca. 60 Euro/Monat (Kosten für 84 Kapseln ca. 90 Euro - Recherche in Internetapotheken im Mai 2010 für Xenical 120 mg). Die Wirkung beruht auf einer Störung der Fettresorption des Gegessenen - d.h., der Fettanteil wird in Form von Fettdurchfällen ausgeschieden. Die Wirkung bleibt weitgehend auf die Mahlzeit nach der Medikamenteneinnahme beschränkt. Nachteil: Mit der fehlenden Fettaufnahme werden auch fettlösliche Vitamine mit dem Stuhl ausgeschieden. Sinnvoll kann der Einsatz von Orlistat im Rahmen einer betreuten Gewichtsreduktion sein, wenn andere Maßnahmen aktuell keinen oder zu geringen Erfolg zeigen.
Chirurgische Intervention
Wenn alle konservativen Behandlungsmethoden versagen, kann die Adipositaschirurgie zum Einsatz kommen. Bei Übergewichtigen mit einem BMI deutlich über 40 ist davon auszugehen, dass mit nicht-chirurgischen Maßnahmen nur in Ausnahmefällen eine signifikante, nachhaltige Gewichtsreduktion zu erzielen ist.
Verbreitung
 Daniel Lambert war Anfang des 19. Jahrhunderts der schwerste Mann der Welt
Daniel Lambert war Anfang des 19. Jahrhunderts der schwerste Mann der Welt
Die Adipositas als komplexes Krankheitsbild betrifft alle Bevölkerungsschichten und Altersgruppen (jedoch nicht im jeweils gleichen Maße) und beschränkt sich keineswegs auf die Industrieländer. Waren im Jahre 1995 weltweit noch 200 Millionen Erwachsene adipös, so waren es im Jahre 2000 schon 300 Millionen, davon 115 Millionen in Entwicklungsländern. Weltweit leben lt. WHO über 300 Millionen Menschen mit Adipositas. Nachdem das Problem jahrzehntelang auf die wohlhabenden Industrieländer beschränkt war, beobachtet man in jüngster Zeit einen Anstieg der ernährungsbedingten Krankheiten auch in Schwellenländern wie Indien oder China. Die WHO spricht von einer Pandemie.
Deutschland
Die Deutschen nehmen unter den Europäern eine Position im oberen Drittel ein. In Deutschland wird seit Jahrzehnten ein Anstieg der Prävalenz beobachtet. So wies im Jahre 1999 nur noch die Hälfte bis ein Drittel der Bevölkerung einen medizinisch gewünschten BMI bis 24,9 auf. Gemäß Mikrozensus-Zusatzerhebung aus dem Jahre 2003 waren 12,3 % der Männer und 11,3 % der Frauen ab 18 Jahren adipös (d. h. BMI 30 oder höher). [33].
Nach den Daten des Telefonischen Gesundheitssurveys 2003 liegt der Anteil der Erwachsenen mit einem BMI größer als 30 kg/m² insgesamt bei 17,1% für Männer und 19,0% für Frauen.
Das Gesundheitsministerium hat 2007 mit Gesunde Ernährung und Bewegung einen nationalen Aktionsplan zur Prävention von Fehlernährung, Bewegungsmangel, Übergewicht und damit zusammenhängenden Krankheiten gestartet. Nach neuesten Untersuchungen sind 37 Millionen Erwachsene und 2 Millionen Kinder übergewichtig oder adipös. Jedes fünfte Kind und jeder fünfte Jugendliche leide an einer Essstörung, 30% der Erwachsenen bewegten sich zu wenig.
Österreich
Waren in Österreich 1991 noch 8,5 % der Erwachsenen adipös, so waren es im Jahre 2000 schon 11 %. Europaweit sind 10–20 % der Männer und 15–25 % der Frauen adipös, tendenziell ist ein Anstieg der Adipositasprävalenz Richtung Süden und Osten zu beobachten. Dies gilt auch für Österreich – mit dem höchsten Anteil an Übergewichtigen im Osten des Landes und dem niedrigsten Anteil in Tirol und Vorarlberg.
USA
In den USA haben nach Schätzungen des CDC 30 % der Einwohner einen BMI von über 30 kg/m² und gelten damit als adipös. In den USA zeigt sich, dass sozial schwächere (ungebildetere, ärmere) Minderheiten (Indianer, Afroamerikaner) sehr viel stärker von Übergewicht betroffen sind als andere Bevölkerungsgruppen und auch eine niedrigere Lebenserwartung besitzen. [34]
Literatur
- P.Schauder, G. Ollenschäger: Ernährungsmedizin. Prävention und Therapie, 2006, ISBN 3-437-22921-4
- H. Biesalski, P. Fürst, H. Kasper: Ernährungsmedizin, 2004, ISBN 3-13-100293-X
- G. Reich, M. Cierpka: Psychotherapie der Eßstörungen, 2001, ISBN 3-13-108782-X
- S. Eder, A. Radinger, J. Möhring: Pauline purzelt wieder. Hilfe für übergewichtige Kinder und ihre Eltern, edition riedenburg, Salzburg 2009, ISBN 978-3-902647-23-8
- Rachel Schemmel (Editor): Nutrition, Physiology and Obesity, CRC Press Inc., Boca Raton, Florida 1980, ISBN 0-8493-5471-4
- S3-Leitlinie: Therapie der Adipositas im Kindes- und Jugendalter, AWMF-Registernummer 050/002 (online: Langfassung, Kurzfassung, Leitlinienreport), Stand 01/2009
- S2-Leitlinie: Adipositas der Deutschen Gesellschaft für pädiatrische Rehabilitation und Prävention, AWMF-Registernummer 070/001 (online: Volltext), Stand 10/2007
- Georges Vigarello: Les métamorphoses du gras: Histoire de l'obésité du Moyen Age au XXe siècle (Broché), Paris: Seuil, 2010, ISBN 2-02-089893-4
Einzelnachweise
- ↑ WHO (Hrsg.): Obesity: preventing and managing the global epidemic. Report of a WHO Consultation. In: WHO Technical Report Series. 894, 2000.
- ↑ Lean et al.: Waist circumference as a measure for indicating need for weight management. BMJ 1995; 311: 158-161, 1995 EK III
- ↑ Arbeitsgemeinschaft Adipositas im Kindes- und Jugendalter (AGA)
- ↑ VERA-Schriftenreihe: Lebensmittel- und Nährstoffaufnahme in der BRD (1985–1989), Band XII, Wissenschaftlicher Fachverlag, Niederkleen, 1994.
- ↑ taz.de: Seehofers nationale Verzehrstudie: Die dicke Unterschicht, Zugriff am 19. Februar 2011
- ↑ Stunkard AJ, Harris JR, Pedersen NL, McClearn GE: The body-mass index of twins who have been reared apart. The New England Journal for Medicine, 1990. 322:1483–1487 Abstract
- ↑ Stunkard AJ et al(1986): An Adoption study of human obesity. The New England Journal for Medicine. 314:193-198 Abstract
- ↑ Atkinson, R. L.: Viruses as an etiology of obesity. In: Mayo Clin Proc. 82, Nr. 10, 2007, S. 1192-1198. PMID 17908526.
- ↑ Mitra A. K., Clarke K.: Viral obesity: fact or fiction?. In: Obes Rev. 11, Nr. 4, 2010, S. 289-296. PMID 19874530.
- ↑ Gabbert, C. et al.: Adenovirus 36 and Obesity in Children and Adolescents. In: Pediatrics. 11, Nr. 4, 2010, S. 289-296. PMID doi:10.1542/peds.2009-3362, Published online September 20, 2010.
- ↑ SCIENCE 2.0: American Chemical Society, Symposium: Genomics of Obesity - 20. August 2010
- ↑ Whigham LD, Israel BA, Atkinson RL: Adipogenic potential of multiple human adenoviruses in vivo and in vitro in animals, Am J Physiol Regul Integr Comp Physiol. 2006 Jan;290(1):R190-4. Epub 2005 Sep 15. PMID 16166204
- ↑ Vangipuram SD, Yu M, Tian J, Stanhope KL, Pasarica M, Havel PJ, Heydari AR, Dhurandhar NV: Adipogenic human adenovirus-36 reduces leptin expression and secretion and increases glucose uptake by fat cells, Int J Obes (Lond). 2007 Jan;31(1):87-96. Epub 2006 May 16. PMID 16703005
- ↑ Lenz, Matthias et. al.: Morbidität und Mortalität bei Übergewicht und Adipositas im Erwachsenenalter: Eine systematische Übersicht. Deutsches Ärzteblatt Jg 106 Heft 40
- ↑ Elias, M. F. et al.: Obesity, diabetes and cognitive deficit: The Framingham Heart Study. In: Neurobiol Aging. 26, Nr. 1, 2005, S. 11-16. PMID 16223549.
- ↑ Wolf P. A. et al.: Relation of obesity to cognitive function: importance of central obesity and synergistic influence of concomitant hypertension. The Framingham Heart Study. In: Curr Alzheimer Res. 4, Nr. 2, 2007, S. 111-116. PMID 17430232.
- ↑ Irie F. et al.: Enhanced risk for Alzheimer disease in persons with type 2 diabetes and APOE epsilon4: the Cardiovascular Health Study Cognition Study. In: Arch Neurol. 65, Nr. 1, 2008, S. 83-89. PMID 18195144.
- ↑ Xu W. L. et al.: Uncontrolled diabetes increases the risk of Alzheimer's disease: a population-based cohort study. In: Diabetologia. 52, Nr. 6, 2009, S. 1031–1039. PMID 19280172.
- ↑ Naderali, E. K. et al.: Obesity and Alzheimer's Disease: A Link Between Body Weight and Cognitive Function in Old Age. In: Am J Alzheimers Dis Other Demen. Epub ahead of print, 2009. PMID 19801534.
- ↑ Cyrus A. R. et al.: Brain Structure and Obesity. In: Human Brain Mapping. Epub ahead of print, 2009.
- ↑ Adipositas lässt Gehirn schneller altern. Deutsches Ärzteblatt. Abgerufen am 9. Oktober 2009.
- ↑ Verbeamtung trotz Adipositas
- ↑ Straub, Rainer H.(Hg.): Lehrbuch der klinischen Pathophysiologie komplexer chronischer Erkrankungen, Bd. 2, Spezielle Pathophysiologie: mit 20 Tabellen, Göttingen: Vandenhoeck & Ruprecht, c 2007, darin Kap. 31B Pathophysiologisches Konzept zur Entstehung des Diabetes mellitus Typ 2 (und der Adipositas) unter Betrachtung neuroendokriner Interaktionen, S. 168ff.
- ↑ Klinke, R.; Pape, H. C.; Silbernagl, Stefan: Lehrbuch Physiologie, 5., komplett überarb. Aufl., Stuttgart [u.a.], Thieme, 2005, darin das Kapitel 16.6: Der Inselapparat des Pankreas: Insulin und Glucagon, S. 551ff, insbesondere S. 557f: „Gemäß neueren Konzepten handelt es sich bei Adipositas und Typ-2-Diabetes um Erkrankungen des Gehirns mit Defekten der neuroendokrinen Funktionen. Wenn die hierarchisch übergeordneten Gehirnteile (im Neokortex) dem Gehirn zu wenig Glukose zuteilen, wird die Energieversorgung des Gehirns über eine vermehrte Nahrungsaufnahme sichergestellt und dem zufolge wächst die Körpermasse - eine Adipositas entsteht. Bei diesen Patienten sind häufig auch eine arterielle Hypertonie und Fettstoffwechsel-Störungen zu beobachten, so dass der Symptom-Komplex auch Metabolisches Syndrom genannt wird.“
- ↑ Peters, A.; Schweiger, U.; Pellerin, L.; Hubold, C.; Oltmanns, KM.; Conrad, M.; Schultes, B.; Born, J.; Fehm, HL.: The selfish brain: competition for energy resources in Neurosci Biobehav Rev. 2004; 28: 143-180. PMID 15172762
- ↑ Fehm HL, Kern W, Peters A: The selfish brain: competition for energy resources in Prog Brain Res. 2006;153:129-40. PMID 16876572
- ↑ a b S3-Leitlinie: Prävention und Therapie der Adipositas, AWMF-Registernummer 050/001 (online: Volltext), Stand 05/2007
- ↑ New England Joarunal of Medicine, Diets with High or Low Protein Content and Glycemic Index for Weight-Loss Maintenance, Abstract, abgerufen am 27.März 2011
- ↑ Abnehmen mit eiweißreicher Kost, Dr. Gisela Olias, SpringerMedizin.at, abgerufen am 27.März 2011
- ↑ Shaw K, Gennat H, O'Rourke P, Del Mar C: Exercise for overweight or obesity. In: Cochrane database of systematic reviews (Online). Nr. 4, 2006, S. CD003817. doi:10.1002/14651858.CD003817.pub3. PMID 17054187.
- ↑ Biesalski, S. 259
- ↑ Dr. Kurt A. Moosburger: Fettverbrennung im Sport - Mythos und Wahrheit
- ↑ Statistisches Bundesamt (Hrsg.): Statistisches Jahrbuch 2005. S. 238.
- ↑ CL Odgen, MD Carroll, LR Curtin, MA McDowell, CJ Tabak, KM Flegal: Prevalence of overweight and obesity in the United States, 1999–2004. In: JAMA. 295, Nr. 13, April 2006, S. 1549–1555.
Siehe auch
 Commons: Adipositas – Sammlung von Bildern, Videos und Audiodateien
Commons: Adipositas – Sammlung von Bildern, Videos und Audiodateien Wiktionary: Adipositas – Bedeutungserklärungen, Wortherkunft, Synonyme, Übersetzungen
Wiktionary: Adipositas – Bedeutungserklärungen, Wortherkunft, Synonyme, Übersetzungen- Körpergeschichte
- Untergewicht
- Lipödem
- Bestimmung des Muskelmasse/Fett-Verhältnisses: Bioelektrische Impedanzanalyse
Weblinks
- Informationen der Weltgesundheitsorganisation zu Adipositas englisch
- kindergesundheit-info.de – Einschätzung der Gewichtsentwicklung des Kindes: unabhängiges Informationsangebot der Bundeszentrale für gesundheitliche Aufklärung (BZgA)
- Werner Walisch: Adipositas aus einer mehrperspektivischen Sicht - Überlegungen zu gesellschaftlichen Diskursen über die Entstehung und Behandlung von Adipositas., Systeme 23 (2009), 194-220 (PDF-Dokument; 3,88 MB)

Bitte den Hinweis zu Gesundheitsthemen beachten! Kategorien:- Ernährungsbedingte Erkrankung
- Psychische Störung
- Körpermaße
Wikimedia Foundation.