- Hirnhautentzündung
-
Klassifikation nach ICD-10 G00 Bakterielle Meningitis G01 Meningitis bei anderenorts klassifizierten bakteriellen Krankheiten G02 Meningitis bei sonstigen anderenorts klassifizierten infektiösen und parasitären Krankheiten G03 Meningitis durch sonstige und nicht näher bezeichnete Ursachen ICD-10 online (WHO-Version 2006) Der Begriff Meningitis (deutsch: Hirnhautentzündung) bezeichnet eine Entzündung der Hirn- und Rückenmarkshäute (Meningen). Die meisten Meningitiden sind infektiöser Genese. Man unterscheidet zwischen einer viralen (nichteitrigen) und einer bakteriellen (eitrigen) Meningitis. Darüber hinaus können verschiedene Systemerkrankungen (z. B. Kollagenosen, Vaskulitiden, Sarkoidose) oder bösartige Veränderungen (z. B. Meningeosis carcinomatosa) sowie ionisierende Strahlen oder intrathekal verabreichte Medikamente eine Meningitis verursachen. Eine Meningitis kann akut, chronisch oder rezidivierend verlaufen.
Inhaltsverzeichnis
Symptome und Beschwerden
Bei an Meningitis erkrankten Patienten zeigt sich hohes Fieber mit starken Kopfschmerzen. Neben einem allgemeinen Krankheitsgefühl können Übelkeit mit Erbrechen sowie eine verstärkte Empfindlichkeit gegenüber Licht, Lärm und Berührung auftreten. Als typisch gilt ein steifer Nacken (Meningismus), ein positives Brudzinski-Zeichen und ein positives Kernig-Zeichen. Es können Rückenschmerzen und Ausschläge auftreten. Kommen Symptome einer Bewusstseinsstörung (Somnolenz bis Koma) oder fokal-neurologische Defizite (z. B. Lähmungen, Sensibilitätsstörungen) hinzu, spricht man von einer Meningoenzephalitis (Entzündung der Hirnhäute und des Gehirns).
Ätiologie (Ursache)
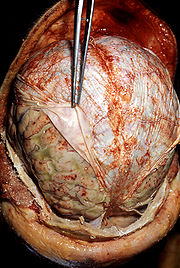 Eitrige Haubenmeningitis durch Streptococcus pneumoniae.
Eitrige Haubenmeningitis durch Streptococcus pneumoniae.
Autopsie-Befund: unter der zurückgezogenen äußeren Hirnhaut ist die putride Entzündungsreaktion mit kleinen Einblutungen zu erkennen.Eine eitrige, bakterielle Meningitis entsteht entweder per Tröpfcheninfektion, hämatogen (die Erreger erreichen die Hirnhäute über den Blutweg), per continuitatem (die Erreger erreichen die Hirnhäute von angrenzenden Strukturen aus, indem sie Barrieren durchwandern, z. B. bei Mittelohrentzündungen) oder aber direkt, z. B. infolge eines Traumas oder einer Operation. Welcher Erreger im einzelnen für die Entzündung verantwortlich ist, hängt von Infektionsweg, Lebensalter und Begleitfaktoren (z. B. Immunschwäche) ab. Eine bakterielle Meningitis ist lebensbedrohlich und muss immer antibiotisch behandelt werden.
Die sehr viel häufiger vorkommenden viralen Meningitiden sind meist selbstlimitierend (klingen von selbst wieder ab) und können nicht antibiotisch behandelt werden.
Erreger
Ursache für die Entzündung sind meistens Viren (Varizella-Zoster-Virus, Coxsackie- und Enteroviren, Epstein-Barr-Virus, Mumps-Virus, Masern-Virus, Herpes simplex Typ 2, LCM-Virus, HIV, u.a.). Auch Bakterien (bei Neugeborenen: Enterobakterien (zum Beispiel E.coli), Streptokokken Gruppe B, Listeria monocytogenes (Listeriose, auch bei immunsupprimierten Personen); bei Kindern bis 6 Jahren: Haemophilus influenzae, Meningokokken, Pneumokokken; und bei bisher gesunden Erwachsenen: Meningokokken, Pneumokokken), Pilze oder Parasiten (zum Beispiel Naegleria fowleri) können Meningitiden hervorbringen. Eindringwege für Bakterien sind oft der Nasen-Rachenraum, das Mittelohr oder die Lungen, aber auch Schädelfrakturen ermöglichen eine Besiedlung der Meningen. Die Ermittlung des Erregers ist von höchster Wichtigkeit, da eine virale Meningitis einen weitaus milderen Verlauf hat und viel seltener Folgeschäden verursacht als eine bakterielle Meningitis.
Verbreitung
Am häufigsten sind immunschwache Personen (Babys, Kleinkinder, Kinder, Ältere, Kranke) betroffen.
Die erste Meningitis-Epidemie („Genickstarre-Meningitis“) wurde 1805 in Genf beobachtet. Im 19. und 20. Jahrhundert folgten weitere in Europa und den USA. Die größte Epidemie innerhalb einer Stadt wurde 1974/1975 in São Paulo (Brasilien) beobachtet. Die Infektionsquote betrug damals zwischen 0,35 und 0,5 % der Bevölkerung.
Bei Erwachsenen ist eine eitrige Meningitis mit einer Inzidenz von 3 bis 10 Fällen auf 100.000 Personen relativ selten. Anders im Kindesalter: Die meisten eitrigen Hirnhautentzündungen betreffen Kinder bis zum 15. Lebensjahr (im ersten Lebensjahr 80 Fälle pro 100.000; in den ersten fünf Lebensjahren 52 Fälle pro 100.000).
Virale Meningitiden sind weitaus häufiger, klingen aber in der Mehrheit der Fälle ohne Komplikationen wieder ab. Man geht davon aus, dass viele virale Infektionen eine leichte Begleitmeningitis hervorrufen, die aber häufig nicht diagnostiziert wird, da keine Liquoruntersuchung durchgeführt wird.
Diagnostik
Bereits bei geringem Verdacht sollte mittels einer Lumbalpunktion Rückenmarksflüssigkeit entnommen werden. Die Punktion erfolgt vorzugsweise zwischen dem 3. und 4. bzw. 4. und 5. Lendenwirbelkörper. Eine Färbung der normalerweise durchsichtigen klaren Flüssigkeit kann ihre Ursache in einer Einblutung bei der Punktion haben. Ist jedoch mehr als der erste Strahl verfärbt, dann spricht vieles für eine Blutung im Liquorraum. Grüngelbe Verfärbungen sprechen für eine bakterielle Meningitis. Eine Trübung des Liquor kommt durch einen Anstieg der Leukozytenzahl zustande. Die Glukosemenge sollte zwei Drittel der Blutzuckerkonzentration betragen, ist der Wert erniedrigt, spricht dies für eine bakterielle Meningitis. Auch sollte eine Analyse des Blutes auf frei zirkulierende Bakterien (Bakteriämie) gemacht werden (Blutkultur).
Bei einer komplizierten Meningitis ist eine Bildgebung per Computertomographie sinnvoll: zum einen können die Herkunftsorte der Erreger so entdeckt werden (Einschmelzungsherde der Nebenhöhlen oder des Mastoids), andererseits lassen sich so auch Komplikationen wie Hirnabszess, größere Eiteransammlungen (Empyem) oder ein Hydrocephalus diagnostizieren.
Differenzialdiagnose
Die differentialdiagnostische Herausforderung liegt darin, möglichst schnell zu ermitteln, ob es sich um eine virale, um eine bakterielle Mening(oenzephal)itis oder aber um eine Herpes-simplex-Enzephalitis handelt. Zur Diagnosesicherung ist eine Lumbalpunktion zur Gewinnung von Liquor cerebrospinalis unerlässlich. Unterscheidung anhand des Liquors:
Virale Meningitis Bakterielle Meningitis Tuberkulöse Meningitis Aussehen klar trüb Spinngewebsgerinnsel Zellzahl mehrere Hundert/μl mehrere Tausend/μl mehrere Hundert/μl Zelltyp Lymphozyten Granulozyten Lymphozyten und Monozyten Eiweiß normal erhöht: > 120 mg/dl erhöht: > 120 mg/dl Glucose normal erniedrigt: < 30 mg/dl erniedrigt: < 30 mg/dl Laktat < 3,5 mmol/l > 3,5 mmol/l > 3,5 mmol/l Folgen und Komplikationen
Bei einer Meningitis kann es zu zahlreichen Komplikationen kommen, schlimmstenfalls zur Sepsis und zum septischen Schock. Unbehandelt verläuft die bakterielle Meningitis oft tödlich, doch auch unter Therapie beträgt die Sterblichkeit je nach Art der Erkrankung 5 bis 30 %. Eine gefürchtete Komplikation ist das Waterhouse-Friderichsen-Syndrom. Gefürchtete Folgen einer bakteriellen Meningitis sind der Tod und kognitive Behinderung. Spätfolgen können auch Hörstörungen, Krampfleiden, Hydrozephalus sein, Hirnnervenlähmungen, Entwicklungsrückstand, Verhaltensstörungen, psychische Defektsyndrome und Ataxien sein. Etwa ein Drittel der Kinder mit bakterieller Meningitis behält dauerhafte Hirn- oder Hirnnervenschäden zurück.
Therapie
Schon vor Eingehen der kulturellen Ergebnisse sollte bei begründetem Verdacht auf eine bakterielle Meningitis sofort mit einem Breitbandantibiotikum behandelt werden (normalerweise Zweierkombination aus einem Cephalosporin der Generation 3a, z. B. Ceftriaxon und einem Aminopenicillin, z. B. Ampicillin). Kinder zeigen hier andere Erreger als Erwachsene, weshalb auch unterschiedliche Medikamente zur Anwendung kommen sollten.
Frühzeitige Therapie bei unbekanntem bakteriellen Krankheitserreger:
Antibiotikum Erreger Neugeborene Ampicillin und Ceftriaxon Listeria monocytogenes, Streptococcus agalactiae, Escherichia coli 1. Mon bis 14. LJ Ceftriaxon Haemophilus influenzae, Neisseria meningitidis, Pneumokokken Jugendliche und Erwachsene Penicillin G oder Ceftriaxon Neisseria meningitidis, Pneumokokken >60. LJ Ampicillin und Ceftriaxon Pneumokokken, Listeria monocytogenes Ein Problem ist die Ausbildung einer teilweise erheblichen Hirnschwellung (Hirnödem). Bei Kindern sind Kortikosteroide wirksam. Eine antibiotische Behandlung muss immer gleichzeitig laufen.
Bei fortgeleiteten Meningitiden gilt es, den Eiterherd (Nasennebenhöhlen, Mastoid, Mittelohr) operativ auszuräumen.
Im Falle der Meningokokken-Meningitis müssen enge Kontaktpersonen prophylaktisch mit Rifampicin, Ciprofloxacin oder Ceftriaxon behandelt werden.
Meldepflicht
Der Krankheitsverdacht, die Erkrankung sowie der Tod an Meningokokken-Meningitis sowie eine Meningokokken-Sepsis sind in Deutschland nach dem Infektionsschutzgesetz meldepflichtig.
Weblinks
- Robert Koch Institut
- Meningokokken-Infektionen beim Deutschen Grünen Kreuz e.V.
- Nationales Referenzzentrum für Meningokokken am Institut für Hygiene und Mikrobiologie der Universität Würzburg
- Leitlinie Meningitis (AWMF), Stand 1998
Bitte beachte den Hinweis zu Gesundheitsthemen!
Wikimedia Foundation.