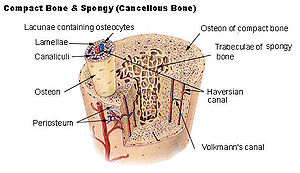
- Knochenschwund
-
Klassifikation nach ICD-10 M80.- Osteoporose mit pathologischer Fraktur M81.- Osteoporose ohne pathologische Fraktur M82.- Osteoporose bei anderenorts klassifizierten Krankheiten ICD-10 online (WHO-Version 2006) Die Osteoporose (v. altgr. ὀστέον „Knochen“ und πῶρος „hart“) ist eine häufige Alters-Erkrankung des Knochens, die ihn für Brüche (Frakturen) anfälliger macht. Die auch als Knochenschwund bezeichnete Krankheit ist gekennzeichnet durch eine geringe Knochenmasse und den übermäßig raschen Abbau der Knochensubstanz und -struktur. Die erhöhte Frakturanfälligkeit kann das ganze Skelett betreffen.
Häufigste Knochenerkrankung im höheren Lebensalter. Am häufigsten (95%) ist die primäre Osteoporose. 80% aller Osteoporosen betreffen postmenopausale Frauen. 30% aller Frauen entwickeln nach der Menopause eine klinisch relevante Osteoporose. Sekundäre Osteoporosen sind seltener (5%), wobei die Behandlung mit Glukokortikosteroiden und Immobilisation im Vordergrund stehen.
Häufige Folgen der Osteoporose sind Knochenbrüche. Nach Häufigkeit sortiert sind dies:
- Wirbelkörper-Einbrüche (Sinterungen)
- Hüftgelenks-nahe Oberschenkelknochenbrüche (u. a. Schenkelhalsfraktur)
- Handgelenks-nahe Speichenbrüche (distale Radiusfraktur)
- Oberarmkopfbruch (subcapitale Humerusfraktur)
- Beckenbruch
Außerdem besteht eine vermehrte Anfälligkeit für sonstige Frakturen.
Inhaltsverzeichnis
Ursachen
Die Knochenmasse nimmt etwa in den ersten 30 Lebensjahren zu (in der Jugend wird Knochen aufgebaut), erreicht dann einen Höhepunkt und fällt in den späteren Lebensjahren langsam wieder ab. Die Osteoporose entsteht meist aus einer unzureichenden Knochenbildung in jungen Jahren und/oder einem beschleunigten Abbau in späterer Zeit. Ursachen dafür können sein:
Primäre Osteoporose (95%):
- idiopathische Osteoporose junger Menschen
- Postmenopausale Osteoporose (Typ I-Osteoporose)
- Senile Osteoporose (Typ II-Osteoporose)
Sekundäre Osteoporose (5%):
- Hormonell: Hyperkortisolismus (Morbus Cushing), Hypogonadismus, Hyperparathyreoidismus, Hyperthyreose
- Gastroenterologische Ursachen: Malnutrition, Anorexie (Magersucht), Malabsorption, renale Osteopathie
- Immobilisation
- Medikamentös: Langzeittherapie mit Kortikosteroiden (Cortisol), Heparin (Blutverdünner)
Hereditär:
- Osteogenesis imperfecta, Ehlers-Danlos-Syndrom, Marfan-Syndrom, Homocysteinurie
Neoplastische Erkrankungen:
- multiples Myelom
- Mastozytose
- Myeloproliferative Erkrankungen
Entzündungen:
- chronische Polyarthritis
- Morbus Crohn
Andere Ursachen:
- Perniziöse Anämie, Vitamin B12-Mangel
- Folsäuremangel[1]
- Untergewicht
- Fleischreiche, gemüse-/obstarme Ernährung scheint ungünstig zu sein. Es wird ein Zusammenhang des Knochenstoffwechsels mit dem Säure-Basen-Haushalt vermutet [2].
- Konsum von phosphathaltigen Colagetränken könnte ein Risiko darstellen, allerdings korreliert starker Colakonsum mit einer kalziumarmen Ernährung [3].
Pathogenese
Knochenstoffwechsel nach der Menopause:
Osteoklasie (Knochenabbau): Mit den Östrogenen entfällt im Stoffwechsel der Knochenzellen ein Element, das den Abbau dämpft: osteolytische Zytokine wie Interleukin-1, Interleukin-6 und TNF-α nehmen zu. Es ist eine Art Entkoppelung der Osteoklasie, die zur Folge hat, dass sich der Abbau verstärkt und der Umbau beschleunigt.
Auswirkungen des verminderten Parathormons: Die Steigerung der Skelettresorption bewirkt eine Calciumfreisetzung ins Blut. Dieser Anstieg vermindert die Ausschüttung des Parathormons in den Epithelkörperchen. Auswirkungen auf die Niere:
- Erhöhte Kalzurie: Die Calciumreabsorption wird schwächer – die Kalzurie nimmt zu.
- Verminderte Calciumresorption: Bei niedrigerem Parathormon wird in der Niere auch weniger Calcitriol gebildet und daher bei gleichem Calciumangebot auch weniger resorbiert.
Knochenstoffwechsel jenseits von 70 Jahren:
Vitamin-D-Mangel: Bei der osteoporotischen Frau über 70 entwickelt sich ein Vitamin-D-Mangel, da mit abnehmender Kalorienzufuhr auch Vitamin D nur noch reduziert zugeführt wird. Gleichzeitig gehen Menschen dieses Alters seltener an die Sonne, auch endogen wird vermindert Vitamin D gebildet. Altersbedingt nimmt auch die Aktivität der 1-alpha-Hydroxylase der Niere etwas ab.
Calciumbilanz: Ein Rückgang des Vitamin D und seiner Metaboliten, insbesondere auch des Calcitriols, führt zu verminderten Calciumabsorption im Darm, die Calciumbilanz wird negativ.
Hyperparathyreoidismus: Dabei ist die Calciumkonzentration aber nunmehr niedriger, wodurch die Nebenschilddrüsen aktiviert werden. Es entwickelt sich ein zunehmender leichter sekundärer Hyperparathyreoidismus. Dieser aktiviert den Knochenumbau und damit die Osteolyse. Der Unterschied zur Osteoporose Typ I ist evident. Bei dieser ist die Osteolyse zytokinbedingt und parathormonunabhängig, bei der Typ-II-Osteoporose ist es eine Osteolyse durch sekundärem Hyperparathyreoidismus.
Knochenbilanz: Die Knochenbilanz wird durch 2 Komponenten negativ: einerseits nimmt die Osteoblastenaktivität altersbedingt ab, andererseits ist die Osteolyse durch erhöhtes Parathormon vermehrt. Der Knochenmassenverlust hat sowohl die Komponente des spongiösen Verlustes, als auch allmählich des Kompaktaverlustes, die typische Schenkelhalsfraktur ist führen.
Diagnostik
Zur Diagnose wird die Knochendichtemessung herangezogen, bei der der T-Wert ermittelt wird. Dies ist ein statistischer Wert, der einen Vergleich des gemessenen Knochendichtewertes mit der Population junger erwachsener Frauen und eine Aussage zum Bruchrisiko ermöglicht. Zur Messung der Knochendichte (BMD - engl. für bone mineral density) stehen verschiedene Techniken zur Verfügung: Am meisten verbreitet ist die Dual-Röntgen-Absorptiometrie (DXA oder DEXA - engl. dual-energy-x-ray-absorptiometry). Auf ihr basiert auch die Definition der WHO und mit ihrer Hilfe wird der T-Wert ermittelt. Eine weitere Methode stellt die quantitative Computertomographie (QCT bzw. pQCT) dar. Die Messung der Knochendichte mittels Ultraschall, dem sogenannten quantitativen Ultraschall (QUS) ist höchst umstritten und nur in ganz wenigen Fällen überhaupt aussagekräftig. Die Aussagekraft für DXA und QCT ist hingegen gut belegt. Die Messung der Knochendichte zur Früherkennung ist keine Leistung der gesetzlichen Kassen, der Versicherte muss sie selbst bezahlen, wenn kein Knochenbruch ohne Unfall (Ermüdungsbruch) bei Verdacht auf Osteoporose vor der Messung vorliegt.
Krankheitsverlauf und Prognose
Die Osteoporose ist eine zunächst unmerklich verlaufende Erkrankung, die aber im Fall von Knochenbrüchen, insbesondere bei alten Menschen, eine hohe Krankheitsbelastung (Schmerzen, Bettlägerigkeit, manchmal dauerhafte Immobilisierung) bedeutet.
Man unterscheidet zwischen primärer und sekundärer Osteoporose. Zur wesentlich häufigeren primären Osteoporose zählen die postmenopausale (oder postklimakterische) Osteoporose und die Altersosteoporose (Involutionsosteoporose). Die sekundäre Osteoporose tritt unter anderem als Folge von Stoffwechselerkrankungen oder hormonellen Störungen auf.
Man geht davon aus, dass in Deutschland etwa 30 % aller Frauen nach dem Klimakterium an primärer Osteoporose erkranken. Für Männer ist ab dem 70. Lebensjahr die Altersosteoporose ein ebenso häufiges Krankheitsbild. Typische Merkmale der Osteoporose sind eine Abnahme der Knochenmasse und Verschlechterung der Knochenarchitektur sowie als deren Folge eine Abnahme der Knochenstabilität. Dies führt zu einer erhöhten Gefahr von Knochenbrüchen. Knochenbrüche bei Osteoporose finden sich insbesondere an den Wirbelkörpern der Wirbelsäule, am Oberschenkelhals und am Handgelenk. Die Heilung von Knochenbrüchen bei Osteoporose ist nicht gestört, der Zeitrahmen ist der gleiche wie bei nicht erkrankten Menschen. Die Folgen der Brüche können jedoch vor allem bei Älteren nachhaltig sein und durch Folgeerkrankungen wie Lungenentzündung oder Lungenembolie zum Tode führen.
Behandlungsmöglichkeiten und Prävention
Lebensweise
Körperliche Aktivität schützt vor Knochenschwund. Daneben fördert ausreichendes Sonnenlicht die Vitamin-D-Produktion der Haut.
Ernährung
Zur Prävention trägt eine vermehrte Calcium-Aufnahme von etwa 1 g/Tag bei (Basistherapie DVO).
Als Bestandteil der Basistherapie empfehlen die internationalen Leitlinien ferner die Einnahme von Vitamin D (Ergo- und Cholecalciferol, nicht aber Metabolite wie 1-alpha- oder 1,25-Dihydroxy-Vitamin D). Starker Alkohol- und Tabakkonsum soll vermieden werden [4] [5] [6].
Pharmakotherapie
Nach den Leitlinien des DVO wird empfohlen:
- Bisphosphonate (Alendronat, Ibandronat und Risedronat, (Handelsnamen Fosamax®, Fosavance®, Bonviva®; und Actonel®)
- Selektive ÖstrogenRezeptorModulatoren (SERM): Raloxifen (Handelsname Evista ®) (nur zur Verhinderung von Wirbelkörperfrakturen)
oder
- Parathormon (Parathormon, Handelsname Preotact® und Teriparatid = Parathormonanalogon, für Spezialindikationen, Handelsname Forsteo®)
- Strontiumranelat (Zulassung von Protelos® seit 2004; die Knochendichtemessungen zeigen durch die Einlagerung von Strontium höhere Werte, was aber für die Verlaufsbeurteilung in der Praxis nicht relevant ist). Aktuell liegen für Strontiumranelat die längsten kontrollierten klinischen Untersuchungen vor.
Auch in Verwendung, jedoch nicht vom DVO empfohlen sind
- Calcitonin, kaum noch verwendet, der Nutzen ist schlecht belegt. Außerdem kommt es meistens zu schweren Allergiesymptomen bei der Behandlung.
- STH (Wachstumshormon), kein Nutzen belegt; evtl. problematische Nebenwirkungen.
- Fluoride (veraltet; entwickelt harte, aber spröde Knochen, die Stabilität wird nicht besser)
- Östrogene werden seit der Kritik an der Hormonersatztherapie nur eingeschränkt für diese Indikation verwendet.
- Vitamin D-Metabolite wie 1-alpha- oder 1,25-Dihydroxy-Vitamin D (Nutzen bei postmenopausaler Osteoporose nicht eindeutig belegt, teuer, problematische Nebenwirkungen; 1,25-Vitamin D (Calcitriol) ist wirksam und indiziert bei bestimmten Knochenerkrankungen im Rahmen fortgeschrittener Nierenerkrankungen).
Seit Oktober 2007 ist in Europa auch das Bisphosphonat Zoledronsäure, Handelsname Aclasta®, zur Behandlung der Osteoporose von postmenopausalen Frauen zugelassen. Im September 2008 erhielt Aclasta® die europäische Zulassung auch für Männer. Es wird als einmal jährliche Infusion angewandt. Die reine Infusionszeit beträgt ca. 15 Minuten. Bei der Erstellung der aktuellen Leitlinien zur Osteoporose lag diese Zulassung noch nicht vor.
Eine völlig neue Osteoporose-Behandlungsmöglichkeit stellt Denosumab dar. Dabei handelt es sich um einen monoklonalen Antikörper, der sich noch in der klinischen Erforschung (Phase III) befindet. Ein Zulassungsantrag für Osteoporose wird in den USA bei der Food and Drug Administration (FDA) noch 2008 gestellt.
Verhinderung von Brüchen
Eine effektive Methode, um osteoporotischen Oberschenkelhalsfrakturen vorzubeugen, ist der Einsatz von Hüftprotektoren.
Alternativmedizin
Zur Vorbeugung bzw. Behandlung von Osteoporose gibt es auch verschiedene Verfahren der alternativen Medizin, die jedoch keine Wirksamkeitsnachweise nach wissenschaftlichen Kriterien erbringen konnten. Die Behandlungskosten dieser Verfahren werden entsprechend auch kaum von Krankenkassen getragen.
- Basische Ernährung oder die Einnahme von Basensalzmischungen. Eine Übersäuerung des Körpers soll nach Angaben von Anhängern dieser Behandlungsmethode zu verstärktem Knochenschwund führen, da Calciumsalze als Puffersubstanzen Verwendung finden [7]. Es wird der Verzicht auf Bohnenkaffee, Schwarztee, Alkohol, Cola- und Limonadengetränke, tierisches Eiweiß (Fleisch, Wurst, Fisch), Fast Food und Fertiggerichte, die meisten Milchprodukte, Industriezucker, Süßstoffe, Süßigkeiten, Weißmehl und Weißmehlprodukten, Erdnüsse, Paranüsse usw. empfohlen und eine säurehemmende oder basenbildende Nahrung verordnet, bestehend etwa aus Gemüse- und Fruchtsäften, Kräutertee, Gemüse und Blattsalaten sowie Früchten.
- Magnetfeldtherapie: pulsierende elektromagnetische Felder sollen den Knochenaufbau stimulieren.
- Vibrationstraining - auch biomechanische Stimulation (BMS): sie wurde ursprünglich zur Behandlung von russischen Kosmonauten entwickelt: Die zu behandelnde Person steht auf einer Platte, die in einem Frequenzbereich von 20 bis etwa 50 Hz vibriert und durch den Dehnreflex Muskelkontraktionen hervorruft. Die dabei auftretenden Kräfte sollen den Knochen zum Wachstum stimulieren (Mechanostat), erste, einzelne wissenschaftliche Untersuchungen hierzu liegen vor, z.B.: [8].
Wirtschaftliche Aspekte
Mit jährlich etwa 2,5 bis 3 Mrd. Euro an direkten und indirekten Krankheitskosten in Deutschland hat die Osteoporose auch ein großes volkswirtschaftliches Gewicht. Deshalb wurde sie von der Weltgesundheitsorganisation (WHO) auf die Liste der zehn wichtigsten Erkrankungen gesetzt.
Von Kritikern wird angeführt, dass die Neubewertung der Osteoporose in den letzten Jahren durch die Pharmaindustrie gesteuert sei, die einen Absatzmarkt für neue Medikamente schaffen wolle (Disease Mongering). Andererseits lässt sich erst seit etwa 1985 die Knochendichte zuverlässig messen. Erst seitdem ist es überhaupt möglich, das Krankheitsbild schon vor dem Auftreten von Knochenbrüchen adäquat zu erfassen.
Siehe auch
- Expertenstandard Sturzprophylaxe in der professionellen Pflege
Quellen
- ↑ Uniklinikum Saarland: Forschungsgruppe Klinische Chemie und Laboratoriumsmedizin
- ↑ Prentice A: Diet, nutrition and the prevention of osteoporosis. Public Health Nutrition 2004 (7): 227-43
- ↑ Tucker KL, et al.: Framingham Osteoporosis Study: Colas, but not other carbonated beverages, are associated with low bone mineral density in older women. American Journal of Clinical Nutrition 2006 (84): 936-42
- ↑ DVO-Leitlinie "Osteoporose bei Frauen ab der Menopause und Männer über 60 Jahren, 2006
- ↑ Scottish Intercollegiate Guideline Nr. 71, 2003
- ↑ Guideline der National Osteoporosis Foundation (USA), 2003
- ↑ Bayer W, Wolfgang Gerz W: Säure-Basen-Haushalt und Osteoporose. Erfahrungsheilkunde 2006 (55): 142-5
- ↑ Effect of 6-Month Whole Body Vibration Training on Hip Density, Muscle Strength, and Postural Control in Postmenopausal Women: A Randomized Controlled Pilot Study
Literatur
- Walter Siegenthaler, Hurbert E. Blum: Klinische Pathophysiologie, 9. Auflage, Georg Thieme Verlag, Stuttgart 2006
- Ariane Liebchen (2004): Die Wirkung von Bisphosphonaten auf den Verlauf der Knochendichte bei postmenopausalen Frauen mit Osteoporose unter Berücksichtigung nutritiver Aspekte und körperlicher Aktivität. - Ökotrophologie-Dissertation (PDF; 2,2 MB)
- Österreichische Ärztekammer (Hrsg.): Faltblatt Osteoporose-Information, Wien 2007.
- Beat Seiler: Gesundheitspolitisches Programm für eine angemessene Osteoporose-Versorgung. ISBN 3-85707-85-4 (formal falsche ISBN), Verlag Schweizerische Gesellschaft für Gesundheitspolitik SGGP, Zürich 2006.
Weblinks
Organisationen
- http://www.dv-osteologie.de - Wissenschaftlicher Dachverband Osteologie (DVO)/ S3-Leitlinie für Osteoporose
- www.osteoporose.org - Kuratorium Knochengesundheit
- Bundesselbsthilfeverband für Osteoporose e.V. - Dachverband der deutschen Osteoporose-Selbsthilfegruppen
- www.netzwerk-osteoporose.de - Organisation zur Förderung von Selbsthilfe, Rehabilitationssport und Laienkompeten
- International Osteoporosis Foundation
Informationen
- www.osteoporose.de - Wissenschaftliche Infos zu Knochen und Knochenschwund
- Patientenleitlinien des Dachverbands Osteologie (DVO)
- Osteoporose beim Deutschen Grünen Kreuz für Gesundheit e.V.
- Baum, Erika; Peters, Klaus M.: „Primäre Osteoporose – leitliniengerechte Diagnostik und Therapie.“ Dtsch Arztebl 2008; 105(33): S. 573-82 Übersichtsarbeit - Artikel
Bitte beachte den Hinweis zu Gesundheitsthemen!
Wikimedia Foundation.