- Colitis ulcerosa
-
Klassifikation nach ICD-10 K51.- Colitis ulcerosa K51.0 Ulzeröse (chronische) Enterokolitis K51.1 Ulzeröse (chronische) Ileokolitis K51.2 Ulzeröse (chronische) Proktitis K51.3 Ulzeröse (chronische) Rektosigmoiditis K51.4 Pseudopolyposis des Kolons K51.5 Proktokolitis der Schleimhaut K51.8 Sonstige Colitis ulcerosa K51.9 Colitis ulcerosa, nicht näher bezeichnet ICD-10 online (WHO-Version 2011) Die Colitis ulcerosa (Cu, engl. ulcerative colitis) gehört zur Gruppe der chronisch-entzündlichen Darmerkrankungen. [1][2][3] Sie ist durch einen entzündlichen Befall des Mastdarms und Dickdarms gekennzeichnet. Anders als beim Morbus Crohn breitet sich die Entzündung kontinuierlich vom Mastdarm beginnend aus, also von anal nach oral, und ist auf die Darmschleimhaut (Mukosa und Submukosa) beschränkt.
Inhaltsverzeichnis
Häufigkeit
Etwa 200 von 100.000 Einwohnern leiden an einer Colitis ulcerosa, wobei es drei bis sieben Neuerkrankungen pro Jahr unter 100.000 Einwohnern gibt. Frauen und Männer sind gleich häufig betroffen. Das typische Erkrankungsalter liegt zwischen dem 20. und 40. Lebensjahr. Nachdem die Krankheitshäufigkeit (Prävalenz) in Nordamerika und Europa über Jahrzehnte gestiegen ist, beginnt sie dort zu stagnieren. In Asien, Afrika und Südamerika, wo die Erkrankung früher selten war, ist allerdings ein deutlicher Anstieg der Neuerkrankungen zu bemerken.
Ätiologie/Pathogenese
Die Ursache der Erkrankung ist unbekannt. Ähnlich wie beim Morbus Crohn nimmt man eine genetisch prädisponierte, krankhaft gesteigerte Immunreaktion gegen die Darmflora an. Es konnten mehrere Genmutationen identifiziert werden, die mit dem Auftreten von chronisch-entzündlichen Darmerkrankungen in Verbindung stehen. Wie bei Morbus Crohn steht der NFκB-Transkriptionsfaktor im Verdacht, durchgängig aktiv zu sein. Umweltfaktoren wie Hygienestandard und Ernährung sollen eine ebenso wichtige Rolle spielen. Stress und Belastungen können wesentlich zu einem schwierigen Verlauf beitragen und können aktive Schübe der Krankheit auslösen.
Symptome/Beschwerden
Klinisch stehen wiederkehrende (rezidivierende) Diarrhoen, Darmblutungen und Koliken im Vordergrund. Der Verlauf der Colitis ulcerosa ist nicht vorhersagbar. Häufig ist der Beginn schleichend. Es gibt aber auch akute Phasen und schwerste Verläufe.
Problematisch im Alltag sind oft Stuhlinkontinenz und zwanghafte (imperative) Stuhlgänge, die körperliche Schwächung an sich, sowie Begleiterkrankungen und die Nebenwirkung der verabreichten Medikamente. Starke Blähungen können im Schub zur erhöhten Stuhlfrequenz führen. Die schubabhängigen Blähungen liegen teils an einer schubbedingten Zuckerunverträglichkeit (etwa Lactose, Fructose, Sorbit).
Manifestationen außerhalb des Verdauungsbereichs (extraintestinal):
- ankylosierende Spondylitis (1–26 %)
- Sakroiliitis (bis zu 24 %)
- Arthritis peripherer Gelenke mit wanderndem Befall großer Gelenke (11 %)
- PSC (primär sklerosierende Cholangitis) (2–10 %)
- Erythema nodosum (14–19 %)
- Pyoderma gangraenosum (1–2 %)
- Uveitis (Iritis/Iridocyclitis)
- Episkleritis (1,5–4 %)
- Osteoporose (7–18 %) oder Osteopenie (34–67 %)
Akuter Schub
Der akute Schub einer Colitis ulcerosa ist durch die typischen klinischen Beschwerden, das heißt blutige Diarrhoe und gegebenenfalls Tenesmen (beständiger schmerzhafter Harn- und Stuhldrang) charakterisiert. Stuhlfrequenzen von etwa 40-mal innerhalb 24 Stunden sind keine Seltenheit.
Fulminanter Schub
Bei einem schweren (fulminanten) Schub treten häufig blutige Durchfälle (Diarrhoe), Fieber über 38,5°C und ein reduzierter Allgemeinzustand sowie Gewichtsabnahme auf. Zusätzlich kann es zu Herzrasen (Tachykardie) und Blutarmut (Anämie) kommen. Als weitere Komplikation ist das toxische Megakolon zu nennen. [4]
Chronisch aktiver Verlauf
Ein chronisch aktiver Verlauf ist gekennzeichnet durch ein Fortbestehen (Persistenz) der klinischen Symptome trotz einer angemessenen medikamentösen Therapie, die zwar eine Besserung, jedoch keine vollständige und dauerhafte (weniger als zwei Rezidive, also erneute Schübe, pro Jahr) Remission bewirkt.
Häufig entwickelt sich bei chronisch aktiven Verläufen eine Abhängigkeit von Medikamenten. Nach einiger Zeit wirken sie schwächer oder können nicht unter einen bestimmten Wert dosiert werden, ohne dass sofort wieder starke Probleme auftreten. Man spricht dann von einem refraktären (nicht ansprechenden) Verlauf.
Remission
Von einer Remission der Colitis ulcerosa wird gesprochen, wenn keine Diarrhoe (nicht mehr als drei Stühle täglich), kein sichtbares Blut im Stuhl sowie keine durch die Colitis ulcerosa-bedingten Beschwerden vorliegen.[5]
Diagnostik / Differentialdiagnosen
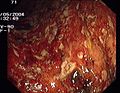
- Endoskopische Befunde bei Colitis ulcerosa
-
Floride Colitis ulcerosa
Endoskopie
Die Diagnose Colitis ulcerosa kann nur durch eine Darmspiegelung (Koloskopie) mit Probeentnahmen (Biopsie) und anschließender feingeweblicher (histologischer) Untersuchung gestellt werden. Differenzialdiagnostisch sind Erkrankungen mit ähnlichen endoskopischen Befunden abzugrenzen, insbesondere der Morbus Crohn, weiterhin eine infektiös oder medikamentös bedingte Kolitis, eine pseudomembranöse Kolitis, eine ischämische Kolitis oder eine Divertikelkolitis.
Labor
Erhöhtes CRP, erhöhte Blutsenkung und Leukozytose werden als Zeichen der Entzündung vorgefunden, eventuell eine Anämie als Folge der Blutung. In 60 % der Fälle findet man antineutrophile cytoplasmatische Antikörper, dabei perinukleäres Fluoreszenzmuster (p-ANCA).
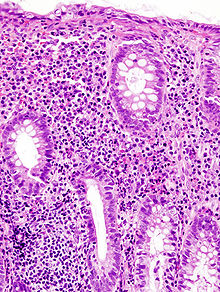
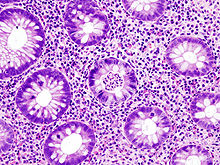
Pathologie/Morphologie
- Bei einem milden Verlauf kommt es zur ödematösen Schwellung der Darmschleimhaut.
- Bei mittleren Verlaufsformen kommt es zu leichten Blutungen und Geschwürsbildungen.
- Bei schweren Verläufen kommt es zu großflächigen Geschwürsbildungen, die zum Verlust des Reliefs und zur Schleimhautabflachung führen. Durch überschießende Regeneration kommt es zur Bildung von Pseudopolypen. Feingeweblich (histologisch) fallen Lymphozyten und Histiozyten auf, während die Zahl der Becherzellen stark vermindert ist. Als typisch, wenn auch nicht beweisend, gelten Kryptenabszesse.
- Im akuten schwersten Verlauf kann es zur toxischen Dickdarmerweiterung kommen. Dabei findet sich eine Überblähung des Bauchraumes und eine Bauchfellentzündung, außerdem besteht die Gefahr einer Perforation, weshalb jegliche invasive Diagnostik kontraindiziert ist.
Karzinom-Risiko
Nach längerer Erkrankungszeit und ausgedehntem Krankheitsverlauf (8–10 Jahre bei Befall des gesamten Kolons, 12–15 Jahre nach linksseitiger Kolitis) besteht ein erhöhtes Risiko für eine bösartige (maligne) Entartung. Neben der Dauer der Erkrankung stellt die Ausdehnung der Colitis ulcerosa einen eindeutigen Risikofaktor für die Entstehung eines Dickdarmkrebses (kolorektalen Karzinoms) dar und wird deshalb auch als sogenannter Vorkrebs (Präkanzerose) betrachtet.
Endoskopische Tumor-Vorsorge
Bei regelmäßigen koloskopischen Kontrollen mit Stufenbiopsien ist das Kolitis-Karzinom selten (2,1 % nach einer Erkrankungsdauer von zehn Jahren, bei 8,5 % nach 20 Jahren und bei 17,8 % nach 30 Jahren) Es sollte daher eine jährliche Koloskopie mit Stufenbiopsien bei Patienten mit (sub-)totaler Colitis ulcerosa, die mehr als acht Jahre besteht, oder linksseitiger Colitis, die mehr als 15 Jahre besteht, durchgeführt werden.
Therapie
Grundsätzlich sollte nach den vorhandenen Leitlinien behandelt werden. Medikamente, die normalerweise bei der Behandlung von Colitis ulcerosa verwendet werden, werden entweder oral oder rektal verabreicht, um die Entzündung zu vermindern. In besonders schweren Fällen, wenn der Darm die Wirkstoffe nicht oder nicht ausreichend resorbieren kann, können die meisten schnell wirkenden Medikamente intravenös gegeben werden.
Medikamentöse Therapie
Zur Behandlung der Colitis ulcerosa steht wie zur Behandlung des Morbus Crohn eine Reihe von Medikamenten zur Verfügung, die jedoch vor allem bei längerer Anwendung mitunter starke oder zumindest unangenehme Nebenwirkungen haben können.
Gemäß den aktuellen Leitlinien[6] zur Behandlung von Colitis ulcerosa wird Mesalazin oder ein anderes 5-ASA-Präparat zur Dauerbehandlung empfohlen, da es gleichzeitig zur Entzündungshemmung auch das Darmkrebs-Risiko verringert. Mesalazin gilt als ziemlich nebenwirkungsarm. Bei Mesalazinunverträglichkeit weicht man in der Regel auf Sulfasalazin aus. Wenn das 5-ASA nicht ausreicht, wird zunächst Cortison örtlich (rektal als Einlauf oder Schaum) oder systemisch (oral oder intravenös) für kurze Zeit eingesetzt. Ist die Erkrankung auf den Enddarm und das Colon sigmoideum begrenzt, bringt Budesonid-Schaum gegenüber anderen Cortisonpräparaten den Vorteil, dass es nur örtlich und kaum im übrigen Organismus wirkt. Es wird bei der ersten Leberpassage abgebaut. Auch Mesalazin kann rektal verabreicht werden (Zäpfchen, Einläufe oder als Schaum).
E-Coli-Nissle-1917-Bakterien: Diese probiotischen Bakterien sind unter dem Namen Mutaflor in Apotheken erhältlich und haben sich bei der Remissionserhaltung in mehreren Studien als wirksamer Ersatz von 5-ASA-Präparaten erwiesen.[7][8] Mutaflor wird bei Mesalazinunverträglichkeit von den Krankenkassen übernommen. Das Präparat muss ständig, auch beim Transport, gekühlt werden und ist nur einige Monate haltbar.
Ist eine längerfristige Immunsuppression sinnvoll, sollte zunächst Azathioprin eingesetzt werden. Bei Unverträglichkeit kann auf 6-Mercaptopurin ausgewichen werden. Des Weiteren stehen weitere Reservemedikamente (Methotrexat (MTX), Ciclosporin und Tacrolimus) zur Therapie zur Verfügung. Diese kommen bei Patienten in Betracht, die auf Cortison nicht oder nicht ausreichend ansprechen und bei denen Azathioprin keine Wirkung zeigt sowie in schwer verlaufenden Fällen oder auch begleitend zu Therapiebeginn mit Azathioprin.
Studien (ACT 1 und ACT 2) haben auch eine Wirksamkeit des TNF-alpha-Blockers Infliximab bei Colitis ulcerosa nachgewiesen. Dieses Medikament wird auch klinisch bei Colitis ulcerosa eingesetzt. Die medikamentös nicht heilbare Colitis ulcerosa ist eine Erkrankung, die durch eine totale Dickdarmentfernung Kolektomie geheilt werden kann. Als Faustregel kann Infliximab bei Patienten eingesetzt werden, welche einer Operation gegenüber eher ablehnend eingestellt sind, und wenn Ciclosporin kontraindiziert ist. Infliximab sollte wenn möglich mit einer immunsuppressiven Behandlung (etwa Azathioprin) kombiniert werden. Die Verabreichung ist wie beim Morbus Crohn im Abstand von zwei und vier Wochen, wenn eine Dauertherapie notwendig ist, alle acht Wochen.
Es befinden sich zahlreiche weitere Medikamente in der Zulassung und werden daher derzeit (2008) nur im Rahmen von Studien verwendet, viele zunächst für Morbus Crohn und evtl. später für Cu, etwa Biologika, die verträglicher sein sollen als Infliximab und zum Teil auch einfacher zu verabreichen sind (etwa subkutan und ohne Gewichtsanpassung), außerdem einige schon länger bekannte Wirkstoffe, deren Wirksamkeit für die Colitis erst erkannt wird: Certolizumab, Etanercept, Adalimumab (Zulassung für MC Juni 2007), Basiliximab, Daclizumab, Visilizumab, Golimumab, Mycophenolat-Mofetil (MMF) , 6-Thioguanin, Heparin, Dehydroepiandrosteron (DHEA). In der Diskussion als mögliches Medikament befindet sich auch Thalidomid.
Antibiotika finden kaum Verwendung. Lediglich Ciprofloxacin und Metronidazol konnten in bestimmten Fällen in Studien Linderung bringen. Schwere Schübe werden in Krankenhäusern oft zusätzlich zur bisherigen Medikation mit einer Kombination aus Antibiotika und hochdosiertem Cortison behandelt.
Chirurgische Therapie
In schwereren Fällen und bei Komplikationen wie dem toxischen Megakolon kann eine Operation nötig werden. Dies bedeutet in der Regel eine vollständige Entfernung des Dickdarms, gefolgt von einer Operation, die ileoanale Pouch-Operation genannt wird. Dabei wird aus dem Dünndarm eine Art künstlicher Enddarm konstruiert, der die Reservoirfunktion des entfernten Mastdarmes übernimmt. Der Dünndarm wird dann an den Darmausgang angeschlossen, so dass die Patienten eine normale Stuhlentleerung haben. In besonders schweren Fällen oder wenn ein künstlicher Darmausgang schon länger vorliegt, wird in einem Zwischenschritt lediglich der Pouch angelegt, um ihn nach der zweiten schweren OP erst einmal zur Ruhe kommen zu lassen. Bei vorhersehbarer Stuhlinkontinenz wird mit einer Art Trichter im Zwei- bis Dreitage-Rhythmus Spülungen des Pouches (in Anbetracht des Haltens der Flüssigkeit) vorgenommen, um damit den Schließmuskel zu trainieren. Dieses Training wird nach dem Krankenhausaufenthalt selbstständig fortgeführt und erfordert einige Disziplin und am Anfang auch Überwindung. In der darauf folgenden (relativ harmlosen OP) werden dann beide Enden (Ileostoma und Pouch-Zugang) miteinander verbunden. Die Operationen können zwar erhebliche Nebenwirkungen haben (etwa Inkontinenz nachts), jedoch eine tatsächliche Heilung der Erkrankung ermöglichen.
Mangelerscheinungen
Im Schub sowie auch in Remission als Wechselwirkung mit Medikamenten kann es zu Mangelerscheinungen kommen. Auch wenn die Entzündung bei Colitis ulcerosa immer auf den Dickdarm beschränkt ist, werden bei starken Durchfällen viele Nährstoffe nicht im Dünndarm resorbiert. Mängel können daher im Schub ausgeprägt sein.
Kalium/Natrium: Aufgrund starker (besonders wässeriger) Durchfälle werden die Salze schnell ausgeschieden. Meist reicht entsprechend natriumreiche (kochsalzhaltige) oder kaliumreiche (etwa Bananen) Ernährung aus.
Wasser: Wegen der erhöhten Stuhlfrequenzen (mit wässerigem Durchfall) kann es zur Austrocknung (Dehydratation) kommen.
Eisen: Durch den ständigen Blutverlust kann Eisenmangel eintreten. Deshalb wird der Eisenhaushalt regelmäßig kontrolliert und bei Bedarf werden Eisenpräparate verordnet. Eisenpräparate werden allerdings teilweise schlecht vertragen, da sie die Darmschleimhaut reizen. Auch intravenöse Eisenzufuhr ist möglich.
Calcium: Veränderungen der Knochendichte treten häufig als Folge der Stoffwechselstörung hervorgerufen durch die Cortisontherapie auf. Bei längerer Cortisontherapie sollte daher begleitend jährlich die Knochendichte gemessen werden (Osteodensitometrie). Im Rahmen einer längerfristigen, systemischen Steroidmedikation muss eine Substitution mit Calcium und Vitamin D erfolgen. Am geeignetsten sind Calcium/Vitamin-D-Kombipräparate.
Folsäure: Durch Sulfasalazin kann die Folsäureresorption gestört werden.
Komplementäre Therapien
- Myrrhe: Auch Myrrhe wirkt entzündungshemmend. Myrrhe wird in der Naturheilkunde schon länger gegen Entzündungen innerlich und äußerlich angewendet. Neben der reinen (beim Kauen bitteren) Myrrhe stehen auch geschmacksneutrale Präparate zur Verfügung. Eine erste Wirksamkeitsstudie läuft.[9]
- Lecithin: Gesunde Darmschleimhaut im Dickdarm enthält Lecithin und dieses Lecithin spielt eine wichtige Rolle für die Barrierefunktion des Darms, also die Möglichkeit der Abgrenzung gegen Bakterien und Schadstoffe sowie diese ohne Immunreaktion zu tolerieren. In Studien wurde gezeigt, dass die Darmschleimhaut von Colitis-ulcerosa-Betroffenen signifikant weniger Lecithin enthält als die von Gesunden. Da Lecithin jedoch durch Enzyme der Bauchspeicheldrüse für die Verdauung aufgespalten wird, erreicht normal verabreichtes Lecithin den betroffenen Dickdarm nicht. Um intaktes Lecithin oral bis zum Dickdarm transportieren zu können, wird ein Lecithin-Granulat für diesen Therapieansatz mit dem Polymerharz Eudragit S100 magensaftresistent mikroverkapselt, so dass das Lecithin erst im unteren Dünndarm und im Dickdarm freigesetzt wird. Diese Therapie befindet sich momentan im Stadium der Dosisfindung und weiteren Erforschung. Sie ist noch keine anerkannte Therapie.[10]
- Trichuris suis: Eier des Schweinepeitschenwurms (TSO-Eier) oral eingenommen haben sich in ersten Studien als erfolgversprechend dargestellt. Es liegt die Theorie zugrunde, dass das Immunsystem durch Beschäftigung mit diesen Parasiten von den unerwünschten Angriffen auf die Darmschleimhaut abgelenkt wird. Die Würmer sondern offenbar auch selbst wirksame Substanzen aus, die extrahiert werden können und in Tierversuchen bereits Autoimmunerkrankungen (bspw. Asthma) lindern können. Eine Zulassungsstudie ist in Planung, im Moment ist eine Behandlung auf Risiko des behandelnden Arztes möglich, wobei die Behandlungskosten von ca. 3.000 EUR pro Behandlungszyklus vom Patienten zu tragen sind. Die Schweinepeitschenwürmer sterben im menschlichen Körper innerhalb von 14 Tagen ab und können nicht auf andere Menschen übertragen werden.[11]
- Ernährung: Entzündungshemmende Nahrungsmittel wie Omega-3-Fettsäuren und anthocyanhaltige Beeren, insbesondere Blaubeeren oder Heidelbeermuttersaft können auch etwas helfen. Oft hilft auch das Weglassen bestimmter Nahrungsmittel. Welche Nahrungsmittel nicht gut vertragen werden, ist jedoch von Patient zu Patient unterschiedlich. Zusätzlich werden im akuten Schub häufig Lebensmittel nicht oder nur in geringer Menge vertragen, die in Remission vertragen werden (etwa Milch, Sahne, Äpfel, Gemüse mit Schale). Entsprechend wird empfohlen, den Genuss von aggressiven, entzündungsfördernden Nahrungsmitteln einzuschränken. Mehr erfährt man beim Besuch der Ernährungsberatung.
Einzelnachweise
- ↑ Baumgart DC, Carding SR: Inflammatory bowel disease: cause and immunobiology.. In: The Lancet. 369, Nr. 9573, 2007, S. 1627–40. doi:10.1016/S0140-6736(07)60750-8. PMID 17499605.
- ↑ Baumgart DC, Sandborn WJ: Inflammatory bowel disease: clinical aspects and established and evolving therapies.. In: The Lancet. 369, Nr. 9573, 2007, S. 1641–57. doi:10.1016/S0140-6736(07)60751-X. PMID 17499606.
- ↑ Xavier RJ, Podolsky DK: Unravelling the pathogenesis of inflammatory bowel disease.. In: Nature. 448, Nr. 7152, 2007, S. 427-34. doi:10.1038/nature06005. PMID 17653185.
- ↑ Gerd Herold und Mitarbeiter. Innere Medizin. Köln 2008
- ↑ http://www.uni-duesseldorf.de/AWMF/ll/021-009.htm#VII
- ↑ http://www.uni-duesseldorf.de/AWMF/ll/021-009.htm
- ↑ Rembacken BJ et al.: Non-pathogenic Escherichia coli versus mesalazine for the treatment of ulcerative colitis: a randomised trial. Lancet. 1999 Aug 21;354(9179):635-9. PMID 10466665
- ↑ Kruis W. et al.: Maintaining remission of ulcerative colitis with the probiotic Escherichia coli Nissle 1917 is as effective as with standard mesalazine. Gut. 2004 Nov;53(11):1617-23. PMID 15479682
- ↑ http://www.dccv.de/crohn-colitis/forschung/studien/studienaufrufe/aktiv/klinische-studie-mit-einem-pflanzlichen-arzneimittel-aus-myrrhe-kamille-und-kaffeekohle-zur-remissionserhaltung-bei-colitis-ulcerosa-062008/ DCCV.de: Klinische Studie mit einem pflanzlichen Arzneimittel aus Myrrhe, Kamille und Kaffeekohle zur Remissionserhaltung bei Colitis ulcerosa
- ↑ http://www.innovations-report.de/html/berichte/medizin_gesundheit/bericht-47682.html
- ↑ http://www.daserste.de/wwiewissen/beitrag_dyn~uid,oythb9a4l5puodu6~cm.asp DasErste.de: W wie Wissen - Würmer auf Rezept, Sendung vom 15.März 2009, 5min Video
Weblinks
- S3-Leitlinie Diagnostik und Therapie der Colitis ulcerosa (Langfassung) der DGVS (Stand 2011)
- S3-Leitlinie Diagnostik und Therapie der Colitis ulcerosa (Kurzfassung) der Deutschen Gesellschaft für Verdauungs- und Stoffwechselkrankheiten und der Deutschen Morbus Crohn / Colitis ulcerosa Vereinigung. In: AWMF online (Stand 2005)
- Endoskopiebilder bei Colitis ulcerosa (Endoskopie-Atlas)
- Baumgart, Daniel C.: Diagnostik und Therapie von Morbus Crohn und Colitis ulcerosa. In: Dtsch Arztebl Int. Nr. 106(8), 2009, S. 123-133 (Artikel). PDF
- Bildergallerie zur Colitis ulcerosa
Vereine und Selbsthilfegruppen
- Deutsche Morbus-Crohn-/Colitis-ulcerosa-Vereinigung (DCCV e. V.)
- Österreichische Morbus Crohn/Colitis ulcerosa Vereinigung (ÖMCCV)
- SMCCV (Schweizerische Morbus Crohn/Colitis ulcerosa Vereinigung)
- European Federation of Crohn's and Ulcerative Colitis Associations (EFCCA) - Dachverband der europäischen Patientenvereinigungen
- Kompetenznetz chronisch entzündliche Darmerkankungen e.V.

Bitte den Hinweis zu Gesundheitsthemen beachten! Kategorien:- Krankheitsbild in der Viszeralchirurgie
- Autoimmunerkrankung
- Krankheitsbild in der Gastroenterologie
- Dickdarm
Wikimedia Foundation.