- Pestsepsis
- Dieser Artikel befasst sich mit der Pest als Krankheit, andere Bedeutungen sind unter Pest (Begriffsklärung) zu finden.
- A. M. Barnes, T. J. Quan, J. D. Poland: Plague in the United States. In: Morbidity and Mortality Weekly Report 1985. 9SS-14SS.
- Ole Jørgen Benedictow: Svarte Dauen og senere Pestepidemier i Norge. Oslo 2002, ISBN 82-7477-108-7
- Klaus Bergdolt: Der schwarze Tod in Europa. Beck, München 2003, ISBN 3-406-45918-8
- Claudia Eberhard Metzger, Renate Ries: Verkannt und heimtückisch – Die ungebrochene Macht der Seuchen. Birkhäuser, Basel 1996, ISBN 3-7643-5399-6
- J.D. Marshall, R.J.T. Joy, N. V. Ai et al.: Plague in Vietnam 1965–1966. In: American Journal of Epidemiology 86 (1967) S. 603–616.
- William McNeill: Plagues and Peoples. Penguin 1979.
- Manfred Vasold: Die Pest. Theiss, Stuttgart 2003, ISBN 3-8062-1779-3
- Karl Georg Zinn: Kanonen und Pest. Westdeutscher Verlag, Opladen 1989, ISBN 3-531-12107-3
- Einzelnachweise
- ↑ Jean-Marc Duplantier u.a.: „Systematics of the black rat in Madagascar: consequences for the transmission and distribution of plague.“ In: Biological Journal of the Linnean Society, 2003, 78, 335–341.
- ↑ A. W. Bacot: „A study of the bionomics of the common tat fleas and other species associated with human habitations, with special reference to the influence of temperature and humidity at various periods of the life history of the insect“. In: Journal of Hygiene XIII, 1914 S. 447-653, 641 ff.
- ↑ Hariette Chick, C. J. Martin: „The Fleas Common on Rats in Different Parts of the World and the Readiness with witch they Bite Man“. In: Journal of Hygiene XI, 1, 1911 S. 122-136, 127 f.
- ↑ C. M. Wheeler und J. R. Douglas, „Sylvatic plague studies V, The determination of vector efficienty.“ In: Journal of Infectious Diseases 77, 1945, S. 1-12.
- ↑ Georges Blanc und Marcel Baltazard: „Recherches experimentales sur la peste.“ In: Comptes redus des séances de l'Academie des Sciences 213, 1941, 813-814.
- ↑ Georges Blanc und Marcel Baltazard: „Recherches sur le mode de transmission naturelle de la peste bubonique et septicémique.“ Archives de l'Institut pasteur de Maroc 111, 5, 1945 S. 173-348.
- ↑ Georges Blanc und Marcel Baltazard: „Recherches … S. 192.
- ↑ Georges Girard: „Les ectoparasites de l'homme dansd l'epidémiologie de la peste“. In: Bulletin de la Société de Pathologie Exotique XXXVI, 1943, S. 4-41.
- ↑ a b c Robert Pollitzer: Plague. WHO Genf 1954 S. 623-654; und: 1960 S. 387-400.
- ↑ Atilio Macchiavello: „A Focus of Sylvatic Plague of the Peruvian-Ecuadorian Frontier“. In: Science 104, 2710, 1946, S. 522.
- ↑ a b Robert Pollitzer und Karl F. Meyer: „The Ecology of Plague“. In: Jaques M. May (Hrg.): Studies in Disease Ecology, Studies in Medical Geography, Vol. 2, New York 1961, S. 433-590.
- ↑ Ole Jørgen Benedictow: Plague in the Late Medieval Nordic Countries. Oslo 1992 S. 241.
- ↑ a b David Engelthaler und Kenneth L. Gage: „Quantities of Yersinia pestis in Fleas (Siphonaptera: Pulcidae, Ceraphyllidae, and Hysterichopsyllidae) Collected from Areas of Known or Suspected Plague Activity“. In: Journal of medical Entomolgy 37, 2 (2000) S. 422-426.
- ↑ Journal of Hygiene VII, 6, 1907 S. 724-762.
- ↑ John Black und Dorothy Black, „Plague in East Suffolk 1906–1918“, Journal of the Royal Society of Medicine 93 (2000), S. 540-543.
- ↑ T.-H. Thieh: „Primary Pneumonic Plague in Mukden, 1946, a Report of 39 Cases with 3 Recoveries.“ In: Journal of Infectious Diseases 82, 1948 S. 52-58.
- ↑ H. M. Jettmar: „Erfahrungen über die Pest in Transbaikalien“. In: Medical Microbiology and Immunology Bd. 97 (Januar 1923) S. 322-329.
- ↑ Dan C. Cavanaugh und James E. Williams: „Plague: Some Ecological Interrelationsships“. In: R. Traub und H. Starcke (Hrg.) Fleas, Proceedings of the International Conference on Fleas. Ashton Wold, Peterborough, UK, 21-25 June 1977. Rotterdam 1980 S. 245-256, 251.
- ↑ a b c d Wu Lien-Teh: A Treatise on Pneumonic Plague. Publications of the League of Nations III. 13, Genève 1926.
- ↑ [1] = Wilhelm Kirch: Encyclopedia of Public Health, Volume 1: A - H, Springer 2008, ISBN 1402056141, S. 1 unter „Abortive Plague“
- ↑ William Reed u. a.: „Bubonic plague in the southwestern United States.“ In: Medicine 49, 6, 1970. S. 465-486, 470-480.
- ↑ H. Dubois: „La dépression (XIVe et XVe siècles)“. In: Histoire de la population Française. 1988. S. 313-366. für Frankreich
- ↑ Internationales Sanitätsreglement vom 1. Januar 1971, Stand am 15. Juni 2007
- ↑ Infektionsschutzgesetz, § 6
- ↑ Alexandre Yersin: „La peste bubonique à Hong-Kong“. In: Annales de l'institut Pasteur 8, 1894, S. 662-667.
- ↑ Deutsche Medizinische Wochenschrift 23, (1897) S. 503.
- ↑ Journal of Hygiene X 3 (1910) S. 566-568.
- ↑ Journal of Hygiene VI, 4 (1906) S. 509-518.
- ↑ Journal of Hygiene X, 3, 1910 S. 598.
- ↑ Angela Grosse: Die Pest geht wieder um. In: Hamburger Abendblatt, 9. August 2006
- ↑ OMS | Peste en République démocratique du Congo – bulletin n°4
- ↑ Pestausbruch im Kongo
- ↑ Pestausbruch in Uganda
- ↑ Heinrich Neubauer: Zoonosen in Deutschland. Dt. TÄbl. 56 (2008), S. 1342–1346
- Pest – Informationen des Robert Koch-Instituts
- Jüdisches Museum Göppingen (beschäftigt sich mit dem Zusammenhang von Pest und Judenverfolgung.)
- Facharbeit über die Pest
- CDC Plague Home Page
- Epidemiologische und ätiologische Überlegungen während und nach der letzten Pestepidemie im Hamburger Raum 1712/13
- Pest in Venedig
| Klassifikation nach ICD-10 | ||
|---|---|---|
| A20 | Pest | |
| ICD-10 online (WHO-Version 2006) | ||
Die Pest (lat. pestis „Seuche“), ist eine hochgradig ansteckende Infektionskrankheit, die durch das Bakterium Yersinia pestis ausgelöst wird. Sie ist ursprünglich eine Zoonose von Nagetieren (Murmeltieren, Ratten, Eichhörnchen), bei deren Populationen sie enzootisch sein kann. Daher kommt auch der Begriff „Silvanische Pest“ (lat. silva „Wald“) bei sich daran unmittelbar ansteckenden Menschen. Die Möglichkeit eines Ausbruchs dieser Erkrankung ist je nach Umständen nahezu weltweit gegeben.
Inhaltsverzeichnis |
Erreger
Die Pest wird bei Mensch und Tier durch das Bakterium Yersinia pestis ausgelöst. Dieses Bakterium, eine Mutation des für den Menschen relativ ungefährlichen Bakteriums Yersinia pseudotuberculosis, ist sehr anpassungsfähig und es wurden bereits sehr viele verschiedene Varianten beschrieben.
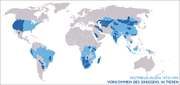
Vorkommen
Die Verbreitung der Pest hängt von der Verbreitung der Zwischenwirte ab. Wo diese festgestellt worden sind, sind immer Pestfälle möglich. Ob sie zu Epidemien auswachsen können, hängt von mehreren Faktoren ab, wie beispielsweise Resistenz der Bakterien gegen Medikamente, den vorherrschenden hygienischen Verhältnissen und der Bekämpfung der lokalen Zwischenwirte. Aktuell besteht keine Gefahr einer Pestpandemie.
Übertragungsweg
Die Pest kann auf verschiedene Weise übertragen werden: Zum einen durch den Biss von mit Krankheitserregern verseuchten Insekten, vorwiegend Flöhen, zum anderen durch Tröpfcheninfektion. Letztere Übertragungsart führt zur primären Lungenpest.
Die Flöhe
Das entscheidende Zwischenglied bei der Übertragung von der Ratte auf den Menschen ist der Floh. Jean-Marc Duplantier u.a. stellten fest, dass die schwere Pestepidemie in Madagaskar fast ausschließlich (Ausnahme die Hafenstadt Mahajanga) im Inland, also in Höhen über 800 m wütete, obgleich die Schwarze Ratte und die Wanderratte über ganz Madagaskar verbreitet ist. Der Frage, ob diese Merkwürdigkeit auf die Flohart zurückzuführen ist, wurde nicht nachgegangen.[1] An erster Stelle steht die tropische Flohart Xenopsylla cheopis (Rattenfloh). Über die Bedingungen und Mechanismen der Verbreitung der Pest durch diesen Floh siehe dort. Diese Flohart kommt in Europa wegen der für diese Art zu kühlen Witterungsbedingungen nicht vor. A. W. Bacot vermutete, dass der Menschenfloh (Pulex irritans), der in Europa verbreitet ist und sich durch eine große Variationsbreite in Bezug auf Wirtstiere auszeichnet, für die Übertragung verantwortlich sei.[2] Die Forscher Hariette Chick und C. J. Martin schlugen Ceratopsyllus (heute: Nosopsyllus) fasciatus als Überträger vor. Diese Flohart macht die Hälfte der Flöhe in England aus.[3] Diese beiden Arten kamen mit tieferen Temperaturen weit besser zurecht, als Xenopsylla cheopis. Hinzu kommt, dass dessen Eier bei 13° C absterben, so dass Bacot meinte, dass mindestens 15,5° C vorliegen müssten, um dessen Flohpopulation am Leben zu erhalten. Demgegenüber überlebte ein Teil der Eier von Pulex irritans noch bei 8° C und die Hälfte der Eier von Nosopsyllus fasciatus überstanden sogar Temperaturen von 5° C. Heute geht man von einem Temperaturfenster von 0 bis 40° C für diesen Floh aus. Nosopsyllus fasciatus und Pulex irritans finden sich weit verbreitet in England, Wales, Schottland, Shetlands, Orkneys und Irland.
Das Problem dieser Floharten liegt in ihrer Vektoreffektivität. Damit bezeichnet man die Effektivität, mit der eine Flohart zur Krankheitsübertragung in der Lage ist. C. M. Wheeler und J. R. Douglas nannten die Vektoreffektivität ein Produkt aus drei Formen von Potential: 1) Das Infektionspotential, d.h. wieviel Individuen einer Flohpopulation saugen Blut mit Pestbakterien. 2) das infektive Potential, also wieviel von diesen Flöhen kann selbst eine Pest hervorrufen, weil der Verdauungstrakt blockiert ist. 3) Das Übertragungspotential: Wie oft kann ein einzelner Floh die Infektion übertragen, bevor er selbst stirbt, oder die Blockade aufgelöst wird. Man führte dann den Vektor-Index ein, um die verschiedenen Floharten miteinander in diesem Punkte vergleichen zu können. Die Xenopsylla-Arten wurden zum Maßstab genommen.[4] Nosopsyllus fasciatus kommt diesen am nächsten. Dagegen hat Pulex irritans nur einen schwachen Index, ähnlich wie die Katzen- und Hundeflöhe, weil bei ihnen die erforderliche Blockade durch Bakterienklumpen selten vorkommt. Bei Laborversuchen kam Nosopsyllus fasciatus auf den 2. Platz hinter Xenopsylla cheopis. Bei Pulex irritans kam es nur bei einem von 57 Exemplaren zur Blockade. Und dieses Exemplar starb, bevor es seine Infektion weitergeben konnte. Georges Blanc und Marcel Baltazard gingen einen anderen Weg: In der Pest von 1940 in Marokko fingen sie Pulex irritans in Häusern Pestverstorbener in Marrakesch, zerdrückten sie und spritzten ihre Lösung in Meerschweinchen, die alsbald an Pest verstarben.[5] Damit lenkten sie den Blick auf die Möglichkeit, dass die Pest ohne Ratte vom Menschenfloh unmittelbar übertragen werden konnte, worauf sie in einer weiteren Veröffentlichung[6] hinwiesen. Die marokkanischen Häuser waren voll von Menschenflöhen. Von gut 3500 eingesammelten Flöhen waren 3000 Pulex irritans, während nur knapp 600 Xenopsylla cheopis gefunden wurden.[7] Dagegen wandte Georges Girard ein, dass die Pestepidemien in Indien, Senegal und Madagaskar starke Unterschiede zu der marokkanischen aufwiesen, obgleich auch dort Pulex irritans in Mengen aufgetreten waren. Er bestritt im übrigen aus seiner Erfahrung die Effektivität als Übertragungsvektor von Pulex irritans. Aber er hielt es für möglich, dass die Menge der Flöhe in Marokko den Mangel an Effektivität ausgeglichen habe.[8] Andere Untersuchungen von Pest in Nordafrika, besonders in Ägypten, zeigten, dass der Menschenfloh an der Verbreitung der Pest nicht beteiligt war, obgleich er in hohem Grad von der Pest infiziert war.[9] Atilio Macchiavello stellte andererseits das vollständige Fehlen von Xenopsylla cheopis bei einem Pestausbruch in Peru 1946 in 600-700 m Höhe fest.[10] Robert Pollitzer und Karl F. Meyer bestimmten dann die Pestübertragung durch Flöhe näher als massenhaften Befall von Flöhen, deren Saugwerkzeuge von vorherigem Befall von Nagern infiziert waren (mechanische Übertragung), und Flohbissen von im Verdauungssystem blockierten Flöhen (biologische Übertragung).[11]
Ein wesentlicher Faktor bei der Übertragung der Pest durch den Floh ist die Zahl der Bakterien, die er bei einem Biss injiziert. Ole Jørgen Benedictow ging von 25.000 Bakterien/pro Biss eines blockierten Flohs aus.[12] Allerdings waren die Zahlen vor Einführung der PCR-Technik sehr ungenau. Mit dieser Methode hat man um die 100.000 Bakterien in den infizierten Exemplaren von Yersinia pestis gefunden.[13]
Auch wurde bei Untersuchungen von Flöhen in New Mexico und Colorado ein Zusammenhang zwischen Bakterienkonzentration und Mikromilieu der Flöhe festgestellt: Flöhe, die sich vom Wirtstier gelöst und sich in die Erde vergraben hatten, hatten höhere Konzentrationen als solche im Pelz des Wirtstieres. Die vom Boden aufgesammelten Flöhe waren nicht alle infiziert, aber die, die es waren, hatten eine ausreichende Konzentration für die Blockierung, während bei den Flöhen im Pelz eines Wirtstieres dies nur bei 1 von 50 Flöhen der Fall war. Dafür war die Infektionsrate bei den letzteren höher.[13]
Auch der Aufenthalt der Flöhe außerhalb von Wirtstieren in Nestern und im Boden ist keine besondere Verhaltensweise bestimmter Floharten, so dass die Unterscheidung zwischen Pelzfloh und Nestfloh nicht weiterführt. Pollitzer und Meyer stellten fest, dass es zwischen Nestflöhen und Pelzflöhen keine Trennungslinie gibt. Das unterschiedliche Verhalten in diesem Zusammenhang zwischen X. cheopis und ihre nahen Verwandten und Nosopsyllus fasciatus beruht auf ihren Fressgewohnheiten: cheopis beißen oft und verlassen daher selten und nur kurz das Wirtstier, während fasciatus seltener beißt und daher längere Zeit auch ohne Wirtstier lebt. Nach Pollitzer und Meyer hängt dies aber nicht mit der Art, sondern mit dem Klima zusammen, in welchem die Flöhe leben: cheopis in tropischen Breiten, fasciatus in kühleren Gegenden. Von diesen Erkenntnissen ausgehend ist fasciatus nicht unbedingt ein schlechterer Pestvektor als cheopis.[11]
Die warmblütigen Tiere
Es hat sich gezeigt, dass die Pest über 200 Säugetierarten befallen kann, also nicht auf Ratten beschränkt ist. Sie wurde auch bei Hunden und Katzen festgestellt.[9] Neben den beiden Rattenarten Schwarze Ratte und Braune Ratte (Wanderratte) wurde auch der Hausmaus (Mus musculus) die Auslösung von Epidemien zugeschrieben, so die in Südost-Russland in den 20er Jahren, in Brasilien 1936–1945 und in Saigon 1943. Gleichwohl spielt die Hausmaus in diesem Zusammenhang nur eine untergeordnete Rolle, da sie nicht die hohen Bakterienkonzentrationen im Blut entwickelt, die erforderlich ist (Pollitzer 1954 S. 299-300). Außerdem ist deren Floh Leptopsylla segnis ein schlechter Überträger. Er nimmt nur wenig Pestbakterien auf. Auch ist der Floh in hohem Grade auf die Maus fixiert.[9] Die Ratten standen daher immer im Vordergrund. Das beruhte auf der Beobachtung bei der Pest 1905 in Bombay, dass es zu dieser Zeit dort eine Überfülle von Ratten beider Arten gab. Die Kommission beobachtete, dass die Seuche zuerst die Wanderratte ergriff, etwa 10 Tage danach die Schwarze Ratte, und der Höhepunkt der Sterblichkeitsrate bei den Menschen knapp 1 Monat später auftrat.[14] 1910 starben einige Kilometer entfernt von Ipswich einige Personen an einer bakteriologisch identifizierten Pest. Daraufhin machte man Jagd auf Ratten, und von den 568 gefangenen Exemplaren wiesen 17 Pestbakterien auf.[15] Alle in dieser ländlichen Gegend waren Wanderratten. Aber man kann sicher davon ausgehen, dass die Schwarze Ratte der wichtigste Vermittler der Pestepidemie von Indien 1898 bis Madagaskar 1998 gewesen ist. Der Floh bleibt nur bei lebenden Tieren. Sobald das befallene Lebewesen erkaltet, verlässt der Floh den Wirt.
Krankheitsentstehung
Wenn bei der Infektion ausreichend viele Bakterien in die Blutbahn gelangt sind, so dass die körpereigene Abwehr ihrer nicht mehr Herr wird, kommt es nach kurzer Zeit zu einer hohen Bakterienkonzentration im Blut, die dann zu einer Sepsis führt.
Die blutvergiftende Wirkung wird ausgelöst, wenn die Bakterien ihren normalen Lebenszyklus vollenden und absterben. Dabei werden große Mengen toxischen Sekrets direkt in den Blutkreislauf abgegeben; Nieren und Leber können nekrotisch werden, wenn sie versuchen, das System von Toxinen zu reinigen. Am Ende erliegt das Opfer einem toxischen Schock.
Klinische Erscheinungen
Man unterscheidet vier Erscheinungsformen der Pest: Beulenpest auch Bubonenpest genannt (lat. bubo „Beule“), Pestsepsis, Lungenpest sowie die abortive Pest. Bei Pandemien treten alle Formen der Erkrankung auf, am häufigsten jedoch die Beulenpest und die Lungenpest. Aus einer Beulenpest entwickelt sich ohne Behandlung oftmals eine Pestsepsis, die zu einer Lungenpest führt. Selten tritt auch die Pestmeningitis auf, wenn die hämatogene Streuung der Pesterreger (Yersinia pestis) nach Beulenpesterkrankung die Hirnhäute befällt.
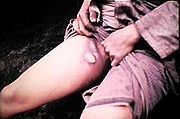
Beulenpest
Bei der Beulenpest erfolgt die Ansteckung gewöhnlich durch den Biss eines Rattenflohs, der den Erreger als Zwischenwirt in sich trägt. Durch den Wirtswechsel wird das Bakterium von einem infizierten auf ein bislang gesundes Nahrungsopfer übertragen, nachdem es sich im Floh vermehrt hat.
Die Inkubationszeit liegt bei wenigen Stunden bis sieben Tagen. Die Symptome sind Fieber, Kopf- und Gliederschmerzen, starkes Krankheitsgefühl und Benommenheit. Später kommt es zu Bewusstseinsstörungen. Der Name Beulenpest stammt von den stark geschwollenen, sehr schmerzhaften Beulen am Hals, in den Achselhöhlen und in den Leisten, die durch die Infektion der Lymphknoten und Lymphgefäße im Bereich des Flohbisses entstehen. Diese Beulen können einen Durchmesser von bis zu zehn Zentimetern erreichen und sind aufgrund innerer Blutungen in den Lymphknoten blau-schwarz gefärbt. Die Geschwüre zerfallen, nachdem sie eitrig eingeschmolzen sind.
Pestsepsis
Die Pestsepsis entsteht durch Eintritt der Bakterien von ihrem Vermehrungsort in die Blutbahn. Dies kann durch Infektion von außen, zum Beispiel über offene Wunden, geschehen, aber auch als Komplikation aus den beiden anderen schweren Verlaufsformen, zum Beispiel durch Platzen der Pestbeulen nach innen. Die Erreger im Blut verteilen sich mit dem Blutstrom im gesamten Körper. Die Infektion bewirkt hohes Fieber, Schüttelfrost, Kopfschmerzen und ein allgemeines Unwohlsein, später großflächige Haut- und Organblutungen. Pestsepsis ist unbehandelt praktisch immer tödlich, in der Regel spätestens nach 36 Stunden.
Heute kann durch die Behandlung mit Antibiotika die Sterblichkeit deutlich gesenkt werden.
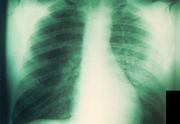
Lungenpest
Die Lungenpest ist noch nicht völlig verstanden. Dies ist darauf zurückzuführen, dass sie heute relativ selten vorkommt. Gleichwohl ist sie interessant, weil sie die einzige Pestform mit spezifischem Ansteckungsweg und Ausbreitungsmuster ist. Sie dürfte der Influenza ähneln, wenn auch die Ausbreitungskraft wesentlich schwächer ist. Die Ausbreitung ist so spezifisch, dass sie nur unter besonders günstigen Umständen zur Epidemie werden kann. Zunächst sind die Ansteckungsquellen selten. Nur ein kleiner Teil der pestinfizierten Bevölkerung bekommt Lungenpest. Die meisten Patienten mit Lungenpest in Amerika in den letzten 10 Jahren hatten sich an infizierten Katzen angesteckt. Man kann zwar durch Säugetiere angesteckt werden, aber dabei handelt es sich in aller Regel um Schoßtiere. Die physische Dichte zur Pestquelle ist eine weitere Voraussetzung. Der kritische Abstand zum Gesicht eines Lungenpestkranken für eine Ansteckung wird mit 30 cm angegeben. Im Gegensatz zu den Influenza-Viren sterben die Pestbakterien in der Luft rasch ab. Ein weiteres Moment, das die Ausbreitung erschwert, ist, dass die Infizierten rasch sterben und damit nur geringe Zeit haben, die Lungenpest weiterzugeben. Die Inkubationszeit wird mit 1 bis 3 Tagen angegeben, und der ansteckungsgefährliche Bluthusten tritt erst am Ende der Krankheit auf. Gleichwohl sind im 20. Jahrhundert Lungenpestepidemien dokumentiert, die von pestinfizierten Reisenden ausgelöst wurden.[16] Die beiden größten Lungenpestepidemien traten Anfang des 20. Jahrhunderts in der chinesischen Grenzstadt Mandschuria auf[17] Das Auftreten war vor allem an ein kaltes Klima geknüpft[18] Die Epidemie in Mandschuria 1910–1911 fand im Winter (September - April) statt und war an die Hauptverkehrswege geknüpft. Die Pest wurde über 2.700 km innerhalb von 7 Monaten transportiert. Es starben um die 60.000 Menschen.
Wu Lien-Teh beobachtete, dass die Lungenpest in Mandschuria an die Jagd auf die Tabargane, eine dort vorkommende Murmeltierart, gekoppelt und auf den wertvollen Pelz zurückzuführen war. Der Preis für die Felle war vor 1910 um das vierfache gestiegen.[19] Heutige Erfahrungen haben gezeigt, dass die Lungenpest regelmäßig mit der Erkrankung von Nagetierpopulationen auftritt. Der Zusammenhang zwischen der Lungenpest und einer vorangegangenen Nagererkrankung mit epidemischer Beulenpest ist gut dokumentiert.
Wenn die Erreger bei einer Beulenpest über die Blutbahn im Verlaufe einer Pestsepsis in die Lunge geraten, spricht man von sekundärer Lungenpest. Wird sie aber durch eine Tröpfcheninfektion von Mensch zu Mensch übertragen, spricht man von primärer Lungenpest.
Die Lungenpest verläuft heftiger als die Beulenpest, weil die Abwehrbarrieren der Lymphknoten durch direkte Infektion der Lunge umgangen werden. Sie beginnt mit Atemnot, Husten, Blaufärbung der Lippen und schwarz-blutigem Auswurf, der extrem schmerzhaft abgehustet wird. Daraus entwickelt sich ein Lungenödem mit Kreislaufversagen, welches unbehandelt nach zwei bis fünf Tagen zum Tod führt.
Die Inkubationszeit beträgt nur ein bis zwei Tage, die Sterblichkeitsrate liegt hier bei 95 %.
Abortive Pest
Die abortive Pest ist die harmlose Variante der Pest. Sie äußert sich meist nur in leichtem Fieber und leichter Schwellung der Lymphdrüsen. Nach überstandener Infektion werden Antikörper gebildet, die eine lang anhaltende Immunität gegen alle Formen der Krankheit gewährleisten. [20]
Untersuchungsmethoden
Die Diagnose erfolgt über den Nachweis der Erreger im Blut, im Sekret der Beulen oder bei der Lungenpest im Auswurf. Antikörper lassen sich ab dem zehnten Krankheitstag nachweisen.
Die zunächst vieldeutigen und oft nur schwachen Symptome erfordern in der Regel bakteriologische Untersuchungen, manchmal sogar über die DNA für eine eindeutige Zuordnung. Es sind Verwechselungen mit Blinddarmentzündung, Hirnhautentzündung und Streptokokkenifektionen in den USA dokumentiert.[21]
Der mikrobielle Nachweis wird aus Sputum, Blut oder Bubonenaspirat (Eiter) erhoben.
Epidemiologie
Die Pestausbreitung in den Epidemien von 1910 und 1921 ist auch auf die Entwicklung der Transportmittel zurückzuführen. 1921 traten die Pestfälle vor allem an den Eisenbahnstationen von Harbin bis Wladiwostiok auf. Harbin war der Knotenpunkt zwischen der transsibirischen und der südmandschurischen Eisenbahn und besonders betroffen. Aber auch die Reise zu Pferde verbreitete die Pest über weite Strecken, wie die Pestausbrüche in den Jahren 1878–1925 in Astrachan und dem südlichen Ural beweisen, wo es keine Eisenbahnverbindungen gab. Es starben gut 5.000 Menschen, davon 70% an Lungenpest.[19] Schuld am Ausbruch waren dort die unhygienischen Wohnverhältnisse: Dunkel, schmutzig und überbelegt. 10-15 Menschen wohnten auf ca 10m². Die Menschen wuschen sich selten oder nie und wechselten auch die Kleider nicht. Die Pestkranken wurden von vielen Menschen besucht, und die Gäste wischten den Auswurf mit Händen oder Kleidern ab. Dies galt auch für die Pestepidemie von 1910, wo die Tarbagan-Jäger, die sich als erste an den verseuchten Tieren ansteckten, in besonders kleinen Hütten, bis zu 40 Mann in Kojen, schliefen.[19] Ein weiteres Indiz waren die Verhältnisse an den Bitumen-Gruben am See Dalai Nur. Während der Pestepidemie von 1921 arbeiteten dort 4.000 Chinesen und 2.000 Russen. von den insgesamt 1.027 Toten waren nur 4 Russen. Die Chinesen lebten zusammengepfercht in kleinen Hütten, halb in die Erde eingegraben, die Russen lebten in oberirdischen Häusern. Die Verbreitung der Lungenpest über Tröpfcheninfektion war also am Anfang des 20. Jahrhundert durchaus verbreitet.[19]
Verlauf einer Epidemie
Der endemische Verlauf der Pest folgt einem für diese Seuche typischen Muster, das so bei keiner anderen Seuche festzustellen ist: Der Tod setzt bei Ratten nach Befall einer Kolonie mit der Zeit immer schneller ein. Während anfangs mit ca. 7 Flöhen pro Ratte diese einen normalen Krankheitsverlauf zeigen, wird der Befall mit der Dezimierung der Kolonie bei den verbleibenden Ratten immer stärker, so dass 50 bis 100 Flöhe pro Ratte vorkommen, was zu einer wesentlich höheren Verseuchung führt. Nach 10 - 14 Tagen ist die Rattenkolonie so stark reduziert, dass die Flöhe kaum noch Wirte finden. Diese Dauer von 10 bis 14 Tagen ist die erste wichtige Phase der Verbreitung. Danach nehmen die Flöhe ungefähr 3 Tage lang kein Blut auf, bis ihr Drang so groß ist, dass sie, da sie keine Ratten finden, nunmehr den Menschen anfallen. Es folgt die Inkubationsperiode von 3 bis 5 Tagen. Dieser folgt die Krankheitsperiode von 3 bis 5 Tagen, die bei der Mehrzahl der Befallenen zum Tode führt. Von der Ansteckung bis zum Tode vergehen durchschnittlich 8 Tage. Von der Erstinfizierung einer Rattenkolonie bis zum ersten Todesfall vergehen also 20 bis 28 Tage, gewöhnlich sind es 24 Tage.
Der Kontakt zwischen verseuchten und frischen Rattenkolonien führt zu einer langsamen Ausbreitung. Wichtiger ist der Ausbreitungsprozess über die Besuchspersonen. Sie nehmen die verseuchten Flöhe nach Hause mit und stecken so die eigene Rattenkolonie an. Das bedeutet, dass diese Form der Ausbreitung sich erst auswirkt, wenn die Pest bei einem Menschen sichtbar ausgebrochen ist, so dass im Spätmittelalter die Krankenbesuche mit Krankenwache, Totenwache, Begräbnisfeier und Erbteilung einsetzen. Dieser Zeitpunkt ist etwa 3 bis 4 Wochen nach dem Einschleppen der Pest an einen Ort erreicht. 1 Woche später hat sich die Pest auf die Heimathöfe der Besucher verteilt, und die epidemische Phase beginnt. Bis dahin sind also ungefähr 40 Tage oder 5 1/2 Wochen vergangen.
Ein weiteres typisches Kennzeichen der Pestepidemie ist der Zusammenbruch im Winter. Es ist keine Epidemie der Beulenpest in einem Winter bekannt. Das hängt damit zusammen, dass bei Kälte die septische Bakteriendichte in den Ratten geringer ist, so dass die Flöhe weniger Bakterien aufnehmen, und damit, dass sich die Flöhe bei Kälte nicht vermehren. Das Ende von Pestepidemien, die durch Flöhe verbreitet werden, fällt regelmäßig auf die Wintermonate.[22] Wurde die Pest erst im Spätherbst eingeschleppt, brach sie erst im nächsten Frühjahr aus.
Wilde Nagetierpopulationen als Rückzugsgebiet des Pestbakteriums
Die Pestbakterien kommen auch heute noch in wild lebenden Nagetierpopulationen vor – wie beispielsweise bei den Präriehunden, Erdhörnchen und Murmeltieren. Diese Populationen sind die natürlichen Reservoire des Pestbakteriums, von denen aus gelegentlich häusliche Nager wie beispielsweise Ratten infiziert werden.
Während in Europa und Australien keine infizierten Tierpopulationen bekannt sind, kommen solche im Kaukasus, in Russland, in Südostasien, der Volksrepublik China, der Mongolei, Süd- und Ostafrika, Mittel- und Südamerika sowie im Südwesten der USA vor.
Nach Nordamerika gelangte der Erreger dabei über ein Handelsschiff während einer Pestepidemie, die ab 1894 in Südostasien grassierte. Obwohl nur sehr wenige Menschen in Nordamerika an der Pest erkrankten, infizierte der Erreger die amerikanische Eichhörnchenpopulation. Gelegentlich kommt es daher auch heute noch in Nordamerika zu Übertragungen von Tier zu Mensch. Meist sind es Jäger, die sich bei einem Nagetier anstecken; Norman F. Cantor verweist jedoch auch auf einen nordamerikanischen Fall aus den 1980er Jahren, bei dem eine Frau ein Eichhörnchen mit einem Rasenmäher überfuhr und sich dabei mit der Pest infizierte.
Weltweit registriert die Weltgesundheitsorganisation (WHO) etwa 1000 bis 3000 Pestfälle pro Jahr, meistens in Form kleinerer, örtlich begrenzter Epidemien. In Europa gab es den letzten dokumentierten Pestausbruch im Zweiten Weltkrieg. Man nimmt an, dass die Pest gegenwärtig in Europa nicht mehr existiert.
Behandlung
Behandelt wird die Pest heutzutage mit Antibiotika und bei frühzeitiger Erkennung bestehen gute Chancen auf Heilung. Eingesetzte Wirkstoffe sind beispielsweise Streptomycin und Chloramphenicol sowie Kombinationen aus Tetracyclinen und Sulfonamiden. Streptomycin kann nur intramuskulär verabreicht werden. Chloramphenicol ist zwar hochwirksam, gilt aber wegen seiner Nebenwirkungen nur als Reservemedikament.
Vorbeugung
Es stehen Schutzimpfungen zur Verfügung, die aber eine Immunität lediglich für drei bis sechs Monate gewähren und dies auch nur bei der Beulenpest, nicht aber bei der Lungenpest. Die Autoren Eberhard-Metzger und Ries weisen jedoch auf die schlechte Verträglichkeit dieser Schutzimpfungen hin. Die Weltgesundheitsorganisation empfiehlt die Impfung daher nur Risikogruppen, zu denen beispielsweise Bauern, Landarbeiter und Jäger in Regionen zählen, in denen infizierte Nagetierpopulationen verbreitet sind.
Weitere Maßnahmen, um eine Pestepidemie einzudämmen, sind verbesserte Hygiene, Bekämpfung der Ratten und die Verhinderung des Transports von Ratten auf Schiffen. Da nach dem Tod der Ratten die Flöhe ihren Wirt wechseln, müssen die Menschen mit Insektiziden vor den Flöhen geschützt werden.
Die Pest gehört neben den hämorrhagischen Fiebern (Ebola, Lassa u. A.) in Deutschland zu den zwei Quarantäne-Krankheiten nach § 30 Infektionsschutzgesetz. Derart erkrankte Patienten müssen in speziellen Infektionsabteilungen abgeschirmt werden. Länderübergreifende Quarantäneregelungen für Schiff-, Luft-, Zug- oder Kraftfahrzeugverkehr sind im internationalen Sanitätsreglement von 1971 festgehalten[23]. Ein Hinweis auf die Pest, die Erkrankung an oder der Tod durch Pest müssen in Deutschland nach dem Infektionsschutzgesetz auch bei Verdacht namentlich gemeldet werden[24]. Die Meldungen werden von den Gesundheitsämtern an die Landesgesundheitsbehörde und das Robert-Koch-Institut weitergeleitet. Das Robert-Koch-Institut meldet sie gemäß internationalen Vereinbarungen an die Weltgesundheitsorganisation.
Geschichte
Zur Pest im Mittelalter und der frühen Neuzeit siehe Geschichte der Pest.
Forschungsgeschichte
Mit der Pestpandemie von 1890 in Indochina begann die moderne Beschreibung der Krankheit. Alexandre Yersin hatte den Bazillus isoliert und der Pest zugeordnet.[25] Gleichzeitig wurde in Indien die Ausbreitung von der Schwarzen Ratte (Rattus rattus) über den orientalischen Rattenfloh auf den Menschen entdeckt. Das führte zu einer Beschreibung der Pest als einer einheitlichen Krankheit. Die Entdeckung der Ausbreitung der Pest in Indien hatte eine beherrschende Bedeutung in der Anschauung der Pest in ihrer heutigen Bedeutung als moderne Krankheit. Sie führte zunächst zu der Auffassung, dass es nur diese eine Art der Ausbreitung der Krankheit gebe. Inzwischen haben sich die Forschungen auf eine große Zahl von Nagern und eine große Zahl von Floharten ausgeweitet. Die hohe Sterblichkeit in den Kolonien führte zu erhöhten Forschungsanstrengungen mit einer Kartografie der epidemischen Züge. Dass es sich immer um die Pest handele, war nicht hinterfragter Ausgangspunkt. So wurde die Krankheit mit dem historischen Begriff Pest belegt und auch die Bakterien danach benannt. Die Identität der mittelalterlichen Pest mit der in Indien erforschten Seuche wurde vorausgesetzt. Bei der Erforschung der Pest und ihrer Ausbreitung waren die Vorgaben der englischen Pestforschungskommission maßgeblich, die 1905 nach Indien entsandt worden war.
Viele Forschergruppen reisten nach Indien, darunter auch eine deutsche mit Wissenschaftlern aus der Umgebung Robert Kochs. Diese stellten 1897 fest: „Aus vielen Orten ist berichtet, daß dem Ausbruch der Pest eine seuchenartige Krankheit und massenhaftes Sterben der Ratten voranging.“[26] Eine vom indischen Vizekönig eingesetzte englische Kommission verkündete 1910 definitiv, dass die Pestepidemie in Indien direkt von der Pest in der Rattenpopulation abhängig sei.[27] Für andere Tiere als Wirtstier wurden keine Belege gefunden. Dabei unterschied die Kommission zwischen Beulenpest und anderen klinischen Formen. Alle Beobachtungen deuteten darauf hin, dass die Pestepidemien ausschließlich in Form der Beulenpest auftraten.
Die Ansteckung der Ratten untereinander geschah nachweislich durch die Flöhe. (Gesunde und kranke Ratten wurden getrennt gehalten, wobei die Trennung für die Flöhe durchlässig war.) Hinsichtlich der Pest bei den Menschen zog die Kommission eine Reihe von Schlüssen: 1) Die Pest wird nicht von Mensch zu Mensch übertragen, denn die Pfleger in den Krankenhäusern steckten sich nicht an. 2) Die Epidemie war nach ihrer Meinung fest mit der Epidemie unter den Ratten verknüpft. 3) Die in Indien vorherrschende Flohart Pulex cheopis, heute Xenopsylla cheopis hatte sich erwiesen als eine, die auch Menschen anfällt, insbesondere, wenn ihre natürlichen Wirtstiere fehlten. Wiederholte Versuche mit Meerschweinchen und Affen in pestverseuchten Häusern zeigten, dass sie erkrankten, wenn sie nicht gegen Flöhe geschützt wurden. Weder pestverseuchter Boden, noch die Kleider oder das Bettzeug von Pestkranken waren im Stande, ohne Flöhe mit Pest anzustecken.[28] Da die Kommission experimentell feststellte, dass die Pestbakterien nur wenige Tage außerhalb eines Wirtstiers überleben konnten, kam sie zu dem Schluss, dass die Pest in den Landstädten von außerhalb hereingetragen worden sein musste. Da in den Großstädten die Pest auch außerhalb der pestgefährlichen Monate auftrat, meinte sie, dass die Pest dort in kleinen Rattenpopulationen oder einzelnen Menschen als Reservoir zwischen den Pestsaisonen erhalten blieb. Bei einem Untersuchungsgebiet in der Größe Indiens stellte sich die Frage nach den Ausbreitungswegen. Da die Ratten kaum große Distanzen zurücklegen konnten, meinte die Kommission, dass die Verbreitung in bislang pestfreie Zonen über den Warenverkehr stattgefunden haben müsse.[29] Diese Untersuchungen und Schlussfolgerungen bezogen sich ausschließlich auf die in Indien damals aufgetretene Beulenpest.
Die Pest heute
Die Pest ist auch heute noch nicht besiegt: Von 1979 bis 1992 meldete die Weltgesundheitsorganisation (WHO) 1451 Todesfälle in 21 Ländern. In den USA gab es beispielsweise 1992 dreizehn Infektionen und zwei Todesfälle.
Die letzte größere Pestepidemie ereignete sich von August bis Oktober 1994 im indischen Surat. Die WHO zählte 6344 vermutete und 234 erwiesene Pestfälle mit 56 Toten. Der dort festgestellte Pesterreger wies dabei bislang noch nicht beobachtete Eigenschaften auf. Er zeichnete sich durch eine schwache Virulenz aus und gilt aufgrund einiger molekularbiologischer Besonderheiten als neuartiger Erregerstamm.
Im Jahr 2003 kam es in Algerien nach 50 Jahren wieder zu einem Pestausbruch.[30]
Im Februar 2005 breitete sich die Lungenpest in Bas-Uele im Nordwesten Kongos aus. Nach Berichten der WHO gab es 61 Tote. Durch das Eingreifen der Organisation Ärzte ohne Grenzen konnte eine weitere Verbreitung verhindert werden.[31]
Laut WHO-Berichten wurden am 14. Juni 2006 in der Demokratischen Republik Kongo 100 Pesttote gemeldet. Die am stärksten betroffene Region ist dabei die Provinz Ituri mit bis zu 1000 Fällen pro Jahr, sowohl Lungenpest als auch Beulenpest [32].
Anfang 2008 brach auch in Madagaskar die Pest aus, 18 Menschen fanden dabei den Tod.
Im November 2008 wurde ein erneuter Ausbruch der Erkrankung in Uganda [33] von den lokalen Zeitungen gemeldet. Betroffen waren insgesamt 12 Menschen, von denen drei starben.
In den südwestlichen US-amerikanischen Bundesstaaten treten immer wieder Pestfälle auf. Das sylvatische Erregerreservoir bilden hier Präriehunde. Werden erkrankte Präriehunde von Hauskatzen erbeutet, so erkranken diese in 10 % der Fälle an Lungenpest und scheiden große Mengen des Erregers aus. Sie sind dann eine Infektionsquelle für den Tierbesitzer und andere Kontaktpersonen.[34]
Kulturelle Aspekte
In der Stadt Flörsheim am Main wird seit 1666 bis in die Gegenwart am letzten Montag im August der so genannte „Verlobte Tag“ zum Dank für die Verschonung der Bevölkerung von der Pest als örtlicher Feiertag begangen.
Arnold Böcklin schuf zu diesem Thema 1898 in Italien das Bild Pest/Der Schwarze Tod, das heute im Kunstmuseum Basel ausgestellt ist. Böcklin personifiziert die Pest in seinem Bild als einen auf einem fliegenden Monstrum reitenden Sensenmann, vor dem es kein Entrinnen gibt. Die Sense und die skelettartige Gestalt greifen auf die mittelalterliche Todessymbolik zurück.
1921/1922 drehte F.W. Murnau den Stummfilm Nosferatu – Eine Symphonie des Grauens, in dem ein Vampir symbolisch mit der Pest gleichgesetzt wird und ihre bildhaft-körperliche Personifizierung darstellt. Noch deutlicher ist diese Metaphorik in Werner Herzogs Tonfilm-Adaption Nosferatu – Phantom der Nacht mit Klaus Kinski in der Titelrolle herausgearbeitet. Veit Harlan schildert in seinem 1938 gedrehten Seuchendrama Verwehte Spuren einen angeblich authentischen Pestfall während der ersten Pariser Weltausstellung im Jahr 1867. Ingmar Bergman drehte 1957 Das siebente Siegel (Det sjunde inseglet) mit Max von Sydow, der Film spielt im 14. Jahrhundert.
Albert Camus schrieb den Roman Die Pest (fr. La Peste) über einen neuzeitlichen Pestausbruch in der algerischen Stadt Oran (publiziert 1947). Darin trifft ein Arzt trotz der Aussichtslosigkeit und Absurdität des Kampfes gegen die Pest auf Menschlichkeit und Solidarität. Die Pest wird hierbei oft als Symbol für den Nationalsozialismus interpretiert.
Auch Marcel Pagnol schrieb eine Erzählung über die Pest. Sie hat die Verwüstung von Marseille 1720 zum Thema. Les Pestiférés erschien posthum 1977 in Band IV der „Souvenirs d'Enfance“ Le Temps des Amours.
Der Pesterreger als biologische Waffe
Der Pesterreger wird von der Weltgesundheitsorganisation zu den zwölf gefährlichsten biologischen Kampfstoffen gezählt. Zu diesem sogenannten schmutzigen Dutzend gehören neben dem Erreger der Pest auch die des Milzbrands und der Tularämie sowie Pocken-, Ebola- und Marburg-Viren.
Der erste historisch belegte Einsatz der Pest als biologische Waffe fand 1346 in der genuesischen Hafenstadt Kaffa statt, als der Tartarenführer Khan Djam Bek Pestleichen über die Mauern der Stadt werfen ließ und die Belagerten vor der Pest nach Italien flüchteten.
Während des zweiten Chinesisch-Japanischen Krieges stellte die japanische Armee im Einheit 731 genannten Gefangenenlager bei Harbin in der Mandschurei Waffen her, die mit Pest infizierte Flöhe enthielten und deren Einsatz in der Republik China in den Jahren 1940 bis 1942 lokale Pestausbrüche verursachte. Bei der Zerstörung der Produktionsstätten durch die japanische Armee 1945 bei Kriegsende kamen mit Pest infizierte Ratten frei und lösten in den chinesischen Provinzen Heilongjiang und Jilin eine Epidemie mit über 20.000 Todesopfern aus.
Zur Zeit des Kalten Krieges beschäftigten sich russische Wissenschaftler (Im russischen Institut BIOPREPARAT unter Leitung von Dr. Ken Alibek) des Direktorium-15 mit dem Einsatz von Pesterregern als biologischer Waffe. Wie der ehemalige russische Forscher für biologische Waffen Alibek berichtete, gelang es Russland Ende der 1980er Jahre, die Pest in eine sprühbare Form zu bringen und gegen Antibiotika resistent zu machen.
In Deutschland beschäftigt sich das Robert-Koch-Institut mit den Gefahren durch biologische Kampfführung. Dort wurde auch die Informationsstelle des Bundes für biologische Sicherheit (IBBS) eingerichtet. Wie groß die Gefahr eines Angriffs mit biologischen Kampfstoffen tatsächlich ist, ist umstritten. Die IBBS rät nicht zu einer Impfung gegen die Pest in Deutschland. Diese Empfehlung gilt sowohl für die Bevölkerung insgesamt als auch für Risikogruppen.
Literatur und Quellen
Weblinks
| Bitte beachte den Hinweis zu Gesundheitsthemen! |
Siehe auch
Wikimedia Foundation.