- Fibromyalgie
-
Klassifikation nach ICD-10 M79.7 Fibromyalgie (M79.7 seit ICD-10-GM Version 2005; zuvor M79.0) ICD-10 online (WHO-Version 2011) Die Fibromyalgie [1][2][3][4] (Faser-Muskel-Schmerz) ist eine schwere chronische, nicht heilbare Erkrankung, die durch weit verbreitete Schmerzen mit wechselnder Lokalisation in der Muskulatur, um die Gelenke und Rückenschmerzen und auch Druckschmerzempfindlichkeit (dazu weiteres unter Diagnose) sowie Begleitsymptome wie Müdigkeit, Schlafstörungen, Morgensteifigkeit, Konzentrations- und Antriebsschwäche, Wetterfühligkeit, Schwellungen von Händen, Füßen und Gesicht und viele weitere Beschwerden charakterisiert ist.[5] Sie ist nicht mit dem Begriff „Weichteilrheumatismus“ gleichzusetzen.[6] Eine wichtige Differentialdiagnose ist jedoch die Rheumatoide Arthritis.[7]
Der Kodierungsschlüssel wurde in der ICD-10-GM Version 2005 auf M79.7 geändert (Bis dahin galt der Schlüssel M79.0).
Das Wort Fibromyalgie leitet sich in seinen drei Bestandteilen von „Fibro-“ vom lateinischen Wort fibra = Faser, griechisch „My-“ bzw. „Myo-“, von myos = Muskel und griechisch „algie“, von algos = Schmerz, ab. Die veraltete Bezeichnung lautet Generalisierte Tendomyopathie, abgekürzt GTM.
Inhaltsverzeichnis
Symptome
In ihren Leitlinien vom Juni 2008 unterscheidet die Arbeitsgemeinschaft der Wissenschaftlichen Medizinischen Fachgesellschaften (AWMF)[8] zwischen zur Diagnose erforderlichen Hauptsymptomen und häufig vorliegende Nebensymptomen.
Hauptsymptome: chronische Schmerzen in verschiedenen Körperregionen, andauernde Müdigkeit (allgemeine Schwäche, Konzentrationsstörungen) bis hin zur Erschöpfung (Fatigue-Syndrom) sowie Schlafstörungen. Von den Schmerzen besonders betroffen sind Rücken, Nacken und Brustkorb sowie die Gelenke in den Armen und Beinen, Kopfschmerzen bis hin zu Migräne. Die Symptome sollten über einen Zeitraum von mindestens drei Monaten aufgetreten sein.
Nebensymptome: Zu den häufig vorzufindenden Begleitsymptomen gehören Schwellungsgefühle in den Händen, Füßen oder dem Gesicht, Morgensteifigkeit, Reizdarm, Reizmagen, Kopfschmerzen, Trockenheit bzw. Überempfindlichkeit der Schleimhäute sowie vermehrte Ängstlichkeit und Depressivität.
Während für einige Fibromyalgiepatienten vor allem die Schmerzen im Vordergrund stehen, klagen andere hauptsächlich über Müdigkeit, Verspannungen, Konzentrationsstörungen und unnatürlich lange Erholungsphasen nach körperlichen, geistigen oder emotionalen Belastungen. Wissenschaftlich nachgewiesen wurden eine erhöhte Geräusch-, Licht- und Kälteempfindlichkeit.
Bei jedem Patienten können unter Umständen ferner diverse vegetative Beschwerden auftreten, beispielsweise Herzrhythmusstörungen bis hin zu Herzanfällen, starke Schwindelanfälle, empfindliche Haut (überschießende Reaktionen bei Berührung durch nahestehende Personen), Hautexantheme, entzündliches Gefühl im ganzen Körper, Schmerzen in den Nieren, vermehrte Venenzeichen, Haarausfall, Atembeschwerden, diffuse Schmerzen im Brustbereich in Verbindung mit Atemnot, Infektanfälligkeit, leicht erhöhte Temperatur, leicht erhöhte Blutsenkung, vereinzelt wenige Banden im Liquor (Nervenwasser), was aber noch nicht als pathologisch gilt, Taubheitsgefühle, nervöse Extremitäten (restless legs), Krämpfe in der Beinmuskulatur, Händezittern, Reizblase, Reizdarm, Periodenschmerzen, Nachlassen des sexuellen Interesses, Impotenz, Heiserkeit, Schluckbeschwerden, Kloßgefühl im Hals, Zahnschmerzen, Schmerzen in der Kaumuskulatur, Störungen des Gehörsinns, Blindheit, Tinnitus (Ohrgeräusche), Neigung zu vermehrter Schweißbildung, Wassereinlagerungen, Reizbarkeit, Stimmungsschwankungen, Wortfindungsstörungen, Schmerzen im Wirbelsäulenbereich, wechselnde Schmerzbereiche z. B.: an einem Tag rechte Hand und linker Fuß, am folgenden Tag linker Arm und rechtes Bein. Depressionen und Erschöpfungszustände sowie Müdigkeit, Mattigkeit, Muskel- und Gelenkschmerzen am ganzen Körper können ebenfalls mit der Erkrankung einhergehen.
Organ- und Gewebeschäden sind bisher nicht nachweisbar, obwohl massive Störungen in der Funktion der inneren Organe auftreten können, insbesondere zu Beginn der Erkrankung. Die Fibromyalgie kann plötzlich ausbrechen, z.B. nach einer grippeähnlichen Erkrankung, schleichend einsetzen, z.B. bedingt durch burn out, durch übermäßige körperliche Anstrengung über Jahre, Überreizung des Nervensystems.
Krankheitsverlauf
Der Erkrankungsbeginn ist häufig schleichend und unauffällig. Am Anfang stehen meistens unspezifische Befunde wie Abgeschlagenheit, Schlafstörungen oder Magen-Darm-Beschwerden. Später kommen Schmerzen im Bereich der Lenden- oder – etwas seltener – der Halswirbelsäule hinzu. Erst danach entwickeln sich die typischen Schmerzen in Armen und Beinen sowie weitere begleitende Symptome und Beschwerden. In der Regel verschlimmert sich die Krankheit nicht kontinuierlich. Heftige Schmerzattacken werden von schmerzfreien Intervallen abgelöst. Kälte, Nässe oder äußere Belastungen, auch starke Sonneneinstrahlung, können zur Verschlimmerung führen. Bis sich das Vollbild der Erkrankung herausgebildet hat, dauert es durchschnittlich sieben bis acht Jahre. Die einzelnen Schübe und akuten Phasen folgen keinem bestimmten Muster und sind deshalb nur schwer vorherzusehen, jedoch treten sie besonders häufig nach akuten Infektionskrankheiten auf (Grippe, Lungenentzündung, Lyme-Borreliose o.ä.). Stress ist jedoch ebenfalls ein ernstzunehmender Faktor. Viele Betroffene klagen über vermehrte Symptome (körperlich sowie psychisch), nachdem sie Stress hatten. Hierbei ist es egal, ob es „positiver Stress“ oder „negativer Stress“ ist. Aus diesem Grund ist auch Stabilität für Betroffene äußerst wichtig.
Zu einer krankheitsbedingten Zerstörung der Knochen – wie etwa bei einer rheumatoiden Arthritis – kommt es durch die Fibromyalgie selbst in der Regel nicht, jedoch kann die teilweise massive Bewegungseinschränkung zu Kapselschrumpfungen und anderen irreparablen Folgen im Gelenkapparat führen. Dies ist allerdings selten.
Diagnose
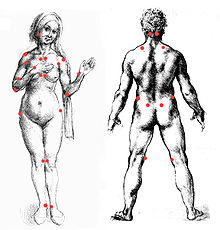
Die Diagnose einer Fibromyalgie gestaltet sich recht schwierig, da sowohl Röntgenbilder als auch Laborwerte keinen eindeutigen Aufschluss geben. Eine Diagnose kann somit letztendlich nicht immer sicher gestellt werden. Meist werden „tender points“ (engl. etwa: empfindliche Stellen) zur Hilfe genommen (ACR [American College of Rheumatology]-Klassifikationskriterien 1990). Besteht bei 11 oder mehr von 18 „tender points“ eine erhöhte Druckschmerzhaftigkeit, so liegt der Verdacht auf Fibromyalgie nahe. Diese Diagnosepunkte liegen zumeist gelenknah an den Sehnen-Muskel-Ansätzen.
Oft wird die Diagnose erst nach 8–10 Jahren gestellt, so dass es bereits zu einem Vollbild der Erkrankung gekommen ist, bevor der Patient angemessen therapiert wird. Da für die meisten Patienten bis zur endlichen Diagnose eine relativ lange Zeit vergeht, haben fast alle Betroffene eine regelrechte Ärzte-Odyssee hinter sich. Aufgrund dessen, dass einige Betroffene in dieser Zeit als Hypochonder abgestempelt werden, verschlimmern sich nicht selten Selbstzweifel und Symptome.
Diagnosekriterien:
- spontane Schmerzen in der Muskulatur, im Verlauf von Sehnen und Sehnenansätzen, die über mindestens drei Monate an drei verschiedenen Regionen vorhanden sind.
- Druckschmerzhaftigkeit der „tender points“ – siehe oben
- begleitende vegetative und funktionelle Symptome (Schlafstörungen, Müdigkeit, Kopfschmerzen/Migräne, kalte Hände/Füße, trockener Mund, Hyperhidrosis (übermäßige Schweißproduktion), Kreislaufbeschwerden, Schwindel, gastrointestinale Beschwerden (Magen-, Darmbeschwerden), Globusgefühl, funktionelle Atembeschwerden, Missempfindungen („Kribbeln“), funktionelle kardiale Beschwerden, Dysurie und/oder Dysmenorrhoe)
Fibromyalgie-Patienten haben aufgrund der problematischen Diagnose oft Schwierigkeiten als arbeitsunfähig anerkannt zu werden, was nicht selten zu großen sozialen bzw. finanziellen Schwierigkeiten führt. Die Krankheit ist nicht tödlich, kann jedoch eine massive Beeinträchtigung der Lebensqualität bewirken.
Ursache
Sowohl die Ursache (Ätiologie) der Fibromyalgie als auch die Mechanismen der Krankheitsentstehung (Pathogenese) sind ungeklärt. Es besteht eine Vielfalt von Befunden, die genetische, hormonelle, neurophysiologische, psychische und weitere Faktoren betreffen. In der Zusammenschau der Befunde wird derzeit vorwiegend eine Störung schmerzverarbeitender Systeme im zentralen Nervensystem mit der Folge einer erniedrigten Schmerzschwelle diskutiert.
Hinsichtlich hormoneller und neurophysiologischer Faktoren wird beispielsweise ein Mangel des Neurotransmitters Serotonin, das in der Schmerzverarbeitung und der Regulation des Schlafes eine wichtige Rolle spielt, diskutiert. So wurden bei Patienten mit einer Fibromyalgie unter anderem im Liquor cerebrospinalis erniedrigte Spiegel an Serotonin-Stoffwechselprodukten festgestellt. Neben Serotonin wird auch die Rolle anderer Hormone und Neurotransmitter wie beispielsweise Substanz P oder das Wachstumshormon Somatotropin in der Entstehung der Fibromyalgie untersucht.
Bei Patienten mit Fibromyalgie liegen überdurchschnittlich häufig psychische Störungen wie Depressivität und Ängstlichkeit vor. Es ist ungeklärt und Gegenstand der wissenschaftlichen Diskussion, inwieweit diese psychischen Störungen selber Folge der chronischen Schmerzen sind oder aber die Symptome der Fibromyalgie eine zugrundeliegende psychische Störung reflektieren. In Untersuchungen konnte bei Fibromyalgie-Patienten ein häufigeres Vorkommen von körperlicher Misshandlung und sexuellem Missbrauch in der Vorgeschichte festgestellt werden.[9][10]
Studien des NIAMS (ein Bestandteil des „National Institutes of Health“ - National Institute of Arthritis and Muscoskeletal and Skin-Deseases) zeigen bei Fibromyalgie-Patienten einen abnorm niedrigen Cortisol-Spiegel im Urin. In Brightham, in der Frauenklinik Boston, in Massachusetts und an der University of Michigan Center in Ann Arbor untersuchten Forscher die Regulation und Funktion der Nebenniere (sie produziert Cortisol) bei Fibromyalgie-Patienten. Menschen, bei denen im Körper zu wenig Cortisol freigesetzt wird, zeigen viele der fibromyalgietypischen Symptome. Es besteht die Hoffnung, dass diese Studien zu einem besseren Verständnis für die Fibromyalgie-Erkrankung führen und dass sich somit bald neue Behandlungsmöglichkeiten ergeben.
Obwohl die Ursachen der Fibromyalgie bis heute unbekannt sind, haben Forscher einige Theorien gewonnen und dargelegt. Einige Wissenschaftler gehen von einer primären und sekundären Fibromyalgie aus, wobei bei der primären Fibromyalgie die Ursachen weitgehend unbekannt sind. Angenommen werden u. a. eine genetische Disposition (Fibromyalgie kommt häufig im Familien vor, Studien dazu sind in Vorbereitung), eine gestörte Schmerzverarbeitung und veränderte Schmerzwahrnehmung, hormonelle Störungen, eine Störung der Hypothalamus-Hypophysen-Nebennierenachse sowie des Wachstumshormon-Systems, Veränderungen des dopaminergen sowie des Serotoninsystems, psychische Faktoren sowie psychosozialer Stress und eventuell Veränderungen im Immunsystem. Bei der sekundären Fibromyalgie wird davon ausgegangen, dass eine andere Erkrankung vorausgegangen ist, welche die Fibromyalgie ausgelöst hat, z. B. durch eine Verletzung oder Operation, seelische oder körperliche Traumata und orthopädische Erkrankungen.
Bei der Fibromyalgie bestehen häufig psychische Symptome wie Depressionen – der Betroffene fühlt sich krank. Es ist bekannt, dass sich bei Fibromyalgie die Regelsysteme der Schmerzempfindung im Gehirn ändern. Manche Botenstoffe des Gehirns, wie etwa Serotonin, regulieren sich herunter. Dahingegen lassen sich andere, wie die Substanz P (ein bestimmter Schmerzbotenstoff, der den Schmerz an das Gehirn "meldet"), vermehrt nachweisen. Trotz dieser organischen, das heißt körperlichen Veränderungen des Gehirns, ist aber immer noch nicht klar, ob das Fibromyalgiesyndrom letztendlich eine psychosomatische Erkrankung ist, bei der die Veränderungen der Botenstoffe des Gehirns erst sekundär entstehen oder ob es sich um eine Stoffwechselerkrankung des Gehirns mit der Folge von Schmerzen und psychosomatischen Störungen handelt.
Betroffene
Betroffen sind - je nach Quelle - zwischen 0,6 und 4 Prozent der Bevölkerung, davon sind 85 bis 90 Prozent Frauen. Die Erkrankung beginnt im Allgemeinen gegen Ende 20 und ist mit etwa Mitte 30 voll entwickelt, und hat bei Frauen einen Häufigkeitshöhepunkt im und nach dem Klimakterium. Selten sind auch Kinder und Jugendliche von ihr betroffen; bei alten Leuten könnte sie fälschlicherweise unter „Altersbeschwerden“ subsumiert werden.
Der Krankheitsverlauf zieht sich meistens über Jahrzehnte hin. Die Heftigkeit der Symptome und der daraus folgenden gesundheitlichen Einschränkungen ist individuell verschieden, in schweren Fällen aber lebensbestimmend bzw. stark einschränkend bis hin zur dauernden Bettlägerigkeit.
Typisch sind „Patientenkarrieren“, d. h. die Betroffenen haben bis zur Diagnosestellung eine Vielzahl von Ärzten besucht und viele verschiedene, teilweise überflüssige diagnostische und/oder therapeutische Maßnahmen hinter sich. Aufgrund dieser unklaren Lage haben Betroffene, insbesondere in Ländern mit ausgebautem Sozialsystem, Schwierigkeiten ihren Rechtsanspruch im Sozialrecht tatsächlich durchzusetzen. In der Schweiz behandelt das Bundesgericht die Fibromyalgie wie andere somatoforme Schmerzstörungen (s. I 455/06 v. 22. Januar 2007). Es wird eine Prävalenz (Krankheitshäufigkeit) von bis zu vier Prozent der Gesamtbevölkerung angenommen.[11]
Behandlung
Die Fibromyalgie ist durch medizinische Maßnahmen nur begrenzt beeinflussbar. Grundsätzlich besteht die Gefahr des Medikamentenmissbrauchs, der Sucht sowie unabsehbarer Folgeschäden durch Dauermedikation mit diversen Schmerzmitteln.
Ein Behandlungskonzept ist heute die multimodale Therapie entsprechend den Erkenntnissen der modernen Schmerzforschung. Ziel der Maßnahmen ist hierbei die Erhaltung oder Verbesserung der Funktionsfähigkeit im Alltag und damit der Lebensqualität sowie die Minderung und/oder Linderung der Beschwerden. Da es sich um ein lebenslang bestehendes Beschwerdebild handeln kann, werden insbesondere Behandlungsmaßnahmen empfohlen, die von Betroffenen eigenständig durchgeführt werden können (Selbstmanagement), die keine oder nur geringe Nebenwirkungen haben und deren langfristige Wirksamkeit gesichert sein sollte. So umfasst das heutige Konzept meist eine Patientenschulung, den Einsatz von Medikamenten in Verbindung mit Sport- und Funktionstraining, physikalischen Therapien sowie Psychotherapie und Entspannungsmethoden. Hierbei spielt auch die wissenschaftliche Leitlinie zur Diagnostik und Therapie des Fibromyalgiesyndroms (AWMF-Register Nr. 0041 / 004,[12] auch als Patientenleitfaden[13]) eine wichtige Rolle.
Medikamente
Die größte Erfahrung besteht mit dem trizyklischem Antidepressivum Amitriptylin.[14] Zusätzlich oder stattdessen werden nach neuesten Erkenntnissen die Antiepileptika Pregabalin und Gabapentin[15] oder das auch gegen den neuropathischen Schmerz wirksame Antidepressivum Duloxetin verwendet.[16] Aus der Gruppe der Antidepressiva werden auch noch häufig Fluoxetin oder Paroxetin eingesetzt.[17] Weitere einzelne, aber noch nicht vollkommen gesicherte Wirkungsnachweise gibt es aus der Gruppe der Antidepressiva für Sertralin, Moclobemid, Venlafaxin, Mirtazapin und Milnacipran. Letzteres hat in den USA sogar eine Zulassung für die Indikation Fibromyalgie erhalten, allerdings keine in Europa.[18] Für den Einsatz nichtsteroidaler Antirheumatika (NSAR) liegen keine Hinweise auf eine Wirksamkeit bei Fibromyalgie vor.
Große Erwartungen richten sich derzeit an das Antiemetikum Tropisetron, welches in mehreren Studien eine Schmerzreduktion von 40 bis 50% bei etwa 50 bis 70% der Probanden zeigte. Die Wirkung hielt bis zu 9 Monate an, ohne dass eine dauerhafte Einnahme erfolgen musste.[19]
Bei den Muskelrelaxantien gibt es nur Wirkungsnachweise für Cyclobenzaprin, welches in Deutschland allerdings nicht erhältlich ist.[20] Aus der Gruppe der Opioide wurde bisher nur eingehend Tramadol getestet, welches in Studien die Schmerzen verringerte und keine schwerwiegenden Nebenwirkungen hatte.[21]
Weitere Wirkungsnachweise gibt es für den Dopaminagonisten Pramipexol, das Neuroleptikum Olanzapin und intravenös verabreichtes Ketamin.
Sporttherapie
Eine systematische Belastungssteigerung durch Sporttherapie zeigt gute Erfolge (Herz-Kreislauftraining und Funktionstraining). Empfohlene Ausdauersportarten sind: Walking, Radfahren, Schwimmen und Aquajogging. Nach Meinung des Deutschen Schmerzkongresses kann nur Herzkreislauftraining alle Symptome der Fibromyalgie lindern.[22]
Physikalische Therapien
Eine türkische Studie zeigte eine Wirkung des Stangerbades in Verbindung mit Amitriptylin.[23] Weiterhin werden Balneo- und Spa-Therapie sowie Massagen angewendet.
Entspannungsmethoden
Entspannungsverfahren wie die progressive Muskelentspannung, autogenes Training, Meditation, Taijiquan und Qigong und weitere Techniken der Stressbewältigung werden empfohlen.
Naturheilverfahren und Komplementärmedizin
Eine Ganzkörperwärmetherapie (Sauna, Wannenbäder, Thermalbäder) wird bei Fibromyalgie-Patienten häufig angewendet, aber auch eine Ganzkörperkältetherapie zeigt einen kurzzeitigen Effekt. Sehr umstritten ist die Wirkung von Akupunktur. Während die Leitlinie zur Fibromyalgie die Akupunktur nicht empfiehlt, sieht die Deutsche Rheumaliga gute Erfolge mit Akupunktur und fordert dazu weitere Studien.[24]
psychologische Maßnahmen
Verhaltenstherapie wird empfohlen, besonders in Verbindung mit Hypnotherapie, geleiteter Imagination und therapeutischem Schreiben.
Differentialdiagnosen
Da es sich bei der Diagnose Fibromyalgie um eine beschreibende Ausschlussdiagnose handelt, müssen zuvor unbedingt andere definierte Erkrankungen ausgeschlossen werden. Wichtig ist hierbei auch eine sorgfältige psychiatrische Abklärung, da bspw. eine Depression oft übersehen wird.
- Myofasziales Schmerzsyndrom
- Rheumatoide Arthritis
- Perniziöse Anämie / Vitamin-B12-Mangel, Neurologische Schäden treten meistens vor der eigentlichen Anämie auf.
- Polyneuropathie
- Borreliose
- Hashimoto-Thyreoiditis
- Multiple Sklerose
- Epstein-Barr-Virus
- Enthesiopathien, z. B. Tendinose – Degenerative Erkrankungen der Sehnen oder des Sehnenansatzes, meist Folge von Über- oder Fehlbelastungen bzw. von Stoffwechselstörungen, Abklärung in der Regel per Sonographie möglich
- Übertraining – intensive langwährende sportliche Betätigung, z. B. Leistungssportler, aber auch ambitionierte Hobbysportler
- Hypermobilitätssyndrom
Geschichte
Eine Erstbeschreibung der Krankheit gab es schon 1904 unter dem Namen „Fibrositis“. [25] Die Existenz der Fibromyalgie ist insbesondere hinsichtlich ihres allgemein abgrenzbaren Krankheitswertes bis heute umstritten. Allerdings gibt es durchaus zunehmend Indizien, dass es sich um eine Erkrankung mit organischen Ursachen handeln könnte. Obwohl schon früher zahlreiche, im Einzelnen jedoch nicht unumstrittene – z. B. hinsichtlich der Spezifität –, organische Befunde festgestellt wurden, haben erst moderne bildgebende Verfahren, welche Echtzeit-Einblicke in Bereiche des Zentralnervensystems ermöglichen, deutliche Abweichungen, z. B. in der Schmerzwahrnehmung aufgezeigt. Diese Erkenntnisse wurden verschiedentlich bestätigt. Daher ist die Existenz der Schmerzwahrnehmung in Fachkreisen mittlerweile etwas weniger umstritten, was jedoch nicht für deren Ursache gilt. Auch wenn sich daraus für die Diagnostik (auf Grund der Kosten) oder die Therapie nicht direkt verwertbare Erkenntnisse bieten, sind die Betroffenen wenigstens den ihnen oftmals entgegengebrachten Vorwürfen (z. B. Simulation, Hypochondrie, Hysterie) nicht mehr ganz im früher anzutreffenden Umfang ausgesetzt.
Literatur
- Eva Felde & Ulrike S. Novotny: Schmerzkrankheit Fibromyalgie. Trias, Stuttgart 2004, ISBN 3-8304-3259-3
- Paul St. Amand & Claudia Graig Marek: Fibromyalgie. BoD, Norderstedt 2005 ISBN 3-8334-3235-7
- Winfried Häuser u. a.: Fibromyalgiesyndrom: Klassifikation, Diagnose und Behandlungsstrategien. In: Deutsches Ärzteblatt. Nr. 106 (23), 2009, S. 383-391 (Artikel).
Weblinks
Siehe auch unter Literatur!
- "ICD-10-GM Version 2011, Kapitel XIII Sonstige Krankheiten des Weichteilgewebes(M70-M79)"
- AWMF, „Definition, Pathophysiologie, Diagnostik und Therapie des Fibromyalgiesyndroms“, Leitlinie, Letzte Überarbeitung Juli 2008
- AMWF, Patientenversion der wissenschaftlichen Leitlinie „Definition, Ursachen, Diagnostik und Therapie des Fibromyalgiesyndroms“
- Offizielle Homepage der Deutschen Fibromyalgie-Vereinigung e. V.
- Informationen der Universitätsklinik Heidelberg zu Krankheitsbild und Behandlungsmöglichkeiten
- Fibromyalgie aus psychosomatisch-psychosozialer Sicht (PDF-Datei; 131 kB)
- Fibromyalgie – Eine aktuelle Standortbestimmung (2006; von Prof. D. Pongratz für die Deutsche Gesellschaft für Muskelkranke; pdf, 160 kB)
- A. Batra: Fibromyalgie und somatoforme Schmerzstörung aus psychiatrischer Sicht, aus: Med Sach 103 4/2007 (PDF-Datei; 83 kB)
- Visite NDR3 9. März 2010 Rätselhafte Krankheit Fibromyalgie
- Offizielle Homepage der Fibromyalgie-Liga Deutschland (FLD) e.V.
Einzelnachweise
- ↑ A review of fibromyalgia. Am J Manag Care 10(11 Pt 1):794-800 (2004) PMID 15623268
- ↑ A systematic review on the effectiveness of treatment with antidepressants in fibromyalgia syndrome. Arthritis Rheum 59(9):1279-98 (2008) PMID 18759260
- ↑ Treatment of fibromyalgia with cyclobenzaprine: A meta-analysis. Arthritis Rheum 51(1):9-13 (2004) PMID 14872449
- ↑ Fibromyalgia: where are we a decade after the American College of Rheumatology classification criteria were developed? Arthritis Rheum 46(5):1136-8 (2002) PMID 12115214
- ↑ Narrative review: the pathophysiology of fibromyalgia. Ann Intern Med 146(10):726-34 (2007) PMID 17502633
- ↑ Prof. Dr. med. Hartwig Mathies, Internist und Rheumatologe, Bad Abbach, 1997 [1]
- ↑ Deutsche Rheumaliga
- ↑ Leitlinien der AWMF zum Fibromyalgiesyndrom
- ↑ Carol A. Langford, Bruce C. Gilliland: Fibromyalgia. In: Anthony Fauci, Eugene Braunwald, Dennis L. Kasper et al.: Harrisons´s Principles of Internal Medicine. 17. Auflage. McGraw-Hill, 2008. Band 2. S.2175
- ↑ G. Neeck, W. Brückle: Fibromyalgie. In: Henning Zeidler, Josef Zacher, Falk Hiepe (Hrsg.): Interdisziplinäre klinische Rheumatologie. 2. Auflage. Springer, Heidelberg 2008. S.1022
- ↑ Kommission zur Weiterentwicklung der Rehabilitation in der gesetzlichen Rentenversicherung, Abschlußberichte – Band III, Arbeitsbereich „Rehabilitationskonzepte“, Teilband 1: „Krankheiten des Skeletts, der Muskeln und des Bindegewebes“ Teil II – Seite 67–240
- ↑ [2], (PDF)
- ↑ Leitlinie_Fibromyalgiesyndrom (PDF)
- ↑ [3], S. 58 f. (PDF)
- ↑ Medknowledge: Pregabalin (Lyrica®): Antiepileptikum bei Fibromyalgie: US-Zulassung 2007 und Randomisierte Studie 2008
- ↑ DGRH-Kongress: Wirksamkeit von Duloxetin bei Patienten mit Fibromyalgie (PDF)
- ↑ Lesley M. Arnold: New therapies in fibromyalgia, 2006, Ohio, S. 2
- ↑ Medknowledge: Das Antidepressivum Milnacipran bei Fibromyalgie, 2010
- ↑ Rudolf Jansen: Fibromyalgiesyndrom–Therapiemöglichkeiten, 2008, S. 43 (PDF)
- ↑ Tofferi JK, Jackson JL, O'Malley PG: Treatment of fibromyalgia with cyclobenzaprine: A meta-analysis. In: Arthritis & Rheumatology. 51, 15 Feb 2004, S. 9–13. PMID 14872449.
- ↑ Bennett RM, Kamin M, Karim R, Rosenthal N: Tramadol and acetaminophen combination tablets in the treatment of fibromyalgia pain: a double-blind, randomized, placebo-controlled study. Am J Med 114(7):537-545, 2003
- ↑ Deutsche Gesellschaft zum Studium des Schmerzes: Deutscher Schmerzkongress Update Fibromyalgiesyndrom, 2009, Berlin (PDF)
- ↑ E. Eksioglu, D. Yazar, A. Bal, HD. Usan, A. Cakci: Effects of Stanger bath therapy on fibromyalgia, Springer-Verlag, 2006, London, PMID 16897112
- ↑ Deutsche Rheuma-Liga: Akupunktur auch bei Fibromyalgie hilfreich?, 2006, Bonn
- ↑ Gerd Herold: Fibromyalgie-Syndrom

Bitte den Hinweis zu Gesundheitsthemen beachten! Kategorien:- Krankheitsbild in der Rheumatologie
- Krankheitsbild in Orthopädie und Unfallchirurgie
- Schmerztherapie
Wikimedia Foundation.