- Borderline-Persönlichkeitsstörung
-
Klassifikation nach ICD-10 F60.31 Emotional instabile Persönlichkeitsstörung, Borderline Typ ICD-10 online (WHO-Version 2011) Borderline-Persönlichkeitsstörung (abgekürzt BPS) oder emotional instabile Persönlichkeitsstörung vom Borderline Typ ist die Bezeichnung für eine Persönlichkeitsstörung, die durch Impulsivität und Instabilität in zwischenmenschlichen Beziehungen, Stimmung und Selbstbild gekennzeichnet ist.[1]
Bei einer solchen Störung sind bestimmte Bereiche von Gefühlen, des Denkens und des Handelns beeinträchtigt, was sich durch negatives und teilweise paradox wirkendes Verhalten in zwischenmenschlichen Beziehungen sowie in einem gestörten Verhältnis zu sich selbst äußert. Die BPS wird sehr häufig von weiteren Belastungen begleitet, darunter dissoziative Störungen, Depressionen sowie verschiedene Formen von selbstverletzendem Verhalten (SVV). Die Störung tritt häufig zusammen mit anderen Persönlichkeitsstörungen auf (hohe Komorbidität).
Die Bezeichnung Borderline bedeutet auf deutsch Grenzlinie bzw. grenzwertig. Früher wurde die Störung im Grenzbereich zwischen den neurotischen Störungen und den psychotischen Störungen eingeordnet, da man Symptome aus beiden Bereichen identifizierte.[2][3] In der Psychotraumatologie zählt man das Symptombild zu den komplexen posttraumatischen Belastungsstörungen. Seit den Arbeiten von Kernberg ist der Begriff keine „Verlegenheitsdiagnose“[4] mehr, sondern als nosologische Entität und eigenes Krankheitsbild anerkannt.[5] Manche Wissenschaftler fordern dennoch die Aufgabe des Begriffs, da er eigentlich keine Persönlichkeitsstörung, sondern differentialdiagnostische Probleme bezeichne.[6] Die Frage der Einordnung ist ein zentrales Thema, zu dem es, ebenso wie zur Frage der Ursachen, bisher keinen Konsens gibt.
Klassifizierung nach DSM-IV
Im DSM-IV, dem Klassifikationssystem der American Psychiatric Association, wird die Borderline-Persönlichkeitsstörung wie folgt definiert:
- Ein tiefgreifendes Muster von Instabilität in den zwischenmenschlichen Beziehungen, im Selbstbild und in den Affekten sowie deutliche Impulsivität. Der Beginn liegt oftmals im frühen Erwachsenenalter bzw. in der Pubertät und manifestiert sich in verschiedenen Lebensbereichen.
Mindestens fünf der folgenden Kriterien müssen erfüllt sein, wenn von einer solchen Störung gesprochen wird:
- Starkes Bemühen, tatsächliches oder vermutetes Verlassenwerden zu vermeiden. Beachte: Hier werden keine suizidalen oder selbstverletzenden Handlungen berücksichtigt, die in Kriterium 5 enthalten sind.
- Ein Muster instabiler, aber intensiver zwischenmenschlicher Beziehungen, das durch einen Wechsel zwischen den Extremen der Idealisierung und Entwertung gekennzeichnet ist.
- Identitätsstörung: ausgeprägte und andauernde Instabilität des Selbstbildes oder der Selbstwahrnehmung.
- Impulsivität in mindestens zwei potenziell selbstschädigenden Bereichen (z. B. Geldausgeben, Sexualität, Substanzmissbrauch, rücksichtsloses Fahren, zu viel oder zu wenig essen). Beachte: Hier werden keine suizidalen oder selbstverletzenden Handlungen berücksichtigt, die in Kriterium 5 enthalten sind.
- Wiederholte suizidale Handlungen, Selbstmordandeutungen oder -drohungen oder Selbstverletzungsverhalten.
- Affektive Instabilität infolge einer ausgeprägten Reaktivität der Stimmung (z. B. hochgradige episodische Dysphorie, Reizbarkeit oder Angst, wobei diese Verstimmungen gewöhnlich einige Stunden und nur selten mehr als einige Tage andauern).
- Chronische Gefühle von Leere.
- Unangemessene, heftige Wut oder Schwierigkeiten, die Wut zu kontrollieren (z. B. häufige Wutausbrüche, andauernde Wut, wiederholte körperliche Auseinandersetzungen).
- Vorübergehende, durch Belastungen ausgelöste paranoide Vorstellungen oder schwere dissoziative Symptome.
Im ICD, dem Klassifikationssystem der Weltgesundheitsorganisation (WHO), ist die Borderline-Persönlichkeitsstörung eine Unterform der emotional instabilen Persönlichkeitsstörung: Der Impulsive Typus dieser Störung ist geprägt durch mangelnde Impulskontrolle und unberechenbare Handlungen. Beim Borderline-Typus sind das eigene Selbstbild und das Beziehungsverhalten schwerer beeinträchtigt. Dieser Typus entspricht ungefähr der Definition der Borderline-Störung im DSM-IV.
Differentialdiagnostik
Einige der Symptome können auch bei anderen Störungsbildern auftreten, so z. B. bei Depressionen, Schizophrenien, schizoaffektiven Psychosen, beim Asperger-Syndrom und anderen Formen von Autismus, schizoiden Persönlichkeitsstörungen, narzisstischen Persönlichkeitsstörungen, Schizotyper Störung oder bei paranoiden Persönlichkeitsstörungen. Die Diagnose erfordert daher eine sorgfältige differentialdiagnostische Abklärung.
Verbreitung
Nach verschiedenen Angaben sind ein bis zwei Prozent der Menschen betroffen, manche Autoren schätzen die Zahlen geringfügig höher. Dabei variieren die Schweregrade resp. die Ausprägungsgrade der Störung deutlich, was die Häufigkeit unscharf macht.
Die BPS wird zu 70 bis 75 Prozent bei weiblichen Patienten diagnostiziert. Die Gründe dafür sind umstritten. Es ist auch unklar, ob die Häufigkeitsverteilung in der Bevölkerung mit der Diagnoserate übereinstimmt, weil es an repräsentativen Untersuchungsgruppen mangelt.
Ob auch Kinder von der BPS betroffen sind, wird kontrovers diskutiert. Definitionsgemäß beginnt die BPS schon in der Kindheit und Jugend.[7]
Über die Häufigkeit bei älteren Menschen gibt es nur wenige und zugleich widersprüchliche Erkenntnisse. Einige Autoren (z. B. Casey 1988, Kroessler 1990) sprechen von einer geringeren Rate an BPS bei älteren Erwachsenen im Vergleich zu Jüngeren. Andere Autoren (Caspi, Behm 1990, Abrams 1991) sehen bei älteren Menschen ähnliche Raten wie bei jungen, wobei sich die typischen Symptomatiken im Alter abschwächen und sich zu unscheinbareren Problemen hin verlagern („heterotypische Kontinuität“), insbesondere hin zu schweren Depressionen. Bisher liegen aber noch keine Langzeituntersuchungen vor, welche die Entwicklung von BPS-Patienten bis ins hohe Alter verfolgen. Daher gibt es kein gesichertes Wissen zu diesem Punkt (Stand: 2001).
Beeinträchtigungen durch BPS
Denkmuster
BPS-Betroffene weisen charakteristische dichotome Denkmuster auf, die auch als „Schwarz-Weiß-Denken“ bezeichnet werden. Analog bestehen Muster von wechselnder Idealisierung und Entwertung bestimmter Mitmenschen. Es gelingt selten, von emotional bedeutsamen Menschen eine konstante Vorstellung zu behalten. Das Selbstbild wechselt zwischen Minderwertigkeit und Allmacht-Phantasien (respektive Größenwahn). Des Weiteren aktivieren Betroffene zu einem gewissen Maß gleichzeitige widersprüchliche Grundannahmen.[8]
Alle diese Denkmuster werden mit zwei Dingen charakterisiert:
- als „spaltende Denkvorgänge“ und
- als „primitive“ (resp. „primärprozesshafte“) Denkvorgänge.
Beide Muster werden mit der projektiven Identifikation assoziiert, die bei Borderline-Patienten sehr ausgeprägt ist. Die projektive Identifikation ist ein Abwehrmechanismus, bei dem Teile des Selbst abgespalten und auf eine andere Person projiziert werden. Diese wird dann unbewusst als Teil des eigenen Selbst empfunden. Dadurch werden eigene Inhalte (Werte, Gedanken, Gefühle) als die der anderen Person wahrgenommen.
Die typischen Denkweisen bestehen speziell in bestimmten Situationen und in Verbindung mit bestimmten Objekten, z. B. wenn der Betroffene stark emotionalisiert ist und bei für ihn bedeutsamen Dingen. Daneben sind Borderline-Persönlichkeiten auch in der Lage, ganz normal wie jeder andere Mensch zu denken.
Laut Leichsenring, Kernberg und anderen können die spaltenden und primärprozesshaften Denkmuster so ausgeprägt werden, dass die Gedankengänge dabei nicht mehr der rationalen Logik folgen. Leichsenring (2001) bezeichnet sie als „eigenartig, bizarr, merkwürdig“. Ihm zufolge haben sich Kernbergs Annahmen bestätigt, dass solche Denkvorgänge mit dem Einschalten primitiver Affekte, Abwehrmechanismen und Objektbeziehungen zusammentreffen. Dies spreche übereinstimmend mit Kernberg dafür, dass die Denkstörungen bei der BPS konfliktbedingte Ausfälle seien und keine Defekte.
Psychotische Symptome
Als typisches psychotisches Symptom bei Borderlinern findet sich magisches Denken, was besonders bei schweren Fällen häufig ist. Es ist aber äußerst umstritten, ob man das als echte psychotische Gedanken werten darf. Des Weiteren können kurzzeitige paranoide Vorstellungen und Halluzinationen auftreten. Die Sinnestäuschungen werden als pseudopsychotisch bezeichnet, da sie im Gegensatz zu echten psychotischen Erlebnissen nicht als von außen kommend wahrgenommen werden, sondern als von innen kommend bzw. als Teil von sich selbst. Die meisten Experten ordnen diese Symptome daher als Dissoziative Störungen ein.
Die Meinungen und Einschätzungen darüber, wie kurzfristige oder länger andauernde psychotische Symptome einzuordnen sind und wie viel Bedeutung ihnen zukommt, gehen weit auseinander. Dulz und Schneider erachten bei schweren BPS auch längere psychotische Phasen als selbstverständlich (Mentzos 2001). Rohde-Dachser (1989) bezeichnet solche Ereignisse als Mini-Psychosen, die in der Therapie speziell dann auftreten, wenn der zentrale Konflikt des Patienten berührt wird.[9] Kernberg sieht bei der BPS gar keine psychotischen Eigenschaften, sondern spricht hier von gelegentlichen Mängeln oder Fehlern bei der Realitätsprüfung (vgl. auch Ich-Psychologie).
Dissoziative Symptome
 Darstellung des Individuums als Kreis: Links das Modell von Donald Winnicott (1963). Es stellt eine geschlossene Persönlichkeit mit Neurotischen Störungen dar. Die Störungen werden illustriert durch die weißen Linien in ihrem Inneren. Vamik Volkan (2001) ergänzte diese Illustration durch eine weitere (rechts), mit denen er die Dissoziationen der so genannten Borderline-Persönlichkeitsorganisation darstellt. Die weißen Flächen sind hier größer und liegen über dem neurotischen Niveau.
Darstellung des Individuums als Kreis: Links das Modell von Donald Winnicott (1963). Es stellt eine geschlossene Persönlichkeit mit Neurotischen Störungen dar. Die Störungen werden illustriert durch die weißen Linien in ihrem Inneren. Vamik Volkan (2001) ergänzte diese Illustration durch eine weitere (rechts), mit denen er die Dissoziationen der so genannten Borderline-Persönlichkeitsorganisation darstellt. Die weißen Flächen sind hier größer und liegen über dem neurotischen Niveau.
Weitaus häufiger als (pseudo)psychotische Symptome sind schwere dissoziative Symptome, die bei jeder BPS bestehen. Sie stehen symptomatologisch oft im Vordergrund (Herpertz, Saß 2001). Unter Dissoziation versteht man das Phänomen, dass die Ich-Struktur eines Menschen nicht mehr einheitlich arbeitet.
Kernberg hat (angelehnt an Melanie Klein) ein Modell entwickelt, das die Ich-Spaltung bei der BPS erklärt (siehe Abschnitt „mangelnde Objektkonstanz“). Dieses Modell ist heute nur bei einer Minderheit der BPS-Forscher anerkannt.
Nach Mehrheitsmeinung sind dissoziative Störungen eine natürliche Reaktion auf extreme seelische Belastungen. Unverarbeitbare Erlebnisse werden zeitlos „eingefroren“ und – je nach Schwere – in unterschiedlichem Ausmaß von der Persönlichkeit abgetrennt. Sie beinhalten extreme Gefühle und Gedanken bis hin zu mehr oder weniger autarken Persönlichkeitsanteilen, die gegensätzlich sind und später wieder aktiviert werden können.
Bei (BPS-)Betroffenen treten solche Störungen in verschiedenen Schweregraden auf und auch in verschiedenen Arten. Dazu gehören Depersonalisation, Derealisation, Dämmerzustände, Denkstörungen, (Teil-)Amnesien, Hymnesien (negative Überflutungen), Zwangsgedanken, sowie Kontrollverlust, wenn emotionsgeladene Abspaltungen (re-)aktiviert werden.
Sozialverhalten
Allgemein
Im Umgang mit anderen Menschen fällt es Betroffenen meist schwer, Nähe und Distanz zu regulieren. Dabei spielen die kontrastierenden Ängste vor Nähe und Ängste vor dem Alleinsein eine entscheidende Rolle (siehe dazu im Abschnitt “spezifische Ängste“). Es kommt vor, dass Betroffene andere kränken, auch unbewusst. Das kann eine Form von Autoaggression darstellen, oder es kann durch Angst vor Nähe ausgelöst werden.
Durch die extreme Gefühlslage kann es zu impulsiven Verhaltensweisen kommen, speziell bei schmerzhafter oder vermeintlicher Kränkung sowie bei zwischenmenschlichen Konflikten. Solchen sozial kritischen Situationen wird individuell begegnet, zumeist jedoch affektiv und ohne Berücksichtigung von Konsequenzen. Insbesondere im Zuge von Auseinandersetzungen sind neben Wutausbrüchen auch andere Reaktionsweisen möglich, wie z. B. Verleugnung, Verachtung und/oder Rückzug. Konflikte werden daher häufig unzureichend oder nicht dauerhaft gelöst. Unabhängig von diesen Aspekten kann es vorkommen, dass Betroffene sonderbare bis exzentrische Verhaltensmuster an den Tag legen.
In einigen Fällen weisen BPS-Betroffene ein Muster an häufig wechselnden Sozialkontakten und/oder Sozialkreisen auf. Auch im sexuellen Bereich kann es zu BPS-bedingtem abnormem und/oder riskantem Verhalten kommen, wie z. B. zu abwechselnden Phasen von Anhedonie und Promiskuität, was eine Form von Selbstschädigung darstellen kann. Das kommt speziell bei Betroffenen vor, die früher Opfer von Missbrauch oder Vergewaltigung wurden.
Manipulatives Verhalten und das Bedürfnis, Beziehungen zu kontrollieren, sind weitere Merkmale, die sich in verschiedenen Bereichen wiederfinden. Manipulationsversuche können zum Beispiel dem Zweck dienen, Bezugspersonen nicht zu verlieren. Außerdem werden andere Menschen manchmal durch die unter Denkmuster beschriebene projektive Identifikation einbezogen, um das eigene innere Gleichgewicht zu stabilisieren. Das kann sich belastend auf Beziehungen auswirken.
Bei Konversationen untersuchen Betroffene die Äußerungen und Kommunikationssignale (Gestik, Mimik, Sprechweise) sehr intensiv auf bestimmte Merkmale; in Beziehungen auf vermeintliche oder tatsächliche Abweichungen des Verhaltens (Tragen von Schmuckstücken, Arbeits-Ende). Das kann aus Misstrauen (resp. Angst) geschehen oder wegen möglicher Kränkungen (resp. brüchiges Selbstbild).
Bindungstypen
In der Bindungstheorie werden verschiedene Bindungstypen diskutiert, die häufig bei Borderline-Patienten gefunden wurden. Die Bindungsforschung hat ergeben, dass Betroffene häufiger einen unsicheren Bindungsstil im Erwachsenenalter zeigen. Insbesondere zeigt sich bei der Borderline-Persönlichkeitsstörung häufig ein desorganisierter Bindungsstil. Psychoanalytische Forscher vermuten vor allem einen Zusammenhang zwischen der unsicher-ambivalenten Bindung und der desorganisierten Bindung bei der Entwicklung einer Persönlichkeitsstörung.
Unsicher-ambivalente Bindung
Unsicher-ambivalente Bindungen bilden einen Gegensatz zu unsicher-vermeidenden Bindungen, aber die beiden Typen sind verwandt und kommen bei verschiedenen Persönlichkeitsstörungen vor. Menschen vom unsicher-vermeidenden Bindungstyp werten nahe emotionale Beziehungen ab und scheinen sie nicht zu brauchen. Dieser Bindungstyp entsteht primär durch frühkindliche Ablehnung. Die andere Variante ist für BPS charakteristisch.
Menschen vom unsicher-ambivalenten Bindungstyp neigen dazu, sich innerlich an Bindungspersonen zu klammern. Gleichzeitig sind sie aber wütend und ärgerlich auf sie. Auf der einen Seite stehen zunächst große Beziehungssehnsucht und Verschmelzungswünsche. Zum anderen kommen dann in der Realität Gefühle von Einengung und Zwang hinzu. Dieser Bindungstyp entwickelt sich aus unsicherer Bindung zu frühkindlichen Bezugspersonen und aus deren unvorhersehbaren Verhaltensweisen. Das unvorhersehbare Verhalten überträgt sich dabei, und es kennzeichnet später die Beziehungsmuster.
Unsicher-desorganisierte Bindung
Unsicher-desorganisierte Bindungen haben zwei Untertypen: Feindselig bestrafend und tröstend fürsorglich. Beide entwickeln sich aus demselben Hintergrund (Verlassenheit und/oder Misshandlung), aber Betroffene verharren später (innerlich) starr in jeweils nur einem dieser Stile. Sie können nicht flexibel zwischen ihnen hin- und herwechseln.
Den feindselig bestrafenden Typ schreibt man mehr anderen Persönlichkeitsstörungen zu, er kann aber auch bei einer BPS bestehen. Die tröstend-fürsorgliche Variante ist bei BPS viel häufiger. In beiden Stilen versuchen Betroffene letztlich zwanghaft, die Beziehungen zu anderen Menschen zu kontrollieren.
Beziehungen
Problematisches Verhalten in zwischenmenschlichen Beziehungen ist ein Hauptmerkmal bei Persönlichkeitsstörungen, und gerade bei der BPS spielt es eine prägende Rolle (Huber 2005). Beziehungen haben eine große Bedeutung für Betroffene, weisen jedoch charakteristische Störungen auf.
Partnerschaften verlaufen individuell sehr unterschiedlich, sie können - je nach Ausprägung bzw. Schweregrad der Störung - auch funktionieren. Jedoch wirken die borderlinetypischen negativen Impulse oft verheerend. Nach gelegentlich stürmischen Annäherungen können die ambivalenten Verhaltensweisen des Betroffenen einen extrem wechselhaften und zunehmend widersprüchlichen bis chaotischen Verlauf der Beziehung verursachen, die manchmal abrupt und unvorhersehbar wieder beendet wird. Dabei lässt sich nicht selten ein unsicheres Schwanken zwischen übermäßigem oder auch ängstlichem Klammern und unvermitteltem Wegstoßen (auch indirekt mittels auffällig ausweichenden oder konfrontativen Verhaltens) beobachten. In manchen Fällen werden die Beziehungspartner dadurch so stark belastet, dass sie nach einiger Zeit selber psychologische Unterstützung benötigen, z. B. aufgrund von Traumatisierungen durch traumatische Übertragungen bzw. durch die Entwicklung einer Belastungsstörung oder Anpassungsstörung.[10]
Oft besonders problematisch sind Partnerschaften von Betroffenen untereinander, weil beide in der Regel hochsensibel sind und sich die Störfaktoren akkumulieren können. Es ergeben sich teils sehr problembelastete Beziehungsverläufe, manchmal mit häufigen Trennungen und Wiederannäherungen. Wie solche Beziehungen ablaufen, hängt auch von den persönlichen Bindungseigenschaften der Partner ab. Grundsätzlich lässt sich sagen: je ähnlicher, desto besser. Daher können ggf. auch Beziehungen unter Betroffenen funktionieren.
Emotionalität
Die Borderline-Persönlichkeit neigt dazu, ihre aktuelle emotionale Situation, also ihr Empfinden und ihre Stimmung, an ihr soziales Umfeld weiterzugeben (Projektive Identifizierung). Zudem machen die oft schnell wechselnden Stimmungen den Umgang mit Betroffenen schwierig.
Affektive Instabilität
Betroffene leben in einer extremen und auch labilen Gefühlswelt. Äußern kann sich das in kurzwelligen Stimmungsschwankungen und in tiefen emotionalen Krisen. Die Reizschwelle liegt niedrig. Bereits kleine Ereignisse können starke Gefühlsimpulse auslösen, und bestimmte Reize können nur schwer verarbeitet werden. So kann es leicht vorkommen, dass sich negative Erfahrungen wie z. B. Kränkungen oder Blamagen emotional und gedanklich festsetzen. Sie tauchen als Flashbacks wieder auf und wandeln sich erst lange Zeit später zu normalen Erinnerungen.
Unabhängig von solchen Empfindlichkeiten erleben Betroffene äußerst quälende und diffuse Spannungszustände, wobei sie unterschiedliche Emotionen nicht differenziert wahrnehmen. Zu anderen Zeitpunkten werden solche diffusen Spannungen durch Gefühle von innerer Leere kontrastiert.
Durch die extreme Gefühlswelt ergeben sich hartnäckige Schlafstörungen. Nicht jeder Betroffene hat diese Probleme permanent und gleich stark, aber jeder hat früher oder später damit zu kämpfen.
Impulskontrolle
Die geringe Impulskontrolle führt zu einem Muster intensiver Verhaltensstörungen. Dieses Verhalten ist in erster Linie selbstschädigend, es kann aber auch fremdschädigend sein. Die Betroffenen versuchen in charakteristischer Weise, ihre Impulse zu unterdrücken, das unterscheidet sie von antisozialen Persönlichkeiten. Trotzdem wirken sich die Impulse auf Denken und Sozialverhalten aus.
Emotionale Dynamik
Die charakteristischen Gefühle der BPS sind Angst, Wut und Verzweiflung, außerdem Schuldgefühle und Depression (resp. Trauer, Leere, Resignation). Diese intensiven Gefühle hat bzw. erlebt der Borderliner bewusst und/oder unterschwellig.
Diese Emotionen greifen ein in die Dynamik von Macht und Ohnmacht, die sich wie ein roter Faden durch die Persönlichkeitsmerkmale zieht. Gefühlte Ohnmacht bzw. Hilflosigkeit wird mit Verzweiflung assoziiert, Macht mit dem Gegenteil und mit Kontrolle. Angst und Wut (und als deren Hauptfolge Aggression) befinden sich zwischen diesen Gegensätzen.
Ohnmacht, Hilflosigkeit und Verzweiflung sind negative Extreme im menschlichen Gefühlsspektrum. Aus ihnen resultieren Angst (resp. Panik) und Wut (resp. Aggression) und ziehen in Richtung des vermeintlich positiven Pols. Die meisten Schulen halten das Gefühl einer existenziellen Bedrohung (insbesondere einer empfundenen Bedrohung der Ich-Struktur) - also das Gefühl einer starken Angst - für die Triebfeder bzw. Hauptursache der Aggression.
Aus diesen Zusammenhängen können bewusste oder unbewusste Kontrollzwänge, Gewaltpotentiale und/oder krankhafter Ehrgeiz resultieren. Diese können sich auf die eigene Persönlichkeit oder die eigene Organisation beziehen, aber auch auf soziale Zusammenhänge, zum Beispiel in Verbindung mit der gestörten Objektbeziehung.
Herstellung der Affektlosigkeit
Bei vielen Menschen mit einer Borderline-Struktur kommt es neben den reizbaren und affektgeladenen Zuständen zeitweise zu Phasen völliger Affektlosigkeit. Die Person ist dann weniger sensibel bis hin zu absolut gefühlstaub. Manche Betroffene werden durch diese Zustände irritiert, die Mehrheit sieht sich dadurch aber stark entlastet.
Hoffmann, Dulz und Schneider bezeichnen dieses Phänomen als einen spezifischen Mechanismus zur Angstabwehr neben der Umwandlung in Wut, dem Agieren (Angstkontrolle durch Selbst- und Fremdschädigung) und der Projektion. Gelingt es den Patienten, die Affekte konstant zu unterdrücken, so wandelt sich das Bild zu einer Schizoiden Persönlichkeitsstörung. Einige Forscher (Herman, Sachsse, Huber) sehen den tauben Zustand als eine typische Form der Dissoziation: Die Person fällt in einen anderen Persönlichkeitszustand.
Häufig werden extreme Zustände gesucht wie Selbstverletzung, schnelles Autofahren oder exzessiver Drogenmissbrauch; das kann der Versuch sein, sich zu spüren, Spannungen abzubauen, sich zu bestrafen oder auch sich zu betäuben.
Spezifische Ängste der BPS
Betroffene leiden allgemein unter stark ausgeprägten Ängsten, die sich auf jeden Inhalt beziehen können. Die Ängste sind nicht immer durchgängig vorhanden. Und es gibt verschiedenste Arten dieser Gefühle. Es können generalisierte Ängste sein (siehe auch Panangst), aber auch isolierte Angstanfälle (z. B. Panikattacken) sowie diverse phobische Störungen. Doch bestimmte Arten von Ängsten treten besonders häufig und intensiv auf und sind damit spezifisch für die BPS.
Angst vor Nähe
Borderline-Betroffene haben Angst vor Nähe und Fremdüberwältigung. Diese Angst kann sowohl in bewusster Form wie auch unbewusst bestehen – paradoxerweise parallel zur Angst vor dem Alleinsein (siehe Unten). (siehe auch Bindungsangst).
Als „Angst vor einem phantasierten Verschlungenwerden“ bezeichnet Sven Hoffman (2001) eine prinzipiell ähnliche Angstform, die sich genauso auf Fremdüberwältigung bezieht. Sie ist aber an einen stärkeren Realitätsverlust gekoppelt. Betroffene befürchten, durch ein magisches Erlebnis ausgelöscht zu werden. Die empfundene Nähe wird hier als sehr intensiv erlebt und scheint die eigene Struktur zu bedrohen.
Angst vor dem Alleinsein
Die Angst vor dem Alleinsein dreht sich um Beziehungsverlust. Sie beinhaltet zwei Komponenten:
- Angst vor Verlust eines sozialen Objekts und
- Angst vor Verlust der Liebe des Objekts.
Diese Ängste ergeben sich aus Wünschen nach übergroßer Nähe in sozialen Beziehungen, sogenannten Verschmelzungswünschen. Zudem setzen Betroffene unbewusst Alleinsein gleich mit Verlassen sein.
Angst vor Selbstverlust
Die Angst vor Selbstverlust ist wegen des missverständlichen Begriffes nicht mit Todesangst zu verwechseln. Bei dieser Angst befürchten Borderliner, ihre eigene Persönlichkeit, ihre Identität und im weiteren Sinne sich selbst zu verlieren.
Nach Hoffmann (2001) entstehen diese Ängste durch den Versuch, die oben genannten Trennungs- und Verlustängste zu neutralisieren. Sie werden als mindestens so bedrohlich erlebt wie die ursächlichen Ängste. Andere Theorien (Herman, Huber) besagen, dass sie aus der dissoziativen Symptomatik resultieren.
Angst vor sich selbst
Die Angst vor sich selbst ergibt sich aus Befürchtungen, die Kontrolle zu verlieren über eigene Phantasien, Bedürfnisse oder problematische Gefühle. Das würde zum Beispiel dazu führen, dass jemand von der eigenen Wut überwältigt wird, dass jemand bestimmte Phantasien nicht mehr von der Realität unterscheiden kann oder dass jemand zwanghaft einem Impuls nachgeben muss.
Diese Angstform ist auch von den Neurotischen Störungen, insbesondere von den Angsterkrankungen und Phobien her bekannt. Sven Hoffman (2001) bezeichnet sie daher als „neurotische Untergruppe“.
Angst vor struktureller Regression
Angst vor struktureller Regression ist eine bewusste oder unbewusste Angst davor, den erreichten Ich-Status wieder zu verlieren, zum Beispiel den Stand der eigenen Leistungen und/oder die Leistungsfähigkeit nicht halten zu können. Da BPS-Betroffene partiell enorm leistungsfähige Menschen sind, aber trotzdem schwere Belastungen haben, sind sie sowohl beruflich wie auch im Privatleben häufig mit Scheitern konfrontiert. Diese Angstform wird als Folge der „spezifischen Ich-Schwäche“ (bzw. der „Brüchigkeit des Ich“) gesehen.
Selbstverletzendes Verhalten und Suizidalität
Selbstverletzendes Verhalten
Selbstverletzendes Verhalten (SVV) bei der BPS ist von Suizidalität abzugrenzen, weil SVV nicht mit Selbstmordabsicht betrieben wird. Es gibt verschiedene Arten von selbstverletzendem Verhalten im engeren Sinne, wie körperliche Selbstverletzungen durch Schneidwerkzeuge, Blutabnehmen, Quetschen, Verbrennungen (z.B. durch Feuerzeuge) und andere Methoden. Außerdem gibt es indirektere Formen wie Substanzmissbrauch, SVV durch Essstörungen und allgemein durch exzessive Verhaltensweisen. Selbstverletzendes Verhalten im weiteren Sinne kann durch bewusste oder unbewusste Handlungen erfolgen, die den Betroffenen gefährden, in eine schlechtere Lage bringen oder ihm Ärger einbringen.
Die verschiedenen Formen von SVV resultieren immer aus bestimmten Gründen. Zum Beispiel dient Hochrisikoverhalten dazu, Ohnmachtsgefühle zu stabilisieren (Bohus 2005). Gründe für körperliche Selbstverletzungen können sein (nach Sachsse 2001):
- Um innere Spannungen zu lösen
- Als Selbstbestrafung gegen Schuldgefühle
- Zur Reorientierung bei schweren dissoziativen Zuständen
- Um sich wieder zu spüren (Betroffene verlieren manchmal ein normales Körpergefühl)
- Um sich Kicks zu verschaffen (SVV kann euphorisieren, weil dadurch Serotonin ausgeschüttet wird, an dem es vielen Betroffenen zumindest zeitweise mangeln kann)
- Um Aufmerksamkeit zu erlangen
Suizidalität
Suizide oder Suizidversuche können durch schwere Depressionen, chronische Erschöpfung oder durch Verzweiflung hervorgerufen werden, in bestimmten Situationen auch durch Kontrollverlust, wenn unkontrollierbare Gefühle ausgelöst wurden. Selbstmordgedanken können konkret dazu dienen, um z. B. als Rachephantasien starke Gefühle von Ohnmacht oder Wut auszugleichen. Ein besorgtes Umfeld kann dabei als positiver Verstärker wirken und dieses Verhalten damit fördern.
Selbstmordraten lassen sich für die BPS nicht pauschal angeben, weil BPS häufig zusammen mit anderen Persönlichkeitsstörungen auftritt (hohe Komorbidität). Maßgeblich sind die individuellen Faktoren, mit denen ein Betroffener konfrontiert ist. Eine besondere Rolle spielen dabei die schweren Depressionen, welche bei der BPS meist irgendwann auftauchen, ferner auch schwere Suchterkrankungen.
Thomas McGlashan ermittelte aus einer groß angelegten Langzeitstudie (siehe dazu im Abschnitt Verlauf) eine Suizidrate von 16 Prozent für BPS-Patienten mit gleichzeitigen endogenen Depressionen. Die Rate bei Patienten ohne endogene Depressionen (ein relativ geringer Anteil der Betroffenen) liege nur bei etwa zwei Prozent. Bohus und Unckel (2005) geben eine pauschale Suizidrate von fünf bis zehn Prozent an.
Neurobiologische Aspekte
Man konnte in mehreren Studien belegen (Koenigsberg, Siever 2001), dass sowohl bei Borderline-Patienten als auch bei Patienten mit anderen Persönlichkeitsstörungen eine verminderte Gesamtaktivität des serotogenen Systems besteht. Es besteht eine Verbindung zwischen dem serotogenen System und impulsiver Aggression, sowohl Aggressionen gegen sich selbst (z. B. SVV und Suizidversuche) als auch Fremdaggressionen (z. B. Wutausbrüche oder Gewalt). Die serotogene Gesamtaktivität kann gemessen werden, indem man serotogene Substanzen verabreicht und dann die Prolaktinfreisetzung misst, die bei BPS-Patienten geschwächt ist.
Zudem konnte man bei BPS-Patienten nachweisen, dass das cholinerge System empfindlicher ist (Koenigsberg, Siever). Durch diese Empfindlichkeit wird ein Mensch emotional sensibler und stimmungslabiler. Außerdem spielt das cholinerge System eine Rolle bei der Regulierung des REM-Schlafes. Borderline-Patienten haben eine verminderte und stärker schwankende REM-Phase.
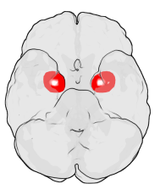
Die Amygdala (Mandelkern) und der Hippocampus sind zwei zusammenwirkende Funktionseinheiten des limbischen Systems. Mit Magnetresonanztomographie und Positronen-Emissions-Tomographie konnte festgestellt werden, dass bei BPS-Patienten die Amygdala sowohl verkleinert als auch übererregbar ist (Bohus 2004). Die Amygdala ist ein zentraler Teil des stressverarbeitenden Systems und mit dem Furchtgedächtnis verbunden.
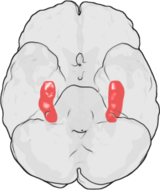
Nach Heller und Van der Kolk ist der Hippocampus, der für Gedächtnisabspeicherungen eine wichtige Rolle spielt, bei BPS-Patienten sogar noch stärker degeneriert als die Amygdala. Die Schäden der Borderline-Patienten sind im Übrigen identisch wie bei Patienten mit schweren Posttraumatischen Belastungsstörungen (Bohus, Heller, Van der Kolk). Die Defizite stören die Gefühlsverarbeitung, intensivieren das Emotionsgedächtnis und machen Patienten überempfindlich für Reize. Zudem wird das System durch intensive unangenehme Gefühle (wie Scham, Ärger und Angst) weiter beeinträchtigt, wodurch eine Abwärtsspirale entstehen kann.
Siehe auch: Neurobiologie der Bindung, Inneres Kind
Komorbiditäten
Einige Krankheitsbilder treten häufig gemeinsam mit der BPS auf (Komorbidität).
Depressionen
Bei 80 bis 100 Prozent der BPS-Patienten lassen sich Depressionen feststellen. Depressive Episoden können im Lebensverlauf auftreten und auch wieder verschwinden. Es werden unipolare Störungen und Bipolare Störungen unterschieden.
Zu unterscheiden von den affektiven Erkrankungen ist die affektive Instabilität von BPS-Betroffenen. Durch Letztere können Reaktive Depressionen hervorgerufen werden, also Depressionen, die sich aus starken Stimmungsumschwüngen heraus ergeben können (z. B. in problematisch empfundenen Lebenssituationen). Endogene und reaktive Depressionen können bei der BPS auch nebeneinander vorhanden sein und miteinander in Verbindung stehen, mit unterschiedlichen Schwerpunkten.
AD(H)S
Nach jüngeren Erkenntnissen lässt sich bei mehr als der Hälfte aller BPS-Patienten rückblickend eine Aufmerksamkeitsdefizit-/Hyperaktivitätsstörung (AD(H)S) feststellen (Bohus 2004). In solchen Fällen ist die gesellschaftliche Integrationsfähigkeit, insbesondere die Teilnahmefähigkeit am Berufsleben, extrem belastet.
Unabhängig davon haben AD(H)S und BPS nach außen hin verschiedene ähnliche Merkmale, weshalb diese beiden Störungsbilder oft verwechselt werden. Dazu gehören geistige Abwesenheit, Impulsivität, Sensibilität und Unausgeglichenheit. Geistige Abwesenheit aufgrund einer BPS ist in der Regel dissoziativ bedingt und besteht phasenweise. Bei AD(H)S ist die Aufmerksamkeit allgemein eingeschränkt (kurze Aufmerksamkeitsspanne, leichte Ablenkbarkeit).
Wird die erhöhte Empfindlichkeit und Impulsivität von AD(H)S-Betroffenen als genetische Veranlagung betrachtet, so entsprechen diese Eigenschaften allen Modellen, die sich mit den Ursachen für die BPS beschäftigen. Insofern wären Menschen mit AD(H)S prädestiniert, eine BPS zu entwickeln.
Sonstige
Borderline-Patienten haben in der Regel verschiedene seelisch bedingte körperliche Beschwerden, die ganz unterschiedlich schwer sein können. Typisch sind Kopfschmerzen, Magenempfindlichkeit und neuronale Überlastungen, daneben gibt es zahlreiche weitere mögliche Körpersymptome.
21 bis 67 Prozent der Betroffenen betreiben Substanzmissbrauch und/oder leiden an Suchterkrankungen. Bei etwa 14 Prozent bestehen Essstörungen (Bohus, Unckel 2005), dabei in den meisten Fällen Bulimie und eher seltener Magersucht (Anorexia nervosa). Mit bipolaren Störungen gibt es keine auffällige Korrelation.
Die Komorbidität von psychotischen Störungen wird mit 0 bis 40 Prozent angegeben. Dieser auffällige Widerspruch rührt daher, dass manche Diagnostiker psychotische Störungen bestätigen, wo andere pseudopsychotische oder dissoziative Symptome als Teil der BPS sehen. Nach Einschätzung der zweiten Gruppe bestünde bei der BPS keine höhere Psychoserate als in der Allgemeinbevölkerung.
Auf mögliche Komorbiditäten von anderen Persönlichkeitsstörungen geht der folgende Abschnitt (Ausprägungen der BPS) ein.
Ausprägungen der BPS
Allgemein
Ein besonderes Merkmal der BPS ist, dass sie in verschiedenen Arten auftreten kann. Außerdem können sich die Symptome eines Patienten über längere Zeit hinweg ändern, wobei Diagnosestellungen nur Momentaufnahmen bilden. Allen gemeinsam ist die von Kernberg postulierte „Borderline-Persönlichkeitsorganisation“.
Volkan und Ast (1992) sehen die Borderline-Persönlichkeitsorganisation auf einer Skala. An deren unterem Ende stehen weniger schwere Fälle, wo sich die Patienten fast immer wie Neurotiker verhalten. Die Patienten am oberen Ende (schwere BPS) neigen dagegen vermehrt zu psychotischen Phasen.
Nach Aussagen verschiedener Experten gibt es kaum einen BPS-Patienten, der nicht die Kriterien für mindestens eine weitere Persönlichkeitsstörung erfüllt, in schweren Fällen sind sogar bis zu sieben möglich (Loranger et al. 1994, Bronisch 2005). Insgesamt gibt es eine hohe Komorbidität der Persönlichkeitsstörungen untereinander.
Verschiedene bekannte BPS-Forscher bezeichnen die ICD- und DSM-Kriterien für Persönlichkeitsstörungen als untaugliche Scheinklassifizierungen, da sie Störungsbilder zu trennen versuchten, die untrennbar seien und ein Kontinuum bildeten. Zu diesen Forschern gehören Kernberg, Fiedler, Dulz, Plakun, McGlashan, Heinssen, Ronnigstam und einige andere. Bezüglich der BPS bedeutet das, dass die gegenwärtigen ICD- und DSM-Klassifikationen von Persönlichkeitsstörungen nur noch auf dem Papier existieren, in der aktuellen Forschung (ab 2001) aber nicht mehr gelten.
Symptomniveaus
Dulz hat in Anlehnung an die oben genannten Fakten eine Klassifizierung der BPS in Untertypen, so genannte „Symptomniveaus“, eingeführt. Sie orientiert sich an anderen Persönlichkeitsstörungen, grenzt sich aber von Neurosen und Psychosen ab. Nach Dulz ist es bei schwereren BPS-Formen selten, dass nur ein einziges Symptomniveau besteht.
Diese Einteilung wurde dadurch erweitert, dass man das Modell von Stone (1994) einbezogen hat. Dabei wird die BPS differenziert in einen „offensiven Faktor“ (resp. „fremdaggressiven Faktor“) und einen „passiven Faktor“ (resp. „autoaggressiven Faktor“). Der offensive Faktor wird primär schweren körperlichen Misshandlungen zugeschrieben, die der Betroffene erlitten hat, der passive Faktor primär sexuellem Missbrauch.
Das angsthafte Symptomniveau stellt eine leichtere Form (auch als „reifere Stufe“ bezeichnet) dar. Hier ist die Ich-Struktur zumindest so stabil, dass das zentrale Symptom der frei flottierenden Angst offen hervortritt. Bei schwereren BPS ist die Ich-Struktur instabiler, und die Angstgrade sind höher, was dazu führt, dass die Angstgefühle stärker verdrängt (resp. abgespalten) sind, durch andere Symptome kaschiert oder umgewandelt werden.
BPS-Symptomniveau Allgemeine Merkmale Autoaggressiv Fremdaggressiv Angsthaftes Symptomniveau (leichtere Ausprägung der BPS) Chronische frei flottierende und diffuse Angst, Vermeidung bestimmter Aktivitäten, unselbstständig in vielen Lebensbereichen Angst, Hilflosigkeitsphantasien Rückzug wegen Angst als Kontaktverweigerung (versteckt aggressiver Akt) Phobioformes Symptomniveau Multiple Phobien bedingen soziale Beschränkung, Phobien bezüglich äußerer Objekte und auch bezüglich des eigenen Körpers und der eigenen Person Phobie mit Rückzug zur Angstvermeidung Rückzug wegen Angst als Kontaktvermeidung (versteckt aggressiver Akt) Depressives Symptomniveau Depressiver Affekt, Hilflosigkeitsgefühle (oft als Folgen von gebrochenem Selbstbild) Objektlose Leere, Depressivität, Anhedonie Objektlose ohnmächtige Wut Psychosomatisches Symptomniveau Seelisch bedingte körperliche Beschwerden und Schädigungen, Konflikte und diffuse Angst verlagern sich von der emotionalen auf die körperliche Ebene Anorexie, Bulimie (gegen den eigenen Körper gerichtete Aggression) Anorexie: Bei aggressivem Agieren (z. B. gegen Eltern), auch fremdaggressiver Anteil Narzisstisches Symptomniveau Innere Leere, mit zeitweisem Verlust der Impulskontrolle als Versuch der Angstreduktion, Instrumentalisieren von Mitmenschen, Arroganz, Einbildung, Anspruchshaltung Selbstverletzendes Verhalten und/oder Suizidalität nach vermeintlichen Kränkungen, antisoziale/autoaggressive Delinquenz, Drogen, Spielen, multivariante Sexualität Wut und Angriff bei Kränkung, antisoziale/fremdaggressive Delinquenz, multivariante Sexualität Zwanghaftes Symptomniveau Spannungsreduktion über Zwangshandlungen und Zwangsdenken, frühzeitiges und schwer veränderbares Vorausplanen, eingeschränkte Fähigkeit, warme Gefühle auszudrücken Zwangshandlungen, Zwangsdenken mit autoaggressiven Inhalten Zwangsdenken mit fremdaggressiven Inhalten Hysteroides Symptomniveau (schwere bis sehr schwere Form der BPS) Schwere dissoziative Symptome bis hin zur Dissoziativen Identitätsstörung (DIS), Dämmerzustände, Amnesien, manipulatives Verhalten, vielgestaltige, teils bizarre Konversionssymptome, Dramatisierung um intensive Emotionen auszudrücken, aber auch um eine Gefühlsleere (affektives Vakuum) auszugleichen Selbstverletzendes Verhalten bei Dissoziation, autoaggressive Persönlichkeitszustände, Konversion, Suggestibilität Angriff bei Dissoziation, fremdaggressive Persönlichkeitszustände, Dramatisierung Psychotisches Symptomniveau (sehr schwere Form der BPS) Psychotische Symptome, optische und akustische (Pseudo-)Halluzinationen, darunter Flashbacks (Wiedererleben), diffuse Angst wird in eine paranoide Symptomatik umgewandelt, selbstverletzendes Verhalten als „Antipsychotikum“ (Pseudo)Halluzinationen (resp. Dissoziationen, im Extremfall DIS) z. B. als beschimpfende Stimmen, blutige Inhalte, paranoide Symptome mit autoaggressiver Reaktion (Pseudo)Halluzinationen (resp. Dissoziationen, im Extremfall DIS) mit gegen Andere gerichtete Inhalte, paranoide Symptome mit fremdaggressiver Reaktion Ursachen
Es gibt verschiedene Theorien und Modelle dazu, wie die BPS entsteht. Und es gibt verschiedene Faktoren, die als mögliche Ursachen oder Teilursachen in Betracht gezogen werden. Die meisten Wissenschaftler gehen davon aus, dass mehrere Faktoren zur Entstehung beitragen.
Mögliche Faktoren
Genetische Veranlagung
Verschiedene Forscher ziehen erbliche Merkmale in Betracht. Diese könnten sich auf Persönlichkeitsmerkmale beziehen, könnten aber auch einfach eine erhöhte Sensibilität für schädliche Einwirkungen darstellen. Dabei spielt auch eine Rolle, inwiefern Persönlichkeitsmerkmale vererbt werden (Paris 2001).
Zwillingsstudien lassen vermuten, dass es einen starken Einfluss der Gene gibt.[11] Nach heutigem Forschungsstand ist es wahrscheinlich, dass die Neigung zu instabilen Affekten, einem instabilen Selbstbild und wechselhaften zwischenmenschlichen Affekten genetisch vererbt wird. Es kommt jedoch erst im Zusammenwirken mit ungünstigen Umweltbedingungen zur Ausprägung der Borderline-Persönlichkeitsstörung.[12]
Molekulargenetische Untersuchungen, bei denen bestimmte Gene von Menschen mit bestimmten Persönlichkeitseigenschaften analysiert werden, könnten aussagekräftige Ergebnisse liefern (Paris 2001). Bisher hat man nur fragmentarische Erkenntnisse gewonnen, die sich noch nicht auf die BPS anwenden lassen. Aber im Zuge der weiteren Entwicklung verspricht man sich, Aufschluss zu bekommen.
Umwelteinflüsse
Es besteht breite Einstimmigkeit darüber, dass wesentliche Grundsteine der BPS schon in der frühen Kindheit gelegt werden. Ungünstige Umweltbedingungen im Kindesalter wie sexueller Missbrauch, Vernachlässigung und Gewalterfahrungen tragen zur Entwicklung der Borderline-Persönlichkeitsstörung bei.[12]
In der Psychoanalyse misst man Beziehungserfahrungen eine zentrale Rolle bei. Einflüssen wie schweren Traumata werden je nach Fachrichtung unterschiedliche Bedeutungen zugeordnet.
Bei Überlegungen über mögliche Umwelteinflüsse bezieht man immer den familiären Hintergrund ein. Thesen, die besagen, dass BPS-Betroffene häufiger aus unteren sozioökonomischen Schichten kommen, konnten widerlegt werden (Joe Paris 2001).
Als besonders typisch für das Entstehen einer BPS werden zwei Typen von Familien gesehen (Cierpka, Reich 2001), wobei es auch Mischformen gibt: Zum einen so genannte „chaotisch-instabile Familien“ und zum anderen „vernachlässigende und emotional missbrauchende Familien“.
Chaotisch-Instabile Familien kennzeichnen sich durch ständige Ehekrisen und Streite innerhalb der Familie, impulsive Szenarien, Alkohol oder Sucht und Kinder als Sündenbock. Der andere Familientyp ist geprägt durch Gefühlskälte gegenüber dem Kind, Demoralisierung, Vernachlässigung, frühe Trennung der Eltern, lange Phasen des Alleinseins und depressive Erkrankungen der Eltern. Ruiz-Sancho und Gunderson (2001) halten es für möglich, dass sich unberechenbare Elternteile ähnlich auswirken können wie emotionale Vernachlässigungen und Misshandlungen und so eine BPS mit bedingen können.
Ein weiterer Aspekt ist, dass BPS und andere Persönlichkeitsstörungen innerhalb von Familien gehäuft vorkommen, weshalb manche Forscher vermuten, dass sich die Symptomatik durch das Verhalten übertragen könnte (Cierpka, Reich 2001). Demnach können sich die Impulse von Eltern mit BPS negativ auf ihre Kinder auswirken, die dadurch ähnliche Schäden erleiden, wie ihre Eltern sie haben. So kann die bei BPS oft nicht erworbene und damit mangelnde oder gar fehlende Fähigkeit Gefühle wahrzunehmen dazu führen, dass diese auch bei den eigenen Kindern nicht angemessen wahrgenommen werden und darauf nicht angemessen reagiert werden kann. Als Folge kann der zur Entwicklung der Selbstregulation wichtige Lernprozess (Bateman & Fonagy, 2001) auch in der nachfolgenden Generation nicht ausreichend stattfinden.
Studien zeigen, dass es auch Patienten mit Borderline-Störung gibt, die aus intakten Familien kommen und deren Eltern fürsorglich handeln (Ruiz-Sancho, Gunderson 2001). Für die psychische Entwicklung bedeutsam ist jedoch auch eine emotional und intellektuell zugewandte und zueinander "passende" Interaktion zwischen Eltern und Kindern (Fonagy & Target, 2006).
Im recht komplexen Zusammenspiel zwischen einer genetisch erworbenen Disposition und Umwelteinflüssen zeigen sich Unterschiede in der Interaktion zwischen Eltern und ihren Kindern, so dass außerhalb eindeutig traumatisierender Erfahrungen keine allgemein "schädliche" Verhaltensweisen beschrieben werden können. Mit Sicherheit kann man aufgrund der Datenlage jedoch sagen, dass die sozialen Einflüsse in der Kindheit, wozu der Erziehungsstil als eine wichtige Komponente gehört, darüber entscheidet, ob die Anlage sich zeigt, somit Symptome, die eine Krankheit beschreiben, überhaupt auftreten (Caspi et al. 2003).
Entstehungsmodelle
Psychoanalytisches Entstehungsmodell
Nach Otto F. Kernberg und anderen Autoren entsteht die BPS dadurch, dass bestimmte frühkindliche Entwicklungsprozesse nicht erfolgreich durchlaufen werden. Für eine gesunde Entwicklung muss es dem Individuum gelingen, das Selbst von anderen Objekten zu trennen. Außerdem müssen die noch gesplitterten Ich-Anteile zu einer Gesamtheit integriert werden. Nur dann kann der Mensch die primitive Aufspaltung in „nur gut“ und „nur böse“ in ein und demselben Objekt vereinen.
Das bezieht sich insbesondere auf gute und schlechte Erfahrungen mit der Mutter. Die Mutter kann z. B. zu einem Zeitpunkt als gut erlebt werden, wenn sie sich dem Kind fürsorglich widmet. Ist die Mutter aber längere Zeit abwesend, kann sie als schlecht empfunden werden. Diese widersprüchliche Erfahrung resultiert zunächst in Spaltung.
Bei einer gesunden Entwicklung würde das Kind lernen, dass die Mutter auch noch existiert, wenn sie abwesend ist. Diese Fähigkeit nennt man Objektpermanenz oder Objektkonstanz. Entwickelt sich keine Objektkonstanz, so bedeutet Abwesenheit immer eine intensive Verlusterfahrung. Weil das Individuum das Selbst nicht von Objekten trennen kann, sieht es dabei einen Teil von sich selbst verloren gehen.
Nach Kernberg haben von BPS Betroffene ein konstitutionell bedingtes (also angeborenes) Übermaß an frühkindlicher Aggression, wobei Wut die Hauptfolge der Aggression darstellt. Gleichsam ist die Libido erhöht, die sich in sexueller Erregung ausdrückt. Die exzessive Wutaktivität behindert die beschriebenen Entwicklungsziele und ist somit die Ursache für eine BPS.
Mentalisierung nach Peter Fonagy und Marry Target
Das psychoanalytische Modell der Mentalisierung, das von Peter Fonagy und Marry Target entwickelt wurde, sieht komplexe entwicklungspsychologische Prozesse als Ursache für eine Borderline-Störung an. In der Mutter-Säuglings/Kleinkind-Beziehung sehen sie die Störung der sich entwickelnden Bindung sowie subtiler soziale Austauschprozesse (Interaktion) zwischen Mutter und Kind als entscheidende Ursache an. Das Kind entwickelt in den ersten drei Jahren eine Vorstellung davon, wie das mentale, also das Denken, das Handeln beeinflusst. Kinder können häufig ab dem vierten Lebensjahr verstehen, dass menschlichen, absichtsvollen Handlungen bestimmte Vorstellungen, Wünschen etc. zugrunde liegen. Fonagy und Target sprechen von Mentalisierung, also der „Fähigkeit, das eigene Verhalten oder das Verhalten anderer Menschen durch Zuschreibung mentaler Zustände zu interpretieren.“[13] Um diese Fähigkeit zu entwickeln, also ein Verständnis dafür, was in den Köpfen anderer vorgeht, sind verschiedene Entwicklungen notwendig.
In den ab dem frühesten Säuglingsalter beginnenden Interaktionen mit der Bezugsperson eignet sich der Säugling sowohl die Fähigkeit zur Steuerung der Aufmerksamkeit als auch der Regulierung der Emotionen an. Durch die übertriebene emotionale Antwort der Bezugsperson auf die Affekte (Markierung) des Säuglings, lernt dieser, die verschiedenen emotionalen Zustände zu unterscheiden. Er besitzt dann die Fähigkeit, diese mental zu repräsentieren, also die Fähigkeit über emotionale Zustände nachdenken zu können (sekundäre Repräsentationen). Als Störungen in diesem Prozess sehen Fonagy und Target sowohl eine fehlende als auch eine unmarkierte Spiegelung durch die Bezugsperson an. Hierdurch wird bei fehlender Spiegelung die Bildung sekundärer Repräsentanzen verhindert. Wird unmarkiert gespiegelt, können Affekte nicht korrekt repräsentiert werden. Fonagy und Target vergleichen dies mit dem Konzept des falschen Selbst von Donald Winnicott.[14][15]
In der weiteren Entwicklung zwischen 18 Monaten und dem vierten Lebensjahr ist der spielerische Umgang mit den Gedanken und Affekten sowie deren Ausdruck entscheidend. Der Ausdruck im Spiel und die Antwort der Bezugsperson ersetzt hier die Spiegelung der ersten Säuglings- und Kleinkindphase. Ist es dem Kind nicht möglich, seine Affekte im Spiel auszudrücken, oder wird es, beispielsweise durch Gewalterfahrungen in der Familie, gezwungen, die Realität zu ernst zu nehmen, lernt es nicht, seine Gedanken als Repräsentation der Wirklichkeit anzunehmen. Das Kind nimmt die Realität als gleich mit den Gedanken wahr („Äquivalenzmodus“) oder nimmt sie rein spielerisch wahr und nicht als Möglichkeit, die Gedanken anderer zu erschließen. Neben diesen Entwicklungen ist die Steuerung der Aufmerksamkeit nicht entwickelt, die dazu dient, sich auf den sozialen Austausch zu konzentrieren und die äußeren Umstände zu suspendieren. Auch die Kontrolle der Affekte ist bei dieser ungünstigen Entwicklung nicht entwickelt. Starke Affekte können die Fähigkeit, die mentalen Zustände anderer Menschen zu erschließen, immer wieder stören. Eine Borderline-Persönlichkeitsstörung ist nach Fonagy und Target also als strukturelle Störung zu verstehen, in der dem Betroffenen wichtige Grundlagen für den sozialen Austausch aber auch für die reflexive Erfassung der eigenen Selbststruktur fehlen.[16]
Das neurobehaviorale Modell
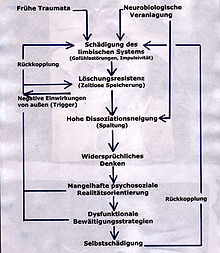
Das neurobehaviorale Modell ist ein multifaktoraler Ansatz. Er schließt eine neurobiologische Veranlagung ein, sowie Entwicklungsstörungen, die durch traumatische Einflüsse im frühen Kindesalter entstehen und später zu schädlichen Verhaltensautomatismen führen.
Danach schädigen frühkindliche Extrembelastungen das ohnehin bereits empfindlichere limbische System, was die Gefühlsverarbeitung erschwert. Damit erhöht sich die Dissoziationsneigung (Spaltung) und es entsteht eine ausgeprägte Angststruktur.
Da die Einwirkenden (resp. Täter) meist auch die Beschützer sind, das Kind völlig von ihnen abhängt und eine enge wie auch positive Beziehung zu ihnen hat, prägen sich durch den Kontrast von Geborgenheit und erlebter Misshandlung widersprüchliche Denkweisen zeitlos ein. Hier spielt das Prinzip der Introjektion eine besondere Rolle. Dabei werden die Denkweisen des Anderen parallel zu den eigenen Denkweisen übernommen. In solchen Extremsituationen geschieht das, um in der Situation einen Sinn zu sehen.
Ein bekanntes vergleichbares Phänomen ist das Stockholm-Syndrom, wo die Opfer einer extremen Situation die Denkweisen der Täter übernommen haben. Ähnliches berichtete auch Jan Philipp Reemtsma über seine Entführung. Solche Gedanken prägen sich bei Kindern zeitlos ein, entsprechend verhält es sich mit den Gefühlen. Diese Vorgänge sind dissoziativ, weil sie die Einheit des Ich aufspalten.
Die Extremerlebnisse müssen nicht unbedingt durch Eltern oder andere Personen ausgelöst werden. Es können auch andere Einflüsse bestehen, welche dieselben Wirkungsmechanismen haben.
Die Gefühlsentwicklung und die Verstandesebene sind dadurch gleichermaßen gestört. Die zeitlos gespeicherten traumatischen Erlebnisse werden später unbewusst auf die Umgebung projektiert, die ursächlichen Situationen sind in dieser Hinsicht immer präsent. Das spiegelt sich später auch in den Handlungen und sozialen Beziehungen wider.
Im weiteren Verlauf können verschiedene Einflussfaktoren (z. B. aufkeimende Sexualität, Problemlagen, ungeeignete Psychotherapie) retraumatisieren und so eine negative Rückkopplung bewirken. Außerdem werden selbstschädigende Verhaltensmuster entwickelt, die als Problemlösungsversuche gedacht sind.
Nach dem neurobehavioralen Modell stehen Betroffene in angespannten oder belastenden Situationen unter ständigem Einfluss von traumatisch bedingtem Stress, der sowohl offen als auch latent wirken kann.
Die BPS als Posttraumatische Belastungsstörung
Im Laufe der vergangenen Jahrzehnte, insbesondere in der Zeit nach dem Vietnamkrieg, wurden Posttraumatische Belastungsstörungen (PTBS) verstärkt untersucht. Dabei hat sich gezeigt, dass besonders schwere Formen der Störung vielfältige Beschwerdebilder zeigen, die über die bekannten Merkmale einer gewöhnlichen PTBS hinausgehen und die alle Kriterien einer Borderline-Störung erfüllen.
Dieses Störungsbild wurde im neu entstandenen Fachgebiet Psychotraumatologie unter dem Begriff komplexe Posttraumatische Belastungsstörung zusammengefasst. Einige Traumaspezialisten betrachten die BPS als schwere Form der komplexen PTBS. Als Gründe werden genannt:
- 75 bis 90 Prozent der BPS-Patienten geben an, schwere Traumata erlitten zu haben, dabei am häufigsten sexuelle und/oder körperliche Misshandlungen in der Kindheit (Bohus, Unckel 2005, Herman 1992).
- Dass traumatische Erlebnisse bei der Restgruppe vermeintlich fehlen, ist praktisch selbstverständlich, da besonders schwere Traumata oft nicht erinnerbar sind, zudem wirken sie in der frühen Kindheit am schwersten (Priming-Phase), was sich auch nicht erinnern lässt.
- Die neurologischen Schäden bei Borderline und schwerer PTBS sind identisch.
- Die komplexe PTBS erklärt die schwer verständliche Symptomatik der BPS in allen Aspekten.
Die Entstehungskonzepte entsprechen dabei dem neurobehavioralen Modell (siehe weiter oben).
Andere Experten sind jedoch der Meinung, dass sexuelle Traumatisierung weder eine notwendige noch hinreichende Voraussetzung für die Entwicklung einer BPS darstellt: „…Die unter Klinikern stark verbreitete Annahme, dass es sich bei der BPS um ein chronisches posttraumatisches Belastungssyndrom handelt, findet auf wissenschaftlicher Ebene keine Evidenz.“[11]
Behandlung
Psychotherapien
In der Vergangenheit war sehr umstritten, ob und wie weit man BPS erfolgreich therapieren kann, weil die meisten Psychotherapiestudien kaum überzeugende Erfolge aufzeigten (Dammann, Clarkin, Kächele 2001). Speziell für Zeiträume von über fünf Jahren hatten Therapien kaum Wirkung. Allerdings sind diese Befunde nur schemenhaft und zudem veraltet. Im Laufe der Zeit wurden Therapien entwickelt, die wesentlich besser auf die BPS abgestimmt sind und die daher weitaus bessere Ergebnisse erreichen, speziell ab den 90er Jahren.
Wahrlich berüchtigt ist, dass BPS-Patienten eine sehr hohe Rate an Therapieabbrüchen an den Tag legen (30 bis über 70 Prozent), daneben zeigt sich oft mangelnde Kooperationsbereitschaft bei den Therapieinhalten („Non-Compliance“). Deshalb strebt man an, Therapieabbrüche zu vermeiden und eine gute Ausgangssituation zu schaffen.
Allen verschiedenen BPS-Therapieformen ist gemeinsam, dass der therapeutischen Beziehung, also dem Verhältnis von Patient und Therapeut, am meisten Bedeutung beigemessen wird (Makowski, Pachnicke 2001). Nur wenn diese Konstellation harmoniert, kann eine Therapie funktionieren.
Eine große Rolle spielt dabei die intensive Gegenübertragung, die für Borderline-Patienten typisch ist. Gegenübertragung sind die Gefühle, welche der Patient im Therapeuten auslöst. Anhand dieser Gefühle kann der Therapeut wichtige Informationen über den Patienten gewinnen und dadurch die optimale Vorgehensweise entwickeln.
Dialektisch-behaviorale Therapie (DBT)
Die dialektisch-behaviorale Therapie (DBT) ist eine kognitive Verhaltenstherapie und orientiert sich am neurobehavioralen Entstehungsmodell (siehe Abschnitt Entstehungsmodelle).
Ziel ist es, den Patienten in verschiedenen Bereichen zu stärken. Dabei sollen die Vorteile von bestimmten Verhaltensstrategien herausgearbeitet werden, ohne die bisherigen Lösungsversuche für ungültig zu erklären. Dialektik im Sinne der DBT zielt darauf ab, scheinbare Gegensätze in der Welt des Patienten aufzulösen und sie schrittweise zu integrieren.
Für die DBT konnten gute Erfolge bei der Borderline-Therapie nachgewiesen werden.
Mentalisierungsgestütztes Behandlungskonzept
Die Mentalisierungsgestützte Psychotherapie (Mentalization Based Treatment; kurz: MBT) ist eine psychoanalytische Behandlungsmethode, die von Peter Fonagy und Anthony W. Bateman entwickelt wurde. Sie basiert auf dem Konzept der Mentalisierung.
Ziel ist es, den Patienten dabei zu unterstützen, seine Mentalisierungsfähigkeit zu verbessern. Dazu ist es notwendig, dass der Behandler sich der emotionalen Zustände des Patienten stets bewusst ist, um zu einem besseren Verständnis seines aktuellen seelischen Zustandes zu gelangen. In Gruppen wie in Einzelbehandlungen soll durch Gespräche ein besseres Verständnis für die mentalen Grundlagen des Handelns geschaffen sowie eine reflexive Erfassung der eigenen Persönlichkeit ermöglicht werden.
Das mentalisierungsgestützte Behandlungskonzept zeigte große und sehr langfristige Effekte sowie eine sehr niedrige Abbruchquote. [17][18]
Psychodynamische Ansätze
Psychodynamische Psychotherapien sind sehr unterschiedliche therapeutische Ansätze, die von den Theorien der Psychoanalyse abgeleitet wurden. Sie weisen eine teilweise sehr unterschiedliche Dauer auf, die von Kurzzeitpsychotherapien bis hin zu mehrere Jahre andauernden Psychotherapien reichen können. Diese psychodynamischen Psychotherapien haben ganz unterschiedliche Schwerpunkte in der Herangehensweise. Psychodynamische Verfahren zeigen große und vor allem stabile Effekte in Hinblick auf die Veränderung der Persönlichkeit. [19]
In psychoanalytischen Kreisen gibt es eine große Auseinandersetzung darüber, ob für die BPS eher supportative oder konfrontative (resp. expressive) Methoden geeignet sind. Supportative Methoden beruhen auf einem eher empathischen, weniger technisch-neutralen Arbeiten. Konfrontative Vorgehensweisen setzen sich direkt mit den Konflikten und Impulsen der Patienten auseinander und folgen fest vorgegebenen Behandlungsanleitungen.
Nach Studien von Hoglend [20] und Anderen können speziell konfrontative Vorgehensweisen bei schwer betroffenen Patienten einen ungünstigen Therapieverlauf bewirken. Hoglend spricht dabei von „toxischer Wirkung“. Negativ können hier vor allem Übertragungsdeutungen wirken. So komme es häufiger zu einem Therapieabbruch, wenn vermehrt Übertragungsdeutungen in die Behandlung einbezogen wirken. Aber auch für die Transference-Focused-Psychotherapy (TFP), welche die Übertragungsdeutung als wichtige Technik innerhalb der Therapie hervorhebt, zeigt positive Effekte. Diese Therapie gilt als sehr ausgereift und ihr wurden durch Perry (1999) sowie durch Leichsenring und Leibing (2003) gute Behandlungserfolge bestätigt.
Traumatherapien
Weil Borderline-Patienten oft schwer traumatisch geschädigt sind, wird die BPS zunehmend in speziellen Traumatherapien behandelt. Hier folgt man dem Prinzip des Eisberges (Herman 1992). Danach bildet die BPS-Symptomatik die sichtbare Oberfläche, wogegen die gewichtigen Faktoren verborgen liegen.
Als grundlegend erachtet man natürlich auch hier, dass keine Retraumatisierungen erfolgen dürfen, die sich – am Modell des Eisberges betrachtet – durch die große Masse unter der sichtbaren Oberfläche ergeben können. Daher ist das vorrangige Behandlungsziel die so genannte Stabilisierung, die aber nicht in allen Fällen erreicht werden kann. Verläuft die Stabilisierung erfolgreich, können Methoden wie EMDR durchgeführt werden, um das so genannte Traumamaterial gezielt zu bearbeiten. Ein ganzheitliches Therapiekonzept bietet außerdem die Psychodynamisch Imaginative Traumatherapie (PITT).
Einbeziehung von Familien
Persönlichkeitsstörungen stellen sich in der Interaktion dar und greifen in die Familiendynamik. Innere Konflikte eines Patienten können stark mit den familiären Prozessen wechselwirken (Cierpka, Reich 2001). In bestimmten Fällen werden die Herkunftsfamilie und/oder die aktuelle Kernfamilie des Patienten einbezogen. Darüber hinaus kann auch eine begleitende Familientherapie die Einzeltherapie unterstützen, gleiches gilt für Paartherapien.
Für die Familien des Betroffenen, insbesondere für die Herkunftsfamilien, kann die Diagnose BPS bei einem ihrer Angehörigen (bzw. bei ihrem Kind) sehr besorgniserregend und belastend sein (Ruiz-Sancho, Gunderson 2001). Das wichtigste Ziel, wenn Angehörige oder Partner einbezogen werden, ist die dysfunktionellen Interaktionsmuster herauszufinden und sie durch bessere zu ersetzen.
Medikation
Pharmakologische Behandlungen bei der BPS orientieren sich vorrangig an den einzelnen Symptomen, die für Beschwerden sorgen. Dabei gibt es eine relativ große Bandbreite an Mitteln, die zur Verfügung stehen, wobei Antidepressiva am häufigsten eingesetzt werden.
BPS-Patienten mit scheinbar gleichen oder ähnlichen Beschwerden reagieren sehr unterschiedlich auf die einzelnen Medikamente. Eine weitere Auffälligkeit bei der BPS-Medikation ist die hohe Rate an Placebo-Respondern, weswegen man Studien inzwischen immer placebokontrolliert durchführt.
In randomisierten kontrollierten Studien konnte die Wirksamkeit von Serotonin-Wiederaufnahmehemmern bei BPS-Patienten nachgewiesen werden. Die Medikamente zeigten positive Wirkungen insbesondere gegen depressive Symptome, darüber hinaus auch gegen Angstgefühle, Selbstverletzungsdrang und aggressive Impulse.
Naltrexon wird off-label mit Erfolg bei der Behandlung von selbstschädigendem Verhalten bei dissoziativen Störungen und Borderline-Persönlichkeitsstörungen eingesetzt.[21]
Gegen verschiedene Symptome wie psychotisches Denken, impulsives Verhalten und suizidale Tendenzen werden bei BPS gelegentlich Neuroleptika (resp. Antipsychotika) eingesetzt.
Gegen eine Medikation mit konventionellen Neuroleptika sprechen kognitive Einschränkungen und die Gefahr zumeist irreversibler Spätdyskinesien (über die der Patient unbedingt aufgeklärt werden muss, was er auch durch Unterschrift zu bestätigen hat). In der Regel empfehlenswert sind dagegen SSRI und atypische Neuroleptika.[22]
Für das atypische Neuroleptikum Olanzapin zeigten sich gute Effekte hinsichtlich Affektregulation, Depressivität, Impulsivität und Ängstlichkeit. Alternativen sind Aripiprazol und Quetiapin. Offene Studien zeigten positive Effekte für Risperidon und Clozapin.
Eine häufige Nebenwirkung von Neuroleptika ist Gewichtszunahme.
Der Einsatz von Benzodiazepinen birgt bei Borderline-Patienten ein erhebliches Suchtpotenzial und sollte auf wenige begründete kurzfristige Einzelfälle beschränkt werden.[11]
Verlauf
Über den Langzeitverlauf und die Folgen der BPS konnte bisher nur wenig in Erfahrung gebracht werden. Als möglicher Grund dafür wird angegeben, dass die aktuelle Klassifikation der BPS erst 1980 definiert wurde. Ein besonderes Problem stellen außerdem die häufigen und verschiedenen Komorbiditäten dar, welche die Verläufe erheblich beeinträchtigen und in der Regel negativ beeinflussen.
Bisher ist nur eine einzige große Langzeituntersuchung durchgeführt worden. Dabei wurden Patienten, die zwischen 1950 und 1975 aus dem amerikanischen Sanatorium Chestnut Lodge entlassen wurden, anhand umfangreicher Aufzeichnungen und anhand der DSM-III-Kriterien von 1980 eingeordnet (McGlashan 2001). Besondere Beachtung fanden dabei weitere Diagnosen wie Schizophrenie, bipolare Depression und Major Depression. Besonders auffällig waren dabei die unterschiedlichen Verläufe männlicher und weiblicher Patienten.
Weibliche BPS-Patienten zeigten im mittelfristigen Verlauf (zweite Dekade) eine geringere Symptomatik, dabei aber wesentlich stärkere kurzfristige Durchbrüche. Langfristig (> 20 Jahre) war der Zustand schlechter als bei Beginn der Aufzeichnungen. Das stand oft in Verbindung mit dem Verlust von Angehörigen.
Die männlichen Patienten unterschieden sich in zwei Dingen von den weiblichen: erstens verweigerten sie (in der Regel gegen ärztlichen Rat) weitere Behandlungen, und zweitens war ihr langfristiger Verlauf erstaunlich gut. Insbesondere betraf das berufliche Karriere, Beziehungen, Ehe und gesellschaftliche Aktivität, darüber hinaus entwickelten sie individuelle Unterstützungssysteme für sich.
Allerdings sind diese Ergebnisse – genau wie die Studie insgesamt – nicht allgemeingültig. Als verzerrende Faktoren werden angegeben, dass die BPS bei den männlichen Patienten zwar gleich schwer waren, aber vermutlich nur bestimmte Typen männlicher Patienten in die Studie aufgenommen wurden, weil männliche Betroffene z. B. eher im Gefängnis, aber seltener in Kliniken landen. Außerdem war die damalige gesellschaftliche Situation der Frauen genau in solchen Punkten erschwert, die sich auf die Kernproblematik der BPS auswirken, wie z. B. gesellschaftlicher Zwang zur Heirat und eine untergeordnete Rolle in Beziehungen. Des Weiteren ist das Prädikat „gut“ bei den männlichen Patienten relativ zu sehen, denn es bezieht sich nur ganz oberflächlich auf die Situation und auf die äußerliche Symptomatik.
Als besondere Faktoren, die stark mit negativen Verläufen korrelierten, wurden herausgestellt: Weibliches Geschlecht, (inkonsequent behandelte) Sucht, magische Denkweisen, schlechtere Aggressionskontrolle, geringere intellektuelle Leistungsfähigkeit, längere Klinikaufenthalte, mehr und/oder schwerere Komorbiditäten, problematischere familiäre Situationen und nach Michael H. Stone Armut und körperliche Krankheiten. Nach Stone sind entscheidende positive Faktoren: Hohes Maß an Selbstdisziplin, künstlerisches Talent und bei weiblichen Patienten hohe Attraktivität.
Geschichte
Die Forschung rund um die Borderline-Persönlichkeitsstörung hat eine relativ lange und komplexe Geschichte. Die Begriffsgeschichte geht zurück bis ins Jahr 1884. Damals sprach der englische Psychiater C. H. Hughes von einem „Borderland“ bei den psychischen Krankheiten. Dieser Begriff wurde kurze Zeit später als „Borderline“ übernommen. Damit beschrieb man Patienten mit verschiedenen Symptombildern, die sich weder fest dem neurotischen noch dem psychotischen Spektrum zuordnen ließen. Aber erst Adolf Stern manifestierte den Begriff ab 1939 in der Fachwelt.
In der Forschungsgeschichte gab es vier Hauptströmungen, die in verschiedenen Zeiträumen entstanden sind und die in Teilen auch parallel zueinander liefen. Die älteste betrachtete Borderline als eine subschizophrene Störung, das heißt als eine Art verkappte Schizophrenie. Eine andere versuchte Borderline als subaffektive Störung zu fassen, die in etwa mit manisch-depressiven Erkrankungen vergleichbar wäre. Später wurde sie zunehmend als Impulskontrollstörung eingestuft, und die jüngste Bewegung sieht Borderline als Posttraumatische Belastungsstörung.
Im Laufe der Zeit hat man die Konzepte zum Begriff Borderline und zu ähnlichen Symptomatiken mehrmals vermischt, getrennt und umgeordnet. Was früher als das typische „Borderline“ galt, nämlich stark psychotisch gefärbte Merkmale, hat man 1980 im DSM III vom Borderline-Konzept getrennt und daraus die Schizotypische Persönlichkeitsstörung definiert. Zugleich etablierte man das heutige Konzept der Borderline-Persönlichkeitsstörung, wie es grob auch im DSM IV noch besteht (Stand: 2007).
„Borderline“ gehört inzwischen zu den gängigen Modebegriffen und Schlagworten. Trotzdem ist in der Gesellschaft nur wenig über die BPS bekannt, dafür existieren umso mehr Klischees. In der Fachwelt weiß man zwar erheblich mehr, doch über verschiedene Fragen ist man sich noch nicht einig. Die vier genannten Strömungen sind insofern wichtig, als sie immer noch bestehen.
Siehe auch
Literatur
- Martin Bohus: Borderline-Störung. Hogrefe-Verlag, 2002, ISBN 3-8017-1096-3.
- Gerhard Dammann, Paul L. Janssen (Hrsg.): Psychotherapie der Borderline-Störungen. Krankheitsmodelle und Therapiepraxis - störungsspezifisch und schulenübergreifend. 2. überarb. und erw. Auflage. Thieme, 2007, ISBN 978-3-13-126862-4.
- Birger Dulz, Sabine C. Herpertz, Otto F. Kernberg, Ulrich Sachsse (Hrsg.): Handbuch der Borderline-Störungen. 2. Auflage. Schattauer, 2011, ISBN 978-3-7945-2472-3. (Standardwerk, komplett überarbeitet, 79 Beiträge)
- Timm Flemming: Ich - mein größter Feind. Bastei Lübe Verlag, 2007, ISBN 978-3-404-61613-8.
- Otto F. Kernberg, Birger Dulz, Ulrich Sachsse (Hrsg.): Handbuch der Borderline-Störungen. 1. Auflage. Schattauer, 2000, ISBN 3-7945-1850-0. (Standardwerk von 65 namhaften Autoren; Hauptquelle für fast alle Abschnitte dieses Artikels)
- Jerold J. Kreisman, Hal Straus: Ich hasse dich, verlass mich nicht. Die schwarzweiße Welt der Borderline-Persönlichkeit. 15. Auflage. Kösel, 2005, ISBN 3-466-30326-5.
- Jerold J. Kreisman, Hal Straus: Zerrissen zwischen Extremen. 1. Auflage. Goldmann Verlag, 2008, ISBN 978-3-442-16976-4.
- Marsha M. Linehan: Dialektisch-behaviorale Therapie der Borderline-Persönlichkeitsstörung. CIP-Medien, 1996, ISBN 3-9803074-8-4.
- Gerd Möhlenkamp: Was ist eine Borderline-Störung? - Antworten auf die wichtigsten Fragen. 3. Auflage. Vandenhoeck & Ruprecht, 2006, ISBN 3-525-46217-4.
- Christa Rohde-Dachser: Das Borderline-Syndrom, 6. Auflage. Huber, 2004, ISBN 3-456-83500-0.
Weblinks
Ergänzende Quellen (meist Zweitquellen) insbesondere zu einzelnen Aspekten und Randthemen des Artikels
- AWMF – Borderline-Persönlichkeitsstörungen Leitlinien der Arbeitsgemeinschaft der Wissenschaftlichen Medizinischen Fachgesellschaften (AWMF) zur Borderline-Persönlichkeitsstörung resp. Emotional instabile Persönlichkeitsstörung vom Borderline-Typus (September 2000).
- AWMF – Persönlichkeitsstörungen Leitlinien der Arbeitsgemeinschaft der Wissenschaftlichen Medizinischen Fachgesellschaften (AWMF) zu Persönlichkeitsstörungen (September 2000).
- AWMF – Persönlichkeitsstörungen Kinder- und Jugendliche Leitlinien der Deutschen Gesellschaft für Kinder- und Jugendpsychiatrie und –psychotherapie zur Diagnostik und Therapie (Januar 1999 / Mai 2003).
- AWMF – Posttraumatische Belastungsstörung und Persönlichkeitsstörungen Leitlinien der Arbeitsgemeinschaft der Wissenschaftlichen Medizinischen Fachgesellschaften (AWMF) zu Posttraumatischen Belastungsstörungen, Zusammenhänge von PTSD, komplexer PTSD und Persönlichkeitsstörungen (Sommer 1999 / Januar 2006).
Einzelnachweise
- ↑ M. Hautzinger (Hrsg.), G.C. Davison, J.M. Neale: Klinische Psychologie. Beltz PVU, Weinheim, ISBN 3-621-27458-8.
- ↑ Otto F. Kernberg: Borderline-Störungen und pathologischer Narzissmus. 1. Aufl. Suhrkamp, Frankfurt a. M., 1983, S. 19.
- ↑ Christa Rohde-Dachser: Das Borderline-Syndrom- 3. Aufl. Verlag Hans Huber, Bern/Stuttgart/Wien 1983, S. 39.
- ↑ R. D. Chessik: The borderline patient. In: American Handbook of Psychiatry. New York 1974, S. 109.
- ↑ Christa Rohde-Dachser: Das Borderline-Syndrom. 3. Aufl. Verlag Hans Huber, Bern/Stuttgart/Wien 1983, S. 27-28.
- ↑ Rainer Tölle: Psychiatrie. 7. Aufl. Springer-Verlag, Berlin/Heidelberg/New York/Tokio 1985, S. 102.
- ↑ Birger Dulz, Angela Schneider (1999): Borderline-Störungen: Theorie und Therapie. Stuttgart: Schattauer
- ↑ Vgl. Jerold J. Kreisman, Hal Straus: Ich hasse dich - verlass mich nicht: Die schwarzweiße Welt der Borderline-Persönlichkeit. Kösel-Verlag, 2005.
- ↑ Christa Rohde-Dachser: Das Borderline-Syndrom. 3. Aufl. Verlag Hans Huber, Bern/Stuttgart/Wien 1983, S. 41, 56-59.
- ↑ Valentin Szomoru, Lukas Engel: Borderline brach Herz - zur Trennungsverarbeitung für Borderline-Partner. Starks-Sture-Verlag, München 2005, S. 42 f.
- ↑ a b c Martin Bohus, Christian Schmahl: Psychopathologie und Therapie der Borderline-Persönlichkeitsstörung. In: Deutsches Ärzteblatt. 2006; 103(49): A3345-A3352 / B-2912 / C-2793
- ↑ a b Dr. Klaus Höschel: Borderline-Persönlichkeitsstörungen - Eine emotionale Achterbahnfahrt. Ärztekammer Baden-Württemberg, abgerufen am 30. März 2008
- ↑ P. Fonagy, G. Gergely, E. Jurist, M. Target: Affektregulierung, Mentalisierung und die Entwicklung des Selbst. Klett–Cotta, Stuttgart 2002.
- ↑ Peter Fonagy, Mary Target: Neubewertung der Entwicklung der Affektregulation vor dem Hintergrund von Winnicotts Konzept des »falschen Selbst«. In: Psyche. 56 (2002), S. 839-862.
- ↑ D. W. Winnicott: Reifungsprozesse und fördernde Umwelt. Studien zur Theorie der emotionalen Entwicklung. Psychosozial-Verlag, Gießen 1974 (dt. Neuaufl.: 2002, ISBN 3-89806-091-8)
- ↑ A. W. Bateman, P. Fonagy: Psychotherapie der Borderline Persönlichkeitsstörung. Ein mentalisierungsgestütztes Behandlungskonzept. Psychosozialverlag, Gießen 2008.
- ↑ A. Bateman, P. Fonagy: 8-year follow-up of patients treated for borderline personality disorder: mentalization-based treatment versus treatment as usual. In: Am J Psychiatry. 165(5) 2008, S. 631-638.
- ↑ Leitlinien der Deutschen Gesellschaft für Psychiatrie, Psychotherapie und Nervenheilkunde (DGPPN), Deutsche Gesellschaft für Psychosomatische Medizin und Ärztliche Psychotherapie (DGPM), Deutsches Kollegium für Psychosomatische Medizin (DKPM), Deutsche Gesellschaft für Psychologie (DGP), Fachgruppe Klinische Psychologie und Psychotherapie, Deutsche Gesellschaft für Kinder- und Jugendpsychiatrie und -psychotherapie (DGKJP) „Persönlichkeitsstörungen“
- ↑ Leichsenring F, Leibing E. The effectiveness of psychodynamic psychotherapy and cognitive–behavioral therapy in personality disorders: A meta-analysis. Am J Psychiatry 2003 ;160:1223-1232 [1]
- ↑ P. Hoglend (1996): Analysis of tranference in patients with personalty disorders. J Pers. Disord. 10, 122 - 32
- ↑ Gottfried Fischer, Peter Riedesser: Lehrbuch der Psychotraumatologie. Ernst Reinhardt Verlag, 2003, S. 246.
- ↑ Birger Dulz: Zur Theorie und Therapie der Borderline-Störungen. Verzahnung ambulanter und stationärer Therapie.

Bitte den Hinweis zu Gesundheitsthemen beachten! Persönlichkeitsstörungen (nach ICD-10)paranoid (F60.0) | schizoid (F60.1) | dissozial (antisozial) (F60.2) | emotional instabil (Borderline) (F60.3) | histrionisch (F60.4) | zwanghaft (anankastisch) (F60.5) | ängstliche (vermeidend) (F60.6) | abhängig (asthenisch, dependent) (F60.7)
Sonstige: schizotypisch | narzisstisch | passiv-aggressiv (negativistisch) (F60.8)
Wikimedia Foundation.
Schlagen Sie auch in anderen Wörterbüchern nach:
Borderline-Störung — Klassifikation nach ICD 10 F60.3 Emotional instabile Persönlichkeitsstörung F60.30 Emotional instabile Persönlichkeitsstörung: Impulsiver Typ F60.31 … Deutsch Wikipedia
Borderline-Syndrom — Klassifikation nach ICD 10 F60.3 Emotional instabile Persönlichkeitsstörung F60.30 Emotional instabile Persönlichkeitsstörung: Impulsiver Typ F60.31 … Deutsch Wikipedia
Borderline-Typ — Klassifikation nach ICD 10 F60.3 Emotional instabile Persönlichkeitsstörung F60.30 Emotional instabile Persönlichkeitsstörung: Impulsiver Typ F60.31 … Deutsch Wikipedia
Persönlichkeitsstörung — Klassifikation nach ICD 10 F60 Spezifische Persönlichkeitsstörungen F60.0 Paranoide Persönlichkeitsstörung F6 … Deutsch Wikipedia
Borderline — Der Begriff Borderline (englisch für „Grenzlinie“) bezeichnet: Borderline Persönlichkeitsstörung (auch Borderline Syndrom), psychische Störung Borderline Journalismus eine Ausprägung der Lepra, siehe Borderline Lepra Borderline Tumor, Tumor an… … Deutsch Wikipedia
Emotional-instabile Persönlichkeitsstörung — Klassifikation nach ICD 10 F60.3 Emotional instabile Persönlichkeitsstörung F60.30 Emotional instabile Persönlichkeitsstörung: Impulsiver Typ F60.31 … Deutsch Wikipedia
Emotional instabile Persönlichkeitsstörung — Klassifikation nach ICD 10 F60.3 Emotional instabile Persönlichkeitsstörung F60.30 Emotional instabile Persönlichkeitsstörung: Impulsiver Typ F60.31 … Deutsch Wikipedia
Kombinierte Persönlichkeitsstörung — Klassifikation nach ICD 10 F60 Spezifische Persönlichkeitsstörungen F60.0 Paranoide Persönlichkeitsstörung F60.1 … Deutsch Wikipedia
Narzisstische Persönlichkeitsstörung — Klassifikation nach ICD 10 F60 Spezifische Persönlichkeitsstörungen F60.0 Paranoide Persönlichkeitsstörung F60.1 … Deutsch Wikipedia
Dissoziative Persönlichkeitsstörung — Vergleichende Klassifikation nach DSM IV ICD 10 … Deutsch Wikipedia