- Bauchspeicheldrüsenentzündung
-
Klassifikation nach ICD-10 K85.- Akute Pankreatitis K86.0 Alkoholinduzierte chronische Pankreatitis K86.1 Sonstige chronische Pankreatitis K87.1 Krankheiten des Pankreas bei anderenorts klassifizierten Krankheiten ICD-10 online (WHO-Version 2006) Eine Pankreatitis ist eine Entzündung der Bauchspeicheldrüse (Pankreas), die akut oder chronisch verlaufen kann.
Bei einer Pankreatitis kommt es zur Aktivierung von Pankreas-Enzymen innerhalb des Organs. Da es die Aufgabe dieser Enzyme ist, Proteine und Fette zu verdauen, beginnt eine Selbstverdauung des Organs. Diese Selbstverdauung führt zur Entzündung der Bauchspeicheldrüse. In schweren Fällen können Blutungen, ernste Gewebeschäden, Infektionen und Zysten entstehen. Eine entzündete Drüse kann dazu führen, dass Enzyme in den Blutstrom eintreten und so die Lungen, das Herz und die Nieren erreichen, wo weitere Schäden auftreten können.
Inhaltsverzeichnis
Akute Pankreatitis
Diese Krankheit entsteht, wenn sich die Bauchspeicheldrüse plötzlich entzündet. Einige Patienten leiden mehrmals an akuter Pankreatitis, können sich aber jedes Mal vollständig erholen. Eine akute Pankreatitis kann eine lebensbedrohliche Krankheit sein, die zahlreiche Komplikationen hervorruft, normalerweise erholen sich Patienten aber von einer akuten Pankreatitis. Die Inzidenz beträgt etwa fünf bis zehn Neuerkrankungen pro 100.000 Einwohner pro Jahr.
Zur morphologischen Beurteilung bei akuter Pankreatitis verwendet man die kontrastmittelverstärkte Computertomographie und die Sonographie.
Ursachen
Die akute Pankreatitis kann mehrere Ursachen haben. Am häufigsten sind Gallensteine (Choledocholithiasis), die sich in der Mündung des Gallengangs in den Zwölffingerdarm, die gleichzeitig auch die Mündung des Bauchspeicheldrüsengangs ist, vorübergehend oder länger festklemmen (ca. 45 % der akuten Pankreatitiden). Eine ebenfalls sehr gängige Ursache ist chronischer Alkoholmissbrauch (ca. 35 %). Bei etwa 15 % der Betroffenen lässt sich kein konkreter Auslöser feststellen, in diesen Fällen spricht man von idiopathischer Genese. Daneben kommen auch seltenere Ursachen vor wie:
- Infektionen z. B. Mumps, Coxsackie-Virus, Hepatitis, HIV, Zytomegalie-Virus
- Erhöhter Blutkalziumwert, z. B. bei Nebenschilddrüsenüberfunktion
- Stark erhöhte Blutfette (Hypertriglyceridämie)
- Papillen- oder Pankreastumor
- Iatrogen nach ERCP
- genetisch: Zystische Fibrose
- autoimmune Pankreatitis
- Bauchverletzungen
- Pankreas divisum
- Als Nebenwirkung von Medikamenten (z. B. Asparaginase, Azathioprin, Furosemid, Glukokortikoide, Antibiotika (Tetrazykline, Sulfamethoxazol, Trimethoprim), Antikonvulsiva (Valproat, Carbamazepin), Propofol, Omeprazol und andere
Symptome
Eine akute Pankreatitis macht sich anfangs durch Schmerzen im Oberbauch (Epigastrium), die oft gürtelförmig in den Rücken ausstrahlen, bemerkbar. Die Schmerzen sind oft sehr heftig und zum Teil auch anhaltend. Die Schmerzen können plötzlich und intensiv sein, oder als leichte Schmerzen beginnen und nach der Einnahme von Nahrung (durch die Stimulierung des Pankreas bei der Bildung von Pankreasenzymen zwecks Verdauung der Speise) schlimmer werden. Der Bauch kann geschwollen und sehr empfindlich sein. Charakteristisch bei der körperlichen Untersuchung sind ein druckschmerzhaftes Abdomen und ein sog. Gummibauch, der durch Meteorismus und (mäßige) Abwehrspannung bedingt ist. Ebenfalls kann es zu Schmerzen im unteren Bereich der Brustwirbelsäule kommen. Dieser Schmerz ist zunächst ähnlich einem leichten Hexenschuss, entwickelt sich aber in der Folge mehr zu einem „Durchstochenwerden“, vom Rücken her hin zum Bereich des Pankreaskopfes auf der Bauchseite.
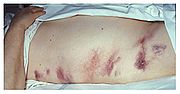
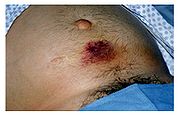
Patienten mit einer akuten Pankreatitis sehen gewöhnlich sehr krank aus und fühlen sich auch so. Andere Symptome sind zum Beispiel Übelkeit, Erbrechen, Obstipation, Fieber, erhöhter Puls. In schweren Fällen treten Gelbsucht (Ikterus) (bei Verlegung der Gallenwege), Bauchwassersucht (Aszites, sympathische Reizergüsse durch Toxine, Enzyme und Kinine) (bei Verlegung des Pfortadersystems), Pleuraergüsse sowie Schock- und Sepsiszeichen hinzu. Bei einem schweren Verlauf beobachtet man mitunter auch bläulich-grünliche Flecken (Ekchymosen) um den Bauchnabel herum (Cullen-Zeichen) oder auch im Flankenbereich (Grey-Turner-Zeichen).
Labordiagnostisch kann eine erhöhte Leukozytenzahl (Leukozytose) sowie ein Anstieg der Konzentration von Pankreasenzymen (z.B. Trypsin, Amylasen, Pankreaslipase) nachgewiesen werden. Auch die Magnesium-, Natrium-, Kalium-, Bikarbonat-, Zucker- oder Fettwerte im Blut können erhöht sein. Das Serum-Calcium ist gelegentlich vermindert, was einen ungünstigen prognostischen Faktor darstellt.[1]
Ungefähr 20 Prozent der akuten Pankreatitis-Fälle sind ernst. Der Patient kann dehydrieren und einen niedrigen Blutdruck entwickeln. Manchmal kommt es zu Herz-, Lungen- oder Nierenversagen. In den schlimmsten Fällen führt eine akute Pankreatitis zu Blutungen, Schock und manchmal zum Tod.
Schweregrade
Nach der aktuellen Atlanta-Klassifikation wird die milde von der schweren akuten Pankreatitis unterschieden.
Eine veraltete Einteilung unterteilte eine ödematöse Form (Frühstadium), eine hämorrhagische Form mit lokalen oder generalisierten Blutungen und eine akute nekrotisierende Form.
Mehrere Skalen zur Abschätzung der Schwere wurden etabliert, so der APACHE II und der Balthazar Score. In der ärztlichen Behandlung dient der so genannte Ranson-Score (Am J Gastroenterol 1982;77:633) der Prognoseabschätzung bei akuter Pankreatitis:
Bei Aufnahme: nach 48 Stunden: Alter > 55 Jahre 1 Punkt Hämatokrit-Abfall > 10 % 1 Punkt Leukozyten > 16 000/mm3 1 Punkt Harnstoff-Anstieg > 1,8 mmol/l (> 5 mg/dl) 1 Punkt LDH > 350 U/l 1 Punkt Calcium < 2 mmol/l 1 Punkt AST (GOT) > 250 U/l 1 Punkt PaO2 < 8 kPa (< 60 mm Hg) 1 Punkt Glukose > 10 mmol/l (ca. 200 mg/dl) 1 Punkt Basendefizit > 4 mEq/l 1 Punkt Flüssigkeitsbilanz > 6 l/48 h 1 Punkt Letalität der akuten Pankreatitis: Beurteilung: 0 - 2 Punkte: Letalität <5 % 0 - 2 Punkte: milde Pankreatitis 3 - 4 Punkte: Letalität 15-20 % ≥ 3 Punkte: schwere Pankreatitis 5 - 6 Punkte: Letalität 40 % > 6 Punkte: Letalität >99 % Therapie
Unverzüglich sollte mit einer großzügigen intravenösen Flüssigkeitsgabe begonnen werden (d. h. durch Infusionen), um einem drohenden Volumenmangelschock vorzubeugen.
Lange Zeit glaubte man, mit Nulldiät das Pankreas an der Produktion zersetzender Enzyme hindern zu können, inzwischen weiß man, dass ein erkranktes Pankreas kaum Enzyme produziert. Daher kommt der Ernährungstherapie nur noch ein geringer Stellenwert zu. Bei milden Verlaufsformen kann eine gewöhnliche Nahrung weiter eingenommen werden, bei schweren Verlaufsformen mit Darmlähmung wird gegenwärtig eine frühe Ernährung über den Darm empfohlen, dafür wird gegebenenfalls eine spezielle Nasen-Dünndarmsonde eingelegt. Wichtig ist die Schmerztherapie, da eine Pankreatitis mit erheblichen Schmerzen verbunden ist. Ist die Pankreatitis durch einen eingeklemmten Gallenstein ausgelöst worden, muss dieser mittels ERCP entfernt werden. Eventuelle Veränderungen der Blutwerte werden mit Infusionen ausgeglichen. Bei Anzeichen für eine Infektion kann die Gabe von Antibiotika sinnvoll sein.
Sollten Komplikationen wie Infektionen, Zysten oder Blutungen auftreten, ist unter Umständen ein chirurgischer oder endoskopischer Eingriff zur Entfernung von nekrotischem (abgestorbenem) Gewebe oder zur Entleerung von Zysten angezeigt.
Eine Attacke bei der akuten Pankreatitis dauert gewöhnlich nur einige Tage. Ob eine schwerwiegende Pankreatitis vorliegt, ist aber nicht sofort zu erkennen, so dass eine Überwachung im Krankenhaus für einige Tage erfolgen sollte. Ist die Ursache für eine Pankreatitis beseitigt, heilt diese meist aus.
Chronische Pankreatitis
Ursachen
Eine chronische Pankreatitis ist definiert als eine anhaltende entzündliche Erkrankung des Pankreas. Sie äußert sich in Form von abdominalen Schmerzen und/oder in einem dauernden Funktionsausfall des exokrinen und/oder endokrinen Pankreas. Die Inzidenz steht in direkter Beziehung zum Alkoholkonsum der Bevölkerung und beträgt im Mittel 10/100'000. Überwiegend sind Männer im Alter zwischen 30 und 60 Jahren betroffen (Geschlechterverhältnis 9:1).
Die wichtigste Ursache für eine chronische Pankreatitis bei Erwachsenen ist zu etwa 70 % der Alkoholmissbrauch. Der notwendige tägliche Alkoholkonsum beträgt im Mittel mehr als 150 g über 6 bis 12 Jahre hinweg. Der Alkohol an sich sollte eher nur als ein Kofaktor für die Entstehung einer chronischen Pankreatitis angesehen werden, da nur etwa 10 % der starken Trinker eine chronische Pankreatitis entwickeln. Das Rauchen gilt als unabhängiger Risikofaktor für die Pathogenese einer chronischen Pankreatitis.
Die hereditäre autosomal-dominante Pankreatitis ist die häufigste Pankreatitis des Kindesalters. Sie führt über wiederholte Schübe akuter Pankreatitis mit selbstverdauenden Nekrosen zu einer chronischen Pankreatitis. Ursache ist eine Mutation im Gen des kationischen Trypsinogens (PRSS1) oder im Gen des Serinproteaseinhibitors SPINK1. Diese beiden Mutationen scheinen die Autoaktivierung von Trypsinogen zu Trypsin im Pankreas zu begünstigen und damit immer wieder zur Entwicklung einer akuten Pankreatitis führen zu können.
Die autoimmune chronische Pankreatitis befällt Männer und Frauen in gleichem Masse und ist mit weiteren Autoimmunerkrankungen wie dem Sjögren-Syndrom oder der primären biliären Zirrhose verbunden.
Weitere Ursachen:
- Idiopathisch (keine erkennbare Ursache) in 15 % der Fälle
- Medikamente: Diuretika, Beta-Blocker, ACE-Hemmer, Zytostatika, Antibiotika, Antiepileptika u. a. [2].
- Hyperkalzämie bei Hyperparathyreoidismus
- Hyperlipidämie
- Chronische Niereninsuffizienz
- Genetische Faktoren (siehe oben)
- Tumor, Papillenstenose (Verschluss des Pankreashauptganges, Pankreas divisum)
Pathogenese
Für die Pathogenese der chronischen Pankreatitis gibt es mehrere Erklärungsmodelle.[3]
Eine Hypothese postuliert, dass massiver und langjähriger Alkoholmissbrauch die Proteinkonzentration im Pankreassekret erhöht, wodurch es zu Proteinausfällung (Proteinpräzipitate) in den Gängen kommt. Da außerdem die Drüsenzellen vermindert pancreatic stone protein sezernieren, das in normaler Konzentration die Kalziumausfällung im Gangsystem verhindert, verkalken die Proteinpräzipitate und werden zu Kalziumkarbonatsteinen. Diese verlegen die kleinen Gänge und führen nicht nur zu deren Verlegung, sondern auch zur Schädigung des Ganges mit Fibrosebildung. Dadurch kommt es am Ende zu einer kompletten Verlegung der kleinen Gänge, die zur Atrophie des Drüsengewebes hinter der Verengung mit Ersatz zu Bindegewebe führt.
Eine andere Hypothese geht davon aus, dass die chronische Pankreatitis sich aus einer rezidivierenden schweren akuten Pankreatitis entwickelt. Durch die Vernarbungen um die Pankreasgänge verengen oder erweitern sich diese. Dadurch wird wahrscheinlich der Fluss des Pankreassekrets so behindert, dass eine Ausfällung des kalziumreichen Sekrets mit Bildung von Konkrementen möglich wird.
Symptome
Das Leitsymptom ist der rezidivierende Schmerz, der nicht kolikartig ist und Stunden bis Tage dauern kann. Der Schmerz liegt in der Tiefe des Oberbauches und kann auf beide Seiten ausstrahlen, sogar bis in den Rücken (gürtelförmig). Das Spätstadium der chronischen Pankreatitis ist wieder schmerzfrei.
Des Weiteren kann sich eine Nahrungsintoleranz zeigen, die durch Angst vor den Schmerzen nach der Nahrungsaufnahme verursacht wird. Dazu kommen Übelkeit und Erbrechen, der Patient verliert an Gewicht.
Durch die Minderfunktion des exokrinen Pankreas werden weniger Verdauungsenzyme in den Dünndarm freigesetzt. Dies führt zur Maldigestion. Fettstühle, Meteorismus und Durchfälle sind die Folge.
Eine endokrine Pankreasinsuffizienz tritt bei bis zu 70 % der Erkrankten mit fortschreitender Entzündung auf. Dabei manifestiert sich ein Insulinmangeldiabetes (sekundärer Diabetes mellitus).
Komplikationen
- Pankreaspseudozysten mit Abszessen
- Milz- und Pfortaderthrombose mit portaler Hypertension
- Stenose des Gallenganges mit Ikterus
- Pankreaskarzinom als Spätkomplikation (insbesondere bei hereditärer Pankreatitis)
Diagnose
Betroffene Patienten zeigen eine Kachexie (Abmagerung). Der Bauch ist gebläht und prallelastisch („Gummibauch“) mit abgeschwächten Darmgeräuschen.
Ebenfalls besteht ein Druckschmerz bei der Palpation zwischen der letzten Rippe links und der Wirbelsäule am sogenannten Pankreasdruckpunkt.
Die Pankreasenzyme Amylase und Lipase werden im Blut bestimmt und sind bei einer chronischen Pankreatitis meist erhöht. Im Stuhl wird Chymotrypsin und Elastase gemessen. Als Folge der Entzündung sind die Stuhlkonzentrationen der beiden Enzyme erniedrigt.
Der Sekretin-Pankreozymin-Test dient dem Nachweis einer exokrinen Pankreasinsuffizienz: Der Patient bekommt das Hormon Sekretin intravenös verabreicht und durch eine angelegte Dünndarmsonde wird das Zwölffingerdarmsekret gewonnen. Dann werden die Konzentrationen von Bicarbonat, Chymotrypsin, Amylase und Lipase bestimmt.
Pankreasverkalkungen werden durch Ultraschall, Röntgenaufnahme des Oberbauches, Computertomografie oder Magnetresonanztomographie nachgewiesen und beweisen eine chronische Pankreatitis. Pankreasgangsteine werden mit der Endoskopisch retrograden Cholangiopankreatikographie bildlich dargestellt.
Therapie
Die einzige kausale Therapie ist Alkoholabstinenz, auch das Rauchen sollte aufgegeben werden.
Schmerztherapie:
- Alkoholkarenz führt in 50% der Fälle zur Schmerzreduktion.
- Schmerzmittel: nicht-steroidale Antirheumatika (NSAR), Butylscopolamin, Tramadol, Buprenorphin, Pethidin, andere Opioide
- Antidepressiva
- Ganglion celiacum-Blockade
- Periduralanästhesie
Therapie der exokrinen Pankreasinsuffizienz:
- Pankreasenzym-Substitution mit säuregeschützten Präparaten, welche nicht vom Magensaft inaktiviert werden können. Die Dosis muss an die Mahlzeiten adaptiert werden.
- Histamin H-2-Blocker oder ein Protonenpumpenhemmer um die Produktion vom Magensaft zu vermindern.
- Diät mit <70 g/d Nahrungsfett
- Ausreichende Proteinzufuhr (100-150 g/d), evtl. zusätzlich die Substitution fettlöslicher Vitamine (Vitamine A, D, E und K)
Therapie der endokrinen Pankreasinsuffizienz:
Beim durch die Entzündung hervorgerufenem Diabetes mellitus Blutzuckerkontrolle mittels Diät und adäquater Insulingaben.
Endoskopische oder chirurgische Intervention:
Endoskopische Behandlung von Pankreasgangsteinen, Pankreasgangstenosen und Pankreaspseudozysten. Chirurgische Drainageoperationen, Pankreasteilresektionen.
Quellen
- ↑ Gerd Herold - Innere Medizin, Auflage 2007, Seite 450
- ↑ Gerd Herold: Innere Medizin, 2007, S. 448
- ↑ Böcker, Denk, Heitz: Pathologie. 3 Auflage. Elsevier Urban&Fischer, 2004 (Seite 812-815).
Literatur
- J. Riemann, W. Fischbach, P. Galle, J. Mössner (Hrsg.): Gastroenterologie. Thieme, Stuttgart 2008, ISBN 978-3-13-141201-0, S. 1803–1871.
- R. Nair, L. Lawler, M. Miller: Chronic Pancreatitis. In: American Family Physician. 76/11, 1. Dezember 2007.
Siehe auch
Weblinks
- W. Huber et. al.: Akute Pankreatitis: Evidenzbasierte Diagnostik und Therapie Deutsches Ärzteblatt 104, Ausgabe 25 vom 22. Juni 2007, Seite A-1832
- Pankreas-Erkrankungen-Seiten des Europäischen Pankreaszentrums am Universitätsklinikum Heidelberg
- Pankreasseite des Universitätsklinikikums Greifswald
- Pankreatitis - Patienteninfo von NetDoktor.at
Bitte beachte den Hinweis zu Gesundheitsthemen!
Wikimedia Foundation.