- Chronisch konstitutionelles Ekzem
-
Klassifikation nach ICD-10 L20 Atopisches [endogenes] Ekzem L20.0 Prurigo Besnier L20.8 Sonstiges atopisches [endogenes] Ekzem L20.9 Atopisches [endogenes] Ekzem, nicht näher bezeichnet ICD-10 online (WHO-Version 2006) Das atopische Ekzem (griechisch ατοπία, atopía – „Ortlosigkeit“, „nicht zuzuordnen“; griechisch έκζεμα, ekzema – „Aufgegangenes“) ist eine chronische, nicht ansteckende Hautkrankheit, die zu den atopischen Erkrankungen gehört.
Weitere geläufige Bezeichnungen sind Neurodermitis, atopische Dermatitis und endogenes Ekzem. Außerdem wird die Erkrankung auch als chronisch konstitutionelles Ekzem, Asthmaekzem und Prurigo Besnier bezeichnet. Der Begriff Neurodermitis stammt aus dem 19. Jahrhundert. Damals ging man davon aus, dass die Ursache der Hauterkrankung eine Nervenentzündung ist. Später wurde diese Ansicht widerlegt, der Begriff ist aber weiterhin verbreitet.
Hauptsymptome sind rote, schuppende, manchmal auch nässende Ekzeme auf der Haut und ein starker Juckreiz. Die Erkrankung verläuft schubweise und hat ein individuelles, vom Lebensalter abhängiges Erscheinungsbild.
Das atopische Ekzem gilt als nicht heilbar, ist aber behandelbar. Die Therapie besteht hauptsächlich aus der Behandlung der charakteristischen Hauttrockenheit und der äußerlichen Anwendung von entzündungshemmenden Wirkstoffen. Es stehen außerdem verschiedene weitere Behandlungsmöglichkeiten zur Verfügung, deren Wirksamkeit sich im Einzelfall erweisen muss.
Epidemiologie
Das atopische Ekzem ist in Industriestaaten eine verbreitete Krankheit, die häufig Kinder betrifft. Es sind 5–20 % der Kinder und 1–3 % der Erwachsenen von der Krankheit betroffen.[1] In Deutschland erkranken bis zur Einschulung 8–16 % aller Kinder am atopischen Ekzem.[2] Bei etwa 60 % der Betroffenen tritt die Erkrankung im ersten Lebensjahr auf, bei 90 % bis zum fünften Lebensjahr.[1][2] Oft vermindern sich die Symptome mit dem Älterwerden und verschwinden mit Beginn der Pubertät. Von den ursprünglich Betroffenen sind im Erwachsenenalter bis zu 70 % beschwerdefrei.[1]
Das atopische Ekzem wird immer häufiger beobachtet. Im Vergleich zur Mitte des 20. Jahrhunderts wird heute von einem vier- bis sechsmal häufigeren Auftreten ausgegangen.[3] Die Gründe dafür sind nicht eindeutig feststellbar. Als mögliche Ursachen werden häufigere Allergien, veränderte Lebensumstände und verbesserte Hygiene (Hygienehypothese) diskutiert.
Ursache
Die Ursachen des atopische Ekzems sind bislang nicht vollständig geklärt. Experten sehen im komplexen Krankheitsgeschehen und seinem sehr individuellen Verlauf ein Zusammenspiel aus genetischen Faktoren, immunologischen Veränderungen und Umwelteinflüssen.
Es wird davon ausgegangen, dass die Betroffenen aufgrund genetischer Veranlagung stärker auf bestimmte Einflüsse reagieren als andere.
Die eindeutige genetische Disposition dieser Krankheit ist schwer nachzuweisen. Bisherige Mutationsanalysen hatten die Aufmerksamkeit auf etwa 20 verschiedene Kandidatengene gelenkt. Diese waren aber in Wiederholungsstudien nicht immer reproduzierbar. Neuere Ergebnisse zeigen, dass die Barrierefunktion der Haut gegenüber der Umwelt gestört ist, weil Gendefekte dazu führen, dass wichtige Strukturproteine nicht gebildet werden. So wurden Mutationen im Filaggrin-Gen entdeckt, die zu einer Verminderung von Filaggrin in den äußeren Hautschichten führen. [4]. Dieses Filaggrin-Protein ist ein Schlüsselelement der epidermalen Hautbarriere und fördert Verhornungsprozesse an der Hautoberfläche. Bei der atopischen Dermatitis ist die Schutzfunktion der Haut entscheidend beeinträchtigt. Die geschwächte Barriere könnte ein erleichtertes Eindringen von Allergenen und die erhöhte Entzündungsbereitschaft atopischer Haut bedingen. Andere Ergebnisse zeigen, dass das Fehlen einer Kollagenvariante in der Haut ebenfalls mit atopischen Erkrankungen assoziiert ist. Andere Gendefekte sind ebenfalls bekannt: Um die Haut geschmeidig zu halten, produziert der gesunde Körper Hautfett. Dieses Hautfett besteht unter anderem aus Gamma-Linolensäure. Um dies herzustellen, benötigt der Körper mit der Nahrung aufgenommene Linolsäure. Für die Umwandlung von Linolsäure in Gamma-Linolensäure wird das Enzym Delta-6-Desaturase benötigt. Bei Neurodermitikern ist die Aktivität dieses Enzyms möglicherweise verringert oder gestört.
Ein nach außen hin scheinbares Zurückgehen der Symptome bei manchen Patienten kann darauf zurückzuführen sein, dass der Gendefekt nur in einem Teil der etwa 2 Billionen Körperzellen vorliegt und somit auch die weniger oder nicht beschädigten Genvarianten zum Einsatz kommen können. Es ist bisher nur unvollständig geklärt, mit welchen Mechanismen die Proteinsynthese gesteuert wird, also wann und in welchem Ausmaß welche Gene gelesen und Proteine erstellt werden.
Symptome und Beschwerden
Empfindliche Haut
Die Haut des Betroffenen unterscheidet sich von gesunder Haut dadurch, dass eine gestörte Barrierefunktion vorliegt. Daher äußert sich das atopische Ekzem insbesondere durch eine sehr empfindliche und trockene Haut, die oft auch gerötet ist. Sie ist besonders anfällig für äußere Reize, die zu Juckreiz führen können.[5] Typische Stellen (Prädilektionsstellen) für die betroffene Haut sind insbesondere die Armbeugen, die Kniekehlen sowie die Hals- und Gesichtspartie.
Juckreiz
Das Hauptproblem für die Betroffenen ist der starke Juckreiz, der durch die empfindliche, oft verletzte Haut begünstigt wird. Er kann zum Beispiel durch Irritationen auf der empfindlichen Haut ausgelöst werden. Die Betroffenen reagieren darauf mit Kratzen, welches zu weiteren Hautirritationen führt. Dieser Teufelskreis trägt zur Aufrechterhaltung der Symptome bei. Der Juckreiz ist besonders nachts stark, daher kommt es oft zum Schlafdefizit.[6] Die daraus folgende Übermüdung und Leistungsminderung stellt für die Betroffenen häufig eine starke psychische Belastung dar.
Provokationsfaktoren
Die Haut der Betroffenen ist sehr empfindlich gegenüber inneren und äußeren Irritationen. Solche Trigger können in Verbindung mit starkem Juckreiz eine Hautrötung auslösen, die sich rasch zu einem Ekzem entwickelt[6].
Provokationsfaktoren (nach [7]) irritativ (pseudo-) allergisch mikrobiell psychisch andere Textilien Stress (positiv/negativ) UV-Licht Nahrungsmittel Staphylococcus aureus klimatisch Waschgewohnheiten Nahrungsmittelzusatzsoffe Malassezia spezies hormonell Schweiß Aeroallergene Infekte Wasserhärte Mögliche Provokationsfaktoren sind beispielsweise mechanische Reize auf der Haut, Schwitzen, Nahrungsmittel, Alkohol und psychischer Stress.[8]
Allergien beeinflussen das Krankheitsbild ebenfalls negativ. Ein großer Teil der Patienten mit atopischem Ekzem leidet zusätzlich unter Allergien. Bei Erwachsenen treten meist Allergien gegen Aeroallergene wie Hausstaub, Pollen oder Tierhaar auf, während Nahrungsmittelallergien insbesondere Patienten im Säuglings- und Kleinkindalter betreffen. [7] Am häufigsten bestehen Nahrungsmittelallergien gegen Milch, Ei, Nüsse, Fisch, Soja und Weizen.[9]
Im Gegensatz dazu sind pseudoallergische Reaktionen auf Nahrungsmittel zu unterscheiden.[7] So können scharfe Gewürze und Geschmacksverstärker Juckreiz oder eine Hautreizung auslösen oder verschlimmern. Histaminhaltige Lebensmittel können den Juckreiz verstärken. Ein weiteres Beispiel sind Zitrusfrüchte, die durch ihren Säuregehalt zu einer Reizung führen können.
Die Kleidung des Betroffenen kann den Hautzustand auf unterschiedliche Weise beeinflussen. Im Vordergrund steht die unspezifische mechanische Irritation, die sich beispielsweise in der Unverträglichkeit von Wolle und einiger synthetischer Stoffe zeigt. Grundsätzlich sind die Irritationen umso stärker, je gröber die Fasern der Textilien sind. Vergleichsweise selten sind allergische Reaktionen auf die Kleidung. [7]
Komplikationen
Die sehr empfindliche und oft rissige Haut der Betroffenen geht oft mit einem gestörten Gleichgewicht der natürlichen Hautflora einher. Charakteristisch ist die teils massive Besiedelung mit Staphylococcus aureus. Diese Bakterien führen durch Auslösung nässender Hautreaktionen zu verbesserten Milieubedingungen für Staphylokokken mit weiterem Bakterienwachstum und damit zu einer zunehmenden Verschlechterung des Hautzustandes durch eine wechselseitige Verstärkung beider Krankheitsprozesse, einem sogenannten Circulus vitiosus, ein sich selbst erhaltender Prozess.
Die defekte Hautbarriere erleichtert auch Hefepilzen das Eindringen in die Haut. Hefepilze sind natürlicher Bestandteil der Hautflora. Gesunde haben meist Immunglobulin G-Antikörper gegen Hefepilze gebildet. Untersuchungen [10] zeigen, dass der lipophile Hefepilz Malassezia vermehrt die Haut von Patienten besiedelt. Bei 30–80% der Patienten sind malasseziaspezifische IgE Antikörper nachgewiesen. Diese halten die Entzündung aufrecht.
In seltenen Fällen kann es im Zusammenhang mit dem Herpes-simplex-Virus zu einem Ekzema herpeticatum kommen, welches in vielen Fällen nur in stationärer Behandlung mit Infusionen zu behandeln ist.
Verlauf
Die Symptome der Krankheit äußern sich bei jedem Betroffenen in unterschiedlicher Ausprägung und an verschiedenen Stellen. Sie sind vom Lebensalter abhängig. Die Erkrankung tritt meist in Schüben von unterschiedlicher Dauer und Stärke auf – häufig ohne direkt erkennbaren Grund. Genauso häufig enden sie, ohne dass man einen direkten Auslöser (z. B. eine bestimmte Behandlung) hierfür erkennen kann. Hierdurch entsteht oft eine große Unsicherheit über die letztlich erfolgreiche Behandlungsmethode.
In der akuten Entstehungsphase stehen entzündliche Veränderungen wie Rötung, Schwellung der Haut, Nässen und Krustenbildung durch Eintrocknen des Sekrets im Vordergrund. Wenn diese akute Entzündungsreaktion nicht rechtzeitig behandelt wird können bakterielle Sekundärinfektionen hinzukommen.
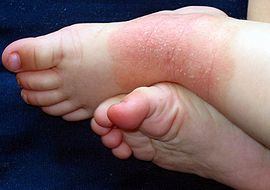
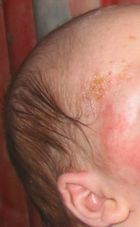
Bei Säuglingen ist das Auftreten von Milchschorf am Kopf eine frühe Form des atopischen Ekzems.[11] Die meist nässenden und verkrustenden Hautveränderungen treten im weiteren Verlauf auch am Körper auf. Häufig entstehen bakterielle Sekundärinfektionen.
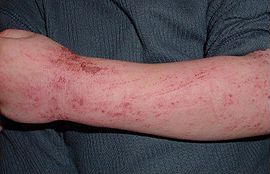
Ab dem zweiten Lebensjahr sind die Hautveränderungen dagegen eher trocken und an den Beugeseiten der Extremitäten zu finden. Typische Stellen sind ab diesem Alter Gelenkbeugen, Nacken, seitliches Gesicht und Hände.[12] Diese Körperstellen können unter Umständen auch im Erwachsenenalter betroffen sein.
Ab der Pubertät finden sich Hautveränderungen hauptsächlich im Bereich der Stirn und Augenlider, am Hals, an den großen Gelenkbeugen sowie auf dem Handrücken. Charakteristisch ist in diesem Alter eine Vergröberung der Hautfaltung in Kombination mit einer sichtbaren Verdickung der Oberhaut (Lichenifikation) in den betroffenen Arealen.[12]
Sonder- und Minimalformen
Abgesehen von den typischen Symptomen können Sonderformen des atopischen Ekzems auftreten. Insbesondere im Erwachsenenalter können diese nach Verschwinden der Hauptsymptome die einzigen Zeichen des atopischen Ekzems sein. Sie werden dann als Minimalvarianten bezeichnet.
Zu den Sonderformen zählen:
- helle, leicht schuppende Hautflecken auf ansonsten gebräunter Haut (Pityriasis alba),
- Einrisse (Rhagaden) der Ohrläppchen,
- juckende, entzündete Lippen (Cheilitis sicca), aus denen durch vermehrtes Lecken ein Lippenleckekzem mit Mundwinkelrhagaden entstehen kann,
- Ekzeme der Augenlider – insbesondere am Unterlid – als allergische Reaktion auf Pollen oder Nahrungsmittel, aber auch irritativ durch Reiben,
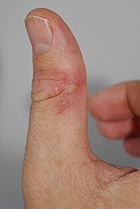
- trockenes Finger- oder Zehenkuppenekzem (Pulpitis sicca) (häufig bei Kleinkindern und im Winter),
- stecknadelkopfgroße, blutige Krusten auf der Kopfhaut mit starkem Juckreiz,
- isolierte chronische Ekzeme an den äußeren Geschlechtsteilen,
- Brustwarzenekzem,
- trockene, schuppige Haut der Handflächen und Fußsohlen,
- Dyshidrotisches Ekzem (kleine, juckende Bläschen auf den Handflächen oder Fußsohlen),
- ausschließlicher Befall von Kopf und Nacken (head-and-neck-Variante).
Psychische Folgen
Psychosomatische Zusammenhänge spielen beim atopischen Ekzem eine große Rolle. Einerseits kann sich das Krankheitsbild durch psychische Belastung verschlechtern; andererseits haben die Hautbeschwerden einen negativen Einfluss auf die Psyche des Patienten.
Nächtliche Juck- und Kratzattacken können zu einem Schlafdefizit und damit auch zu Konzentrationsstörungen oder Gereiztheit führen. Zusätzlich können die Betroffenen unter der Beeinträchtigung ihres Aussehens leiden. Die kosmetisch störenden Ausschläge können zu sozialen Ausgrenzungen und einer Verminderung des Selbstwertgefühls führen. Außerdem ist es möglich, dass sich das Kratzen als Verhaltensmuster bei Konflikt- und Stressreaktion verfestigt.[7] In diesem Zusammenhang kann bei Kindern auch die familiäre Situation eine Rolle spielen, wenn sich Verhaltensmuster durch vermehrte Aufmerksamkeit durch die Eltern verstärken.[9]
Diagnose
Kriterien
Für die Diagnose des atopischen Ekzems wurden verschiedene Haupt- und Nebenkriterien aufgestellt. Zu den Hauptkriterien zählen das typische Erscheinungsbild der Haut, der Juckreiz und eine ausführliche Eigen- und Familienanamnese. [13]
Neben den eigentlichen Krankheitssymptomen weisen meist charakteristische äußere Merkmale auf die Erkrankung hin. Zu diesen sogenannten Atopiestigmata gehören eine trockene Haut (Sebostase), eine dünnere seitliche Augenbrauenpartie (Hertoghe-Zeichen), eine doppelte Lidfalte (Dennie-Morgan-Falte) und die „paradoxe Gefäßreaktion“: Im Gegensatz zu gesunder Haut bilden sich beim Kratzen nicht rote, sondern weiße Streifen auf der Haut (weißer Dermographismus).[13]
Ermittlung von Provokationsfaktoren
Auf Grundlage der Krankengeschichte wird versucht, mögliche Auslösefaktoren zu ermitteln.[14] Dazu werden gegebenenfalls Allergietests durchgeführt. Der Pricktest dient hierbei dem Nachweis von Allergenen des Soforttyps. Mit dem Epikutantest können Kontaktallergien nachgewiesen werden.
Differentialdiagnose
Differentialdiagnostisch sind vor allem weitere entzündliche Hauterkrankungen abzugrenzen. Dazu zählen insbesondere das allergische Kontaktekzem, das toxische Kontaktekzem, Pyodermien sowie bei Säuglingen das seborrhoische Ekzem.[14] Auch verschiedene Stoffwechsel- und Immunerkrankungen können zu Symptomen führen, die dem atopischen Ekzem teilweise zum Verwechseln ähnlich sind. Bei Kindern kommt selten auch Skabies in Frage. In einigen Fällen ist eine Abgrenzung zur Schuppenflechte schwierig; insbesondere, wenn beide Erkrankungen auch gleichzeitig vorliegen.
Schweregrad
Zur Quantifizierung von Ausdehnung und Intensität des Atopischen Ekzems wurden verschiedene Scores entwickelt. Diese dienen der Dokumentation der Krankheit und ihres Verlaufs. Im europäischen Raum kommt hauptsächlich der SCORAD (Scoring Atopic Dermatitis) zum Einsatz.[14]
Behandlung
Ebenso wie die Ursachen sind auch die angewandten Behandlungsformen sehr vielfältig. Da offenbar unterschiedliche Faktoren eine Rolle spielen, sollte die parallele Anwendung in Betracht gezogen und individuell auf die Bedürfnisse des Patienten abgestimmt werden. Nicht alle Behandlungsansätze wirken bei allen Betroffenen gleich; manche Methoden, die für einen Betroffenen lindernd wirken, können bei anderen zu einer Verschlechterung des Krankheitsbildes führen. Eventuell müssen Behandlungsmethoden mehrmals neu kombiniert oder verändert angewendet werden, da es vorkommen kann, dass die Haut bei einem neuen Schub anders auf eine bisher gut angenommene Behandlungsart reagiert als erwartet. Der Abbruch einer Behandlung und deren Ersatz kann nötig werden.
Die Therapie des atopischen Ekzems richtet sich nach dem Krankheitsverlauf und wird an die Schwere der Symptome angepasst. Als Anhaltspunkt kann dazu das folgende Stufenschema dienen, welches individuell bespielsweise an Alter, Krankheitsverlauf und Lokalisation der Hautveränderungen angeglichen werden muss. Die Behandlungsmöglichkeiten der untersten Stufe werden bei Erhöhung des Schweregrades schrittweise um zusätzliche Optionen ergänzt.[14]
Stufentherapie des atopischen Ekzems [14][15] Stufe 1 Stufe 2 Stufe 3 Stufe 4 trockene Haut leichte Ekzeme moderate Ekzeme persistierende, schwer ausgeprägte Ekzeme - systemische Therapie (z.B. Cyclosporin A)
- äußerliche Behandlung mit Glucocorticoiden der Klasse 2 und 3 und/oder Calcineurinhemmern
- antiseptische Wirkstoffe
- Behandlung des Juckreizes
- äußerliche Behandlung mit Glucocorticoiden der Klasse 1 und 2 (äußerlich) und/oder Calcineurinhemmern
- Basispflege der Haut
- Vermeidung und Reduktion von Provokationsfaktoren
Basispflege
Mittelpunkt der symptomatischen Therapie ist die topische Behandlung der Haut. Dafür stehen Salben, Cremes und Lotionen zur Verfügung. Je nach Schwere und Art der Symptome kommen daher unterschiedliche Präparate zum Einsatz.
Mit der täglichen Basispflege soll die Barrierefunktion der Haut stabilisiert werden. Dadurch soll die Empfindlichkeit der Haut gegenüber Irritationen und das Eindringen von Allergenen abgeschwächt werden. Abhängig vom Zustand der Haut kommen meist Salben und Lotionen zum Einsatz. Deren Zusammensetzung richtet sich nach dem aktuellen Hautzustand: Meist werden Öl-in-Wasser-Emulsionen verwendet, bei sehr trockener Haut auch Wasser-in-Öl-Emulsionen.[14] Eine weitere Möglichkeit zur Rückfettung der Haut sind Ölbäder. Sowohl warme als auch kalte nasse Umschläge können außerdem zur Heilung und Linderung angewendet werden.
Spezifische Wirkstoffe zur äußeren Anwendung
Oft werden wirkstoffhaltige Salben verwendet, z. B. um die Feuchthaltefähigkeit oder den Heilungsprozess der Haut zu verbessern. Die Haut der Betroffenen weist eine signifikant niedrigere Konzentration von Harnstoff auf, der als wichtigster Feuchthaltefaktor fungiert. So helfen harnstoffhaltige Präparate, die charakteristische Trockenheit der Haut zu reduzieren. Hierbei hält der Harnstoff, der durch die Anwendung kurzfristig in die Haut gelangt, vermehrt Wasser und bindet es somit in der Haut. Therapeutisch aufgebrachter Harnstoff auf und in der Haut kann jedoch bei ohnehin schon gereizter oder rissiger Haut zu weiteren Reizungen führen. Weitere häufig verwendete Salbenzusätze sind z. B. Nachtkerzenöl, Johanniskrautextrakt, Zink oder Dexpanthenol.
Bei einer übermäßigen Besiedlung der Haut mit Bakterien oder Pilzen kommen infektionshemmende Salben zum Einsatz. Bei einer übermäßigen Besiedlung durch Staphylococcus aureus kommen vorzugsweise Triclosan, Chlorhexidin, aber auch Antibiotika (z. B. Fusidinsäure) zum Einsatz. Im Falle einer übermäßigen Besiedlung durch Hefepilze werden antimykotische Wirkstoffe eingesetzt.
Zur Behandlung nässender Ekzeme stehen Gerbstoff-Präparate zur Verfügung, die austrocknend, juckreizlindernd und leicht antientzündlich wirken.
Antientzündliche Wirkstoffe
Zur Behandlung stärkerer entzündlicher Symptome werden Salben mit Immunsuppressiva eingesetzt. Am häufigsten werden dabei Glucocorticoide benutzt. Sie wirken gegen Juckreiz und Entzündung der Haut und können schwere Schübe lindern oder bei rechtzeitiger Anwendung vermeiden. Abhängig von der Schwere und Art der Symptome werden unterschiedliche Wirkstoffe und Salbengrundlagen verwendet. Nur bei schweren Schüben kommen stark wirksame Glucocorticoide (Klasse 3) zum Einsatz. Im Normalfall reichen schwach oder mittelstark wirksame Präparate (Klasse 1 und 2). Die Präparate wurden seit den 1950er Jahren ständig weiterentwickelt. Neuere Wirkstoffe (z. B Prednisolon- und Methylprednisolon-Präparate) haben bei hoher Wirksamkeit ein geringeres Risiko von Nebenwirkungen als ältere Wirkstoffe. Im Gesicht oder bei leichteren Symptomen reichen oft Hydrocortison-Präparate aus.
Insbesondere bei großflächiger Anwendung von Glucocorticoiden können Nebenwirkungen auftreten. Dazu zählen Hautverdünnung (Atrophie), Pigmentierungsstörungen, starke Behaarung (Hypertrichose), Dehnungsstreifen, sowie partielle Unterdrückung des örtlichen Immunsystems. Daher sollte eine Behandlung mit Glucocorticoiden nur kurzzeitig erfolgen. Im Bereich der Genitalien, im Gesicht und auf sich berührenden (intertriginösen) Hautbereichen sollten keine stark wirksamen Glucocorticoide verwendet werden.[15]
Um einen Rückfall zu verhindern, dürfen äußerlich angewendete Glucocorticoide nicht abrupt abgesetzt werden. Eine Möglichkeit ist die Intervalltherapie, bei der sich die Behandlung mit einer wirkstofffreien Basispflege abwechselt und dann langsam reduziert wird. Alternativ kann die Wirkstärke stufenweise verringert werden.
Neben der antientzündlichen Wirkung kann die Behandlung mit Glucocorticoiden auch die Besiedelung mit Staphylococcus aureus verringern.[15]
Die seit wenigen Jahren verfügbaren lokal anwendbaren Immunsuppressiva Tacrolimus und Pimecrolimus stammen aus der Transplantationsmedizin. Die beiden Substanzen sind chemisch ähnlich aufgebaut und gehören in die Gruppe der Makrolide. Pimecrolimus und Tacrolimus wirken als Calcineurinhemmer und unterdrücken so das lokale Immunsystem der Haut, zusätzlich verhindern sie die Freisetzung der Entzündungssubstanzen Histamin und Arachidonsäuremetaboliten. Gegenüber Glucocorticoiden haben sie den Vorteil, dass sie keine Atrophie der Haut verursachen.
Eine häufige Nebenwirkung von Tacrolimus und Pimecrolimus ist ein kurzzeitiges Brennen auf der Haut. Bisher liegen keine Langzeiterfahrungen dazu vor, ob diese Wirkstoffe zur Bildung von Tumoren beitragen. Daher veröffentlichte die US-amerikanische Arzneimittelbehörde FDA 2005 eine entsprechende Warnung. Die Europäische Arzneimittelagentur (EMEA) verfolgt entsprechende Hinweise und schränkt den Gebrauch mittlerweile auf Fälle ein, bei denen ein ausreichender Therapieerfolg mit Glucocorticoiden nicht zu erreichen ist oder die Nebenwirkungen eine Glucocorticoid-Therapie nicht zulassen.
Weitere, nur noch selten verwendete antientzündliche Wirkstoffe sind unter anderem Teer, sulfonierte Schieferölpräparate und Eichenrinde.
Medikamente zur inneren Anwendung
Antihistaminika können juckreizlindernd wirken. Häufig steht der müdemachende Effekt (Sedierung) früherer Antihistaminika, der bei moderneren Präparaten, z. B. mit Desloratadin nicht mehr auftritt, im Vordergrund. Man setzt dies gerne bei Kindern ein, damit sie leichter einschlafen können und sich so weniger kratzen müssen. Eine sinnvolle Behandlung stellt die kombinierte Einnahme eines nicht sedierenden Antihistaminikums am Morgen, z. B. Fexofenadin oder Desloratadin und eines sedierenden Antihistaminikums am Abend, wie z. B. Hydroxyzin dar.
Bei besonders schweren Schüben mir großer Ausdehnung der Ekzeme kommt eine innere Anwendung von Kortison in Frage.
Das Cyclosporin A ist ebenfalls Stoffwechselprodukt eines Pilzes; es ist als systemisch eingesetztes Medikament schwersten Formen des atopischen Ekzems vorbehalten, die sich oft rasch auf eine Therapie mit Cyclosporin A zurückbilden. Die wichtigsten Nebenwirkungen dieser Therapie entsprechen denen aus der Transplantationsmedizin, in denen es ebenfalls eingesetzt wird: Blutdruckerhöhung, Nierenschädigungen, Induktion von Malignomen aber auch Zahnfleischwucherungen.
Meidung von Provokationsfaktoren und unterstützende Maßnahmen
Ein wichtiger Bestandteil der Therapie ist die Verringerung oder Vermeidung von bekannten Provokationsfaktoren. Bestehen Nahrungsmittelallergien oder -unverträglichkeiten, sollten entsprechende Nahrungsmittel gemieden werden. Wichtig ist dabei auch die Erfahrung des Patienten selbst; er weiß welche Nahrungsmittel für ihn persönlich unverträglich sind und kann sie vor allem während starken Schüben meiden. Zur Behandlung des atopischen Ekzems gibt es zudem eine Vielzahl von Ernährungstipps und Diäten. Für eine Wirksamkeit pauschaler Diäten gibt es keine Belege. Sie haben außerdem insbesondere bei Kindern die Gefahr, dass Mangelerscheinungen und Entwicklungsstörungen auftreten können.
Da Nahrungsmittel nicht die einzigen allergieauslösenden Stoffe sind, sollten sich Betroffene einem Allergietest unterziehen, der ein breites Spektrum an Allergenen abdeckt. Es kann bei bestehenden Allergien sinnvoll sein, in Wohnräumen für eine allergenarme Umgebung zu sorgen. So können beispielsweise milbendichte Matratzen- und Bettbezüge die Belastung durch Hausstaubmilben verringern.
Die typische trockene Haut bedarf einer entsprechend schonenden Hautpflege. Hierzu gehört das nur kurze, nicht zu häufige lauwarme Duschen oder Baden. Zu heißes oder warmes Wasser kann die Symptome verschlechtern.
Es sollten nur wenig Reinigungspräparate verwendet werden, um die natürlichen Hautfunktionen durch das ständige Waschen nicht zu sehr zu beeinträchtigen. Einige Spritzer Öl im Badewasser können der Haut helfen, sich bezüglich des Säureschutzmantels zu regenerieren. Ebenso empfiehlt sich evtl. das Duschen mit Duschöl, eine stärker ölige Duschlotion, die der Haut hilft, die durch das Duschen oder Baden verlorenen, abgewaschenen Hautfette zu ersetzen oder dieses Abwaschen zu mindern.
Um äußere Reize zu vermeiden, sollten weiche und glatte Materialien wie Baumwolle verwendet werden. Wolle sollte wegen der starken Hautreizung gemieden werden. Bettbezüge sollten glatt sein, Frotteewäsche wird oft als unangenehm empfunden. Speziell für (Klein-)Kinder werden spezielle Overalls angeboten, die insbesondere in der Nacht ein unbewusstes Aufkratzen der Haut verhindern. Auch Baumwollhandschuhe sind hier hilfreich. Aufgrund der entzündungslindernden und antiseptischen Wirkung hilft einigen Betroffenen das Tragen von silberhaltigen Textilien.
Beim Wäschewaschen sollte ein mildes Waschmittel möglichst ohne Geruchsstoffe verwendet werden. Viele Patienten reagieren empfindlich auf Wäsche, die mit Weichspüler gewaschen wurde. Andererseits kann Weichspüler bei manchen Betroffenen von Vorteil sein, da die weichere Wäsche die Haut schont.[7]
Klimabehandlung und Physikalische Therapien
Wegen der geringen Luftbelastung mit Allergenen helfen oft auch Kuraufenthalte am Meer oder im Hochgebirge, dann auf die milbenfreie Höhe von 1000 m im Winter und 2000 m im Sommer.
Gegenden mit jodhaltiger Luft sind generell zu empfehlen. Hierbei ist insbesondere das Tote Meer in Israel zu nennen. An diesem niedrigsten Landpunkt der Erde führt die einzigartige Kombination der natürlichen Gegebenheiten von Luft, Sonne und Wasser zu signifikanten Heilerfolgen verschiedenster Indikationen.
Auch die Bestrahlung mit hochdosiertem UV-Licht kann, durch die entzündungshemmende Wirkung, zur Linderung führen und das zeitweilige Abheilen erlauben. Es wird hier heutzutage vor allem das Schmalspektrum UVB-Licht (311 nm) eingesetzt, evtl. in Kombination mit UVA-Strahlern.
Besonders bei schweren Formen des atopischen Ekzems hat sich die UVA1-Lichttherapie (340-400 nm) bewährt; besonders in der Hochdosistherapie (bis 130 J/cm²) konnten hier signifikante Vorteile gegenüber konventionellen Therapien, wie Kortikoiden, belegt werden. Die UVA1-Strahlung dringt mit ihren längeren Wellenlängen tiefer in das Gewebe ein, und wirkt durch Hemmung der Langerhanszellen und der Mastzellen stark antientzündlich. Der vom Kortison her bekannte Rückschlag (stärkerer Krankheitsschub nach Absetzen der Therapie) tritt bei der UVA1-Hochdosistherapie nicht auf. Kinder sollten jedoch aus prophylaktischen Gründen (alle UV-Strahlen beschleunigen die Hautalterung) allenfalls in Ausnahmefällen mit einer Hochdosistherapie behandelt werden.
Patienteninformation und -selbstmanagement
Allgemein wird empfohlen, Stress (positiven wie negativen, akuten wie latenten) zu vermeiden. Der Stress kann auch durch die vor allem nächtlichen Juckattacken bei Kindern entstehen, die für die Eltern teils eine enorme Belastung darstellen. So entsteht oft ein Teufelskreis. Von Bedeutung ist daher der Umgang mit Stress und Juckreiz, zum Beispiel in Form von Entspannungstechniken. Wichtig ist die Aneignung von Kratzalternativen (z. B. Ablenkung, Reiben).[7]
Da die Erkrankung in ihren Ursachen, Erscheinungsformen und Behandlungsmethoden sehr komplex ist, ist ein großes Augenmerk auf die Selbstkompetenz der Betroffenen zu lenken. Diese Notwendigkeit wird dadurch verstärkt, dass viele Betroffene Kinder sind und deren Eltern die tägliche Behandlung durchführen müssen. Hier setzen Patientenschulungen an, deren Inhalt unter anderem die Vermittlung von medizinischen Informationen, Behandlungsmöglichkeiten, Ernährung, Alltagsbewältigung, Entspannungstechniken, und Umgang mit dem Juckreiz ist. Im Rahmen eines interdisziplinären Modellvorhabens in Deutschland wurde die Wirksamkeit ambulanter Neurodermitsschulungungen bestätigt [14]. In diesem Modell wird die Schulung von Ärzten, Psychologen/Psychotherapeuten und Diätberatern durchgeführt. Die Spitzenverbände der Deutschen Krankenkassen empfehlen seit 2007 die Kostenübernahme für diese Schulung.[14]
Bei Vorliegen von psychologischen Provokationsfaktoren oder zur Bewältigung der psychischen Belastung können Psychotherapien als ergänzende Therapie eingesetzt werden.[7][14] Je nach Persönlichkeit des Betroffenen ist der Erfahrungsaustausch mit Leidensgenossen in Selbsthilfegruppen hilfreich.
Alternative Therapieformen
Die Alternativmedizin hat einige Verfahren hervorgebracht (z. B. Akupunktur, Kinesiologie, Homöopathie), welche in der Behandlung des atopische Ekzems angewandt werden. Viele Betroffene sehen in alternativen Behandlungsmethoden eine Chance für eine Bekämpfung der Krankheit. Einige alternativmedizinischen Verfahren weisen einen größeren Zeitaufwand des Behandlers für Gespräche auf als dies beim Kassenarzt üblich ist. Oder es besteht eine sehr hohe positive persönliche Voreinschätzung der Qualitäten des alternativmedizinischen Therapeuten oder der alternativmedizinischen Behandlungsmethode durch die einzelnen Patienten. Deshalb führen Kritiker und nüchterne Beobachter dieser Verfahren deren Effekt auf die psychisch entlastenden Gespräche oder die Selbstheilungskräfte der Patienten zurück. Sowohl die Alternativmedizin als auch die wissenschaftliche Medizin kennen im Zusammenhang mit dem atopischen Ekzem sowohl die Behandlung von Symptomen als auch die Behandlung von Ursachen.
Die orale Zufuhr von Gamma-Linolensäure ist umstritten. Diese Fettsäure findet sich untern anderem in Borretschsamenöl und Fischölen. Die meisten klinischen Studien konnten keine Wirkung der Zufuhr von Gamma-Linolensäure beim atopischem Ekzem nachweisen.[14][16] Dem Schwarzkümmelöl wird häufig eine stabilisierende, entzündungshemmende, antimikrobielle und juckreizmildernde Wirkung zugeschrieben. In wissenschaftlichen Studien war im Placebovergleich allerdings keine Verbesserung der Symptome nachweisbar.[17]
Geschichte
Es gibt Hinweise darauf, dass Kaiser Augustus der erste dokumentierte Patient war, der am atopischen Ekzem litt. Beschreibungen von Symptomen, die dem atopischen Ekzem entsprechen könnten, finden sich außerdem im ersten Dermatologiebuch De morbis cutaneis, welches vom italienischen Arzt Girolamo Mercuriale 1572 verfasst wurde. Auch im 18. Jahrhundert finden sich entsprechende Beschreibungen. Da es bis ins 19. Jahrhundert üblich war, Hautkrankheiten nach ihrer Lokalisierung zu unterscheiden, wurde das atopische Ekzem noch nicht als eigenständige Krankheit erkannt. Anfang des 19. Jahrhunderts setzte sich dann eine Unterscheidung nach der Art der Hautveränderungen durch. Das klinisches Erscheinungsbild des atopischen Ekzems wurde daraufhin erstmals 1808 vom Englischen Arzt Robert Willan ausführlich beschrieben. Er gilt als Begründer der Dermatologie als medizinische Fachrichtung. Es folgten Veröffentlichungen von verschiedenen Autoren. Der Begriff Neurodermitis beziehungsweise Neurodermatitis wurde ab 1891 von französischen Ärzten (L. Brocq und L. Jacquet) geprägt. Der Franzose Ernest Henri Besnier beschrieb die Erkrankung 1892 als mit Juckreiz einhergehende Ekzemerkrankung (dermatitis multiformis prurignosa). Er erkannte erstmals den Zusammenhang mit Asthma und Heuschnupfen, beschrieb den Juckreiz als Hauptsymptom und erkannte die Verschiedenartigkeit der Hautveränderungen. Anfang des 20. Jahrhunderts stand der Zusammenhang mit Allergien im Mittelpunkt der Veröffentlichungen. In den 1920er und 1930er Jahren wurden die Begriffe Atopie, atopische Dermatitis und atopisches Ekzem etabliert. Die Entdeckung des Immunglobulin E (IgE) und seiner Rolle bei Allergien halfen in der zweiten Hälfte des 20. Jahrhunderts, die immunpathologischen Zusammenhänge des atopischen Ekzems zu verstehen.
Siehe auch
Belege
Literatur
- Otto Braun-Falco, Gerd Plewig, Helmut H. Wolff: Dermatologie und Venerologie. Springer, Berlin 2005, ISBN 3-540-43556-5, S. 377–395.
- Peter Fritsch: Dermatologie und Venerologie. Springer Verlag, Berlin 2004, ISBN 3-540-00332-0, S. 190–196.
- Dietrich Abeck: Atopisches Ekzem im Kindesalter – Neurodermitis. Das zeitgemäße Management. Steinkopff Verlag, Darmstadt 2001, ISBN 3-798-51307-4.
Einzelnachweise
- ↑ a b c Peter Fritsch: Dermatologie und Venerologie. Springer Verlag, Berlin 2004, ISBN 3-540-00332-0, S. 190.
- ↑ a b Barbara Fröschl u.a.: Topische antientzündliche Behandlung der Neurodermitis im Kindesalter. In: Deutsches Institut für Medizinische Dokumentation und Information (DIMDI) (Hrsg.): Schriftenreihe Health Technology Assessment. Bd. 60, Köln 2007, ISSN 1864-9645, S. 21 f. (PDF).
- ↑ Thomas Werfel u.a.: Therapie der Neurodermitis. In: Deutsches Institut für Medizinische Dokumentation und Information (DIMDI) (Hrsg.): Schriftenreihe Health Technology Assessment. Bd. 46, Köln 2006, ISSN 1864-9645, S. 16 (PDF).
- ↑ Palmer CN, Irvine AD, Terron-Kwiatkowski A, Zhao Y, Liao H, Lee SP, Goudie DR, Sandilands A, Campbell LE, Smith FJ, O'Regan GM, Watson RM, Cecil JE, Bale SJ, Compton JG, DiGiovanna JJ, Fleckman P, Lewis-Jones S, Arseculeratne G, Sergeant A, Munro CS, El Houate B, McElreavey K, Halkjaer LB, Bisgaard H, Mukhopadhyay S, McLean WH. Common loss-of-function variants of the epidermal barrier protein filaggrin are a major predisposing factor for atopic dermatitis. Nat Genet. 2006;38:441–446. doi:10.1038/ng1767
- ↑ Otto Braun-Falco, Gerd Plewig, Helmut H. Wolff: Dermatologie und Venerologie. Springer, Berlin 2005, ISBN 3-540-43556-5, S. 383.
- ↑ a b Otto Braun-Falco, Gerd Plewig, Helmut H. Wolff: Dermatologie und Venerologie. Springer, Berlin 2005, ISBN 3-540-43556-5, S. 385.
- ↑ a b c d e f g h S. Fischer, J. Ring, D. Abeck: Atopisches Ekzem. Provokationsfaktoren und Möglichkeiten ihrer wirkungsvollen Reduktion bzw. Elimination. In: Der Hautarzt. Volume 54, Number 10 / Oktober 2003. doi:10.1007/s00105-003-0557-7
- ↑ Peter Fritsch: Dermatologie und Venerologie. Springer Verlag, Berlin 2004, ISBN 3-540-00332-0, S. 195.
- ↑ a b Dietrich Abeck, Kerstin Strom. In: Henning Hamm: Pädiatrische Dermatologie. Springer, Heidelberg 2006, ISBN 978-3-540-25646-5 doi:10.1007/3-540-31259-5_22
- ↑ B S Baker: The role of microorganisms in atopic dermatitis, Clin Exp Immunol. 2006 April; 144(1): 1–9.doi:10.1111/j.1365-2249.2005.02980.x
- ↑ Peter Fritsch: Dermatologie und Venerologie. Springer Verlag, Berlin 2004, ISBN 3-540-00332-0, S. 192.
- ↑ a b Otto Braun-Falco, Gerd Plewig, Helmut H. Wolff: Dermatologie und Venerologie. Springer, Berlin 2005, ISBN 3-540-43556-5, S. 384.
- ↑ a b Otto Braun-Falco, Gerd Plewig, Helmut H. Wolff: Dermatologie und Venerologie. Springer, Berlin 2005, ISBN 3-540-43556-5, S. 388f.
- ↑ a b c d e f g h i j S2-Leitlinie Atopische Dermatitis der Deutschen Dermatologischen Gesellschaft (DDG), der Österreichischen Gesellschaft für Dermatologie und Venerologie, des Arbeitskreises Pharmaökonomie in der Dermatologie, der Arbeitsgemeinschaft Dermatologische Forschung, der Arbeitsgemeinschaft Pädiatrische Dermatologie in der Deutschen Dermatologischen Gesellschaft, des Berufsverbandes der Kinder- und Jugendärzte, des Arbeitskreises Psycho-Dermatologie der Deutschen Gesellschaft für Allergologie und klinische Immunologie, der Gesellschaft für Pädiatrische Allergologie, des Berufsverbandes Deutscher Dermatologen, der Schweizerischen Gesellschaft für Dermatologie und Venerologie, der Schweizerischen Gesellschaft für Allergologie und klinische Immunologie, der Arbeitsgemeinschaft Neurodermitis-Schulung, der Deutschen Gesellschaft für Kinder- und Jugendmedizin, der Arbeitsgemeinschaft Dermatologische Rehabilitation, des Deutschen Allergie- und Asthmabundes und der Deutschen Kontaktallergie-Gruppe bei AWMF online (Stand 4/2008)
- ↑ a b c C. A. Akdis, M. Akdis, T. Bieber, C. Bindslev-Jensen, M. Boguniewicz, P. Eigenmann, Q. Hamid, A. Kapp, D. Y. M. Leung, J. Lipozencic, T. A. Luger, A. Muraro, N. Novak, T. A. E. Platts-Mills, L. Rosenwasser, A. Scheynius, F. E. R. Simons, J. Spergel, K. Turjanmaa, U. Wahn, S. Weidinger, T. Werfel, T. Zuberbier: Diagnosis and treatment of atopic dermatitis in children and adults: European Academy of Allergology and Clinical Immunology/American Academy of Allergy, Asthma and Immunology/PRACTALL Consensus Report. Allergy. Volume 61 Issue 8, Pages 969 - 987. 2006 doi:10.1111/j.1398-9995.2006.01153.x
- ↑ Colette Hoare, Alain Li Wan Po, Hywel Williams: Systematic review of treatments for atopic eczema. Health Technol Assess 2000; 4(37): 1-191. PMID 11134919
- ↑ T. Stern, C. Bayerl: Black seed oil ointment – A new approach for the treatment of atopic dermatitis? In: Aktuelle Dermatologie. 2002; 28(3): 47-79.
- ↑ a b Johannes Ring: Handbook of atopic eczema. Chapter 2: The History of Atopic Eczema/DermatitisSpringer, Berlin/Heidelberg/New York 2006, ISBN 3540231331
- ↑ Robert Willan, Thomas Bateman: Delineations of Cutaneous Diseases. Oxford University 1817 PDF
Weblinks
- Umfassende Informationen zur Erkrankung von NeurodermIS
- Informationen zur Krankheit bei Kindern, von der Bundeszentrale für gesundheitliche Aufklärung
Wikimedia Foundation.
Synonyme:
Schlagen Sie auch in anderen Wörterbüchern nach:
chronisch konstitutionelles Ekzem — Prurigo Besnier (fachsprachlich); Neurodermitis; endogenes Ekzem (fachsprachlich); Asthmaekzem (fachsprachlich); atopisches Ekzem (fachsprachlich); atopische Dermatitis (fachsprachlich) … Universal-Lexikon
Endogenes Ekzem — Klassifikation nach ICD 10 L20 Atopisches [endogenes] Ekzem L20.0 Prurigo Besnier L20.8 Sonstiges atopisches [end … Deutsch Wikipedia
Atopisches Ekzem — Klassifikation nach ICD 10 L20 Atopisches [endogenes] Ekzem L20.0 Prurigo Besnier L20.8 … Deutsch Wikipedia
endogenes Ekzem — Prurigo Besnier (fachsprachlich); Neurodermitis; chronisch konstitutionelles Ekzem; Asthmaekzem (fachsprachlich); atopisches Ekzem (fachsprachlich); atopische Dermatitis (fachsprachlich) … Universal-Lexikon
atopisches Ekzem — Prurigo Besnier (fachsprachlich); Neurodermitis; endogenes Ekzem (fachsprachlich); chronisch konstitutionelles Ekzem; Asthmaekzem (fachsprachlich); atopische Dermatitis (fachsprachlich) … Universal-Lexikon
Asthmaekzem — Klassifikation nach ICD 10 L20 Atopisches [endogenes] Ekzem L20.0 Prurigo Besnier L20.8 Sonstiges atopisches [end … Deutsch Wikipedia
Neurodermitis — Klassifikation nach ICD 10 L20 Atopisches [endogenes] Ekzem L20.0 Prurigo Besnier L20.8 Sonstiges atopisches [end … Deutsch Wikipedia
Prurigo Besnier — Klassifikation nach ICD 10 L20 Atopisches [endogenes] Ekzem L20.0 Prurigo Besnier L20.8 Sonstiges atopisches [end … Deutsch Wikipedia
Neurodermitis — Prurigo Besnier (fachsprachlich); endogenes Ekzem (fachsprachlich); chronisch konstitutionelles Ekzem; Asthmaekzem (fachsprachlich); atopisches Ekzem (fachsprachlich); atopische Dermatitis (fachsprachlich) … Universal-Lexikon
Prurigo Besnier — Neurodermitis; endogenes Ekzem (fachsprachlich); chronisch konstitutionelles Ekzem; Asthmaekzem (fachsprachlich); atopisches Ekzem (fachsprachlich); atopische Dermatitis (fachsprachlich) … Universal-Lexikon