- Suprarenin
-
Strukturformel 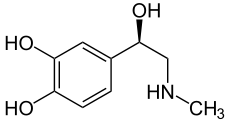
Allgemeines Freiname Epinephrin Andere Namen - (R)-(−)-L-Adrenalin
- (R)-1-(3,4-Dihydroxyphenyl)-2- (N-methylamino)ethanol
- IUPAC: (R)-4-[1-Hydroxy-2-(methylamino)ethyl]benzen-1,2-diol (ohne Stereochemie)
- (R)-4-(1-Hydroxy-2-(methylamino)ethyl)brenzcatechin
Summenformel C9H13NO3 CAS-Nummer 51-43-4 PubChem 5816 ATC-Code DrugBank APRD00450 Kurzbeschreibung farblose Kristalle Arzneistoffangaben Wirkstoffklasse Fertigpräparate Suprarenin®,
Adrenalin Jenapharm®,
Adrenalin Carino®,
Anapen® Junior,
Fastjekt®Injektionslösung,
InfectoKrupp InhalVerschreibungspflichtig: Ja Eigenschaften Molare Masse 183,20 g·mol−1 Schmelzpunkt 211–212 °C [1]
pKs-Wert 8,6 [1]
Löslichkeit - gut löslich in wässrigen Mineralsäuren
- unlöslich in Wasser (180 mg·l−1 bei 25 °C) [1], Chloroform, Ethanol, Diethylether, Aceton
Sicherheitshinweise Gefahrstoffkennzeichnung [2]
T
GiftigR- und S-Sätze R: 23/24/25 S: 36/37/39-45 Bitte beachten Sie die eingeschränkte Gültigkeit der Gefahrstoffkennzeichnung bei Arzneimitteln LD50 WGK 3 (stark wassergefährdend) [2] Soweit möglich und gebräuchlich, werden SI-Einheiten verwendet. Wenn nicht anders vermerkt, gelten die angegebenen Daten bei Standardbedingungen. Adrenalin (von lat. ad „zu“ und ren „Niere“), auch Epinephrin (INN) oder Suprarenin® (epi (gr.) bzw. supra (lat.): „auf“; nephros (gr.) bzw. ren (lat.): „Niere“) genannt), ist ein im Nebennierenmark gebildetes und in Stresssituationen ins Blut ausgeschüttetes Hormon. Als Stresshormon vermittelt Adrenalin eine Steigerung der Herzfrequenz, einen Anstieg des Blutdrucks, eine Erweiterung der Bronchiolen, eine schnelle Bereitstellung von Energiereserven durch Fettabbau (Lipolyse) sowie die Freisetzung und Biosynthese von Glucose. Es reguliert ebenso die Durchblutung (Zentralisierung) und die Magen-Darm-Tätigkeit (Hemmung). Im Zentralnervensystem kommt Adrenalin als Neurotransmitter in adrenergen Neuronen (Nervenzellen) vor. Seine Effekte vermittelt Adrenalin über eine Aktivierung von G-Protein-gekoppelten Rezeptoren, den Adrenozeptoren.
Inhaltsverzeichnis
Entdeckungsgeschichte
Den ersten Hinweis auf eine im Nebennierenmark vorkommende und von dort aus in die Blutbahn freigesetzte Substanz, die sich mit Eisen(III)-chlorid anfärben lässt und später als Adrenalin bezeichnet wurde, fand 1856 der französische Physiologe Alfred Vulpian. Auch William Bates berichtete 1886 im New York Medical Journal von der Entdeckung einer neuen Substanz aus der Nebenniere. Dass diese Substanz außerordentliche pharmakologische Eigenschaften besitzen muss, wurde 1893 von den Physiologen George Oliver und Edward Schäfer festgestellt. Eine pharmakologische Charakterisierung eines Extrakts aus dem Nebennierenmark gelang 1895 auch dem polnischen Physiologen Napoleon Cybulski .
John Jacob Abel, der 1897 versuchte diese Substanz zu isolieren, gab ihr den heute noch verwendeten Namen Epinephrin. Inspiriert durch die Arbeiten Abels extrahierte der japanisch-amerikanische Chemiker Jokichi Takamine gleichfalls eine Substanz aus dem Nebennierenmark, welche dazu noch die von Oliver, Schäfer und Cybulski beschriebenen Wirkungen besaß und daraufhin von der Firma Parke, Davis & Co. unter dem Namen Adrenalin vertrieben wurde. Obgleich Abels Epinephrin keine pharmakologische Aktivität aufwies und später als ein Artefakt der Adrenalinisolierung identifiziert werden konnte, wird bis heute der Name Epinephrin synonym für Adrenalin gebraucht.[3]
Die chemische Synthese des Adrenalins wurde 1904 durch Friedrich Stolz beschrieben. Es war das erste Hormon, welches rein hergestellt und dessen Struktur bestimmt werden konnte.
Biosynthese und Abbau
Biosynthese
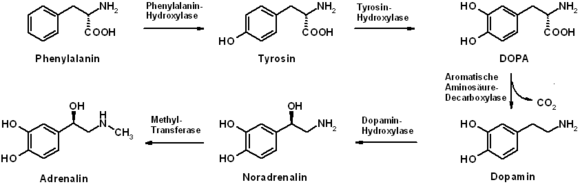
Die Biosynthese von Adrenalin geht von den α-Aminosäuren L-Tyrosin oder L-Phenylalanin aus. Diese werden zu L-DOPA hydroxyliert. Nach einer Decarboxylierung zum biologisch aktiven Dopamin erfolgt eine enantioselektive Hydroxylierung zum Noradrenalin, welches ebenfalls aus dem Nebennierenmark freigesetzt werden kann und darüber hinaus als Transmitter in sympathischen Neuronen fungiert. Die N-Methylierung von Noradrenalin liefert schließlich das Adrenalin.
Die normale Konzentration von Adrenalin im Blut liegt unter 100 ng/l (etwa 500 pmol/l).
Regulation der Biosynthese
Die Biosynthese und die Freisetzung von Adrenalin kann durch nervale Reize und durch Hormone gesteuert werden. Nervale Reizung fördert die Umwandlung von L-Tyrosin zu L-Dopa und von Dopamin zu Noradrenalin. Cortison, das Hormon der Nebennierenrinde, fördert die nachfolgende Umwandlung von Noradrenalin zu Adrenalin.
Die Adrenalinproduktion kann auch durch einen negativen Feedback-Mechanismus reguliert werden. Ansteigende Adrenalinspiegel sind mit der L-Tyrosin-Bildung negativ rückgekoppelt, bei erhöhten Adrenalinspiegeln wird also die L-Tyrosin-Bildung gebremst.
Abbau
Adrenalin wird nach seiner Freisetzung relativ schnell wieder abgebaut. So beträgt die Plasmahalbwertszeit von Adrenalin bei intravenöser Gabe nur ein bis drei Minuten. Am Abbau von Adrenalin sind insbesondere die Enzyme Catechol-O-Methyltransferase (COMT) und Monoaminooxidase (MAO) beteiligt. Das durch O-Methylierung (COMT) gebildete primäre Abbauprodukt Metanephrin besitzt bereits keine nennenswerte biologische Aktivität mehr. Durch weitere, insbesondere oxidative Stoffwechselprozesse unter Beteiligung der Monoaminooxidase ist eine Metabolisierung zu Vanillinmandelsäure und 3-Methoxy-4-hydroxyphenylethylenglykol (MOPEG) möglich. Diese Stoffwechselprodukte werden in konjugierter (z. B. als Sulfate) und unkonjugierter Form über den Urin ausgeschieden.
Wirkungen
Adrenalin ist ein Stresshormon und schafft als solches die Voraussetzungen für die rasche Bereitstellung von Energiereserven, die in gefährlichen Situationen das Überleben sichern sollen (Kampf oder Flucht). Diese Effekte werden auf subzellularer Ebene durch Aktivierung der G-Protein-gekoppelten Adrenorezeptoren vermittelt.
Herz-Kreislauf-System
Von besonderer Wichtigkeit ist die Wirkung von Adrenalin auf das Herz-Kreislauf-System. Hierzu zählt u. a. der Anstieg des zentralen Blutvolumens, das durch Kontraktion kleiner Blutgefäße, insbesondere in der Haut und in den Nieren, über die Aktivierung von α1-Adrenozeptoren geschieht. Zugleich wird eine β2-Adrenozeptor-vermittelte Erweiterung zentraler und muskelversorgender Blutgefäße beobachtet.
Die Aktivierung von β1-Adrenozeptoren führt zu einer erhöhten Herzfrequenz (positiv chronotrope Wirkung), einer beschleunigten Erregungsleitung (positiv dromotrope Wirkung), einer erhöhten Kontraktilität (positiv inotrope Wirkung) und einer Senkung der Reizschwelle (positiv bathmotrope Wirkung). Diese Effekte verbessern die Herzleistung und tragen mit der Konstriktion kleiner Blutgefäße zur Erhöhung des Blutdrucks bei. Nach Vorbehandlung mit Alpha-Blockern führt Adrenalin jedoch zu einer paradoxen, therapeutisch genutzten Senkung des Blutdrucks (Adrenalinumkehr). Auch sehr niedrige Adrenalindosen (< 0.1 µg/kg) können eine leichte Senkung des Blutdrucks bewirken, die mit einer selektiven Aktivierung von β2-Adrenozeptoren der Blutgefäße erklärt wird.[4]
Chronisch erhöhte Adrenalinspiegel werden mit einer Hypertrophie des Herzes in Verbindung gebracht.
Glatte Muskulatur: Atmung, Magen-Darm-Trakt, Harnblase
Neben der oben genannten Funktion auf das Herz-Kreislauf-System ist Steigerung der Atmung und eine vorübergehende Inaktivierung nicht benötigter Prozesse, wie z.B. der Verdauung, im Rahmen der Stresshormonfunktion des Adrenalins von Bedeutung. Adrenalin führt über eine Aktivierung von β-Adrenozeptoren zu einer Erschlaffung der glatten Muskulatur. Dies hat beispielsweise eine Ruhigstellung des Magen-Darmtrakts (Hemmung der Peristaltik) und eine Erweiterung der Bronchien zur Erleichterung der Atmung als Folge (β2-Adrenozeptoren). Ebenfalls über β2-Adrenozeptoren kann Adrenalin eine Relaxation des Uterus von Schwangeren bewirken. Andererseits kann Adrenalin in Organen, die vorwiegend α1-Adrenozeptoren exprimieren, eine Kontraktion der glatten Muskulatur vermitteln. So führt Adrenalin zu einer Kontraktion des Schließmuskels der Harnblase.
Mobilisierung von Energiereserven
Die Freisetzung von Adrenalin aus der Nebenniere führt zu einer Mobilisierung von körpereigenen Energieträgern durch Steigerung des Fettabbaus (Lipolyse). Diese Lipolyse wird durch eine β-Adrenozeptor-vermittelte (vorwiegend β3-Adrenozeptoren) Aktivierung der hormonsensitiven Lipase katalysiert. Ebenso führt ein Anstieg des Adrenalinspiegels zu einer Freisetzung und Neubildung von Glucose und damit zu einem Anstieg des Blutzuckerspiegels (β2-Adrenozeptoren). Dieser Effekt wird durch α2-Adrenozeptor-vermittelte Hemmung der Insulinproduktionen und die β-Adrenozeptor-vermittelte Freisetzung von Glucagon verstärkt. Adrenalin führt ebenfalls zu einer Erhöhung des Energieumsatzes (vorwiegend β2-Adrenozeptoren).[4]
Zentralnervensystem
Beobachtete zentralnervöse Effekte als Stresshormon werden als reflektorisch angesehen, da in der Nebenniere gebildetes Adrenalin die Blut-Hirn-Schranke nicht passieren kann. Ungeachtet dessen konnte in einigen Neuronen des Zentralnervensystems vor Ort produziertes Adrenalin als Neurotransmitter nachgewiesen werden. Diese Neurone kommen insbesondere in der Area reticularis superficialis ventrolateralis vor. Die Funktion dieser adrenergen Neurone ist noch nicht genau bekannt, jedoch wird eine Rolle bei der zentralen Blutdruckregulation und beim Barorezeptorreflex diskutiert.[5]
Sonstige Effekte
Als Folge einer Adrenalinfreisetzung oder einer lokalen Adrenalinanwendung können Schweißproduktion, Gänsehaut (Pilomotorischer Reflex) und eine Pupillenerweiterung (Mydriasis) beobachtet werden. Zudem bekommt man auch einen trockenen Mund. Adrenalin ist ferner an der Blutgerinnung und Fibrinolyse beteiligt.
Chemie
Adrenalin, chemisch R-1-(3,4-Dihydroxyphenyl)-2-(N-methylamino)ethanol, gehört zur Gruppe der Katecholamine, zu der auch Noradrenalin und Dopamin zählen. Die wirksame Form (Eutomer) des Adrenalins besitzt stereochemisch eine (R)-Konfiguration [(R)-Adrenalin oder (−)-Adrenalin)].
Synthese
Zur Synthese des Adrenalins sind in der Literatur[6] mehrere Verfahren beschrieben. Das klassische Syntheseverfahren umfasst drei Schritte: Brenzkatechin wird mit Chloressigsäurechlorid zum 3,4-Dihydroxy-ω-chloracetophenon acyliert. Die Reaktion entspricht indirekt der Friedel-Crafts-Acylierung, der bevorzugte Weg führt gleichwohl über die Ester-Zwischenstufe und schließt so eine Fries-Umlagerung mit ein. Die Aminierung des Chloracetophenons mit Methylamin ergibt das Adrenalon; die anschließende Reduktion liefert razemisches Adrenalin. Die Razematspaltung ist mit Hilfe von (2R,3R)-Weinsäure möglich.
Alternativ kann man auch 3,4-Dimethoxybenzaldehyd mit Blausäure zum Cyanhydrin umsetzen, dessen Oxidation dann ein Nitriloketon liefert. Durch katalytische Reduktion entsteht ein Aminoketon, dessen schonende N-Methylierung liefert dann das sekundäre Amin. Durch Hydrolyse der Phenyletherfunktionen, Reduktion und Racematspaltung gelangt man dann zum Adrenalin.
Stabilität
Wie alle Katecholamine ist Adrenalin oxidationsempfindlich. Ein Oxidationsprodukt des Adrenalins ist Adrenochrom. Die Oxidation des Adrenalins kann in wässriger Lösung durch Spuren von Eisen- und Iodidionen katalysiert werden. Antioxidanzien, wie z. B. Ascorbinsäure und Natriummetabisulfit können die Bildung von Adrenochrom verlangsamen. Die Geschwindigkeit der Oxidation ist darüber hinaus vom pH-Wert der Lösung abhängig. Als Stabilitätsoptimum gilt ein leicht saurer pH-Wert.
Adrenalin als Arzneistoff
Anwendungsgebiete
In der Medizin wird Adrenalin vor allem als Notfallmedikament bei der Herz-Lungen-Wiederbelebung bei Herzstillstand eingesetzt. Es ist verschreibungspflichtig und beispielsweise unter dem Handelsnamen Suprarenin® erhältlich.
Notfallmedizin
Für die Anwendung in der Notfallmedizin wird Adrenalin intravenös, alternativ auch endobronchial über einen Beatmungstubus oder sehr selten intrakardial verabreicht. In den aktuellen Empfehlungen des European Resuscitation Council wird die Gabe von Adrenalin bei der Reanimation als Standard empfohlen, wenngleich keine placebokontrollierte Studie existiert, die einen Überlebensvorteil durch den Einsatz von Adrenalin nachweist.[7]
Ein weiteres Hauptanwendungsgebiet von Adrenalin in der Medizin ist der Kreislaufschock, beispielsweise bei anaphylaktischen Reaktionen oder Sepsis. Die Behandlung anaphylaktischer Reaktionen und des Schocks erfolgt ebenfalls über eine intravenöse Verabreichung von Adrenalin. Sollte im akuten Schockgeschehen kein venöser Zugang geschaffen werden können, so kann Adrenalin auch intramuskulär verabreicht werden. Für Patienten mit schwerwiegenden allergischen Reaktionen in der Vergangenheit (z. B. drohende Erstickung durch Anschwellen der Stimmritze (Glottisödem)) stehen Adrenalin-Fertigspritzen zur Verfügung, die dann von dem Betroffenen nach einer Allergenexposition mit beginnender Symptomatik selbst appliziert werden können.
Für die Anwendung in der Herz-Lungen-Wiederbelebung und des Schocks stehen die Blutkreislauf zentralisierenden Effekte des Adrenalins im Vordergrund. Durch eine Aktivierung von α1-Adrenozeptoren wird eine Konstriktion kleiner Blutgefäße in der Haut und in den Nieren erreicht, während große zentrale Blutgefäße erweitert werden. Auf diese Weise soll Adrenalin den koronaren und zerebralen Perfusionsdruck steigern.
Atemwegserkrankungen
Für die Anwendung als Zusatzmedikation bei der akuten Laryngitis subglottica („Pseudo-Krupp“) steht Adrenalin als Lösung zur Inhalation (InfectoKrupp Inhal®) zur Verfügung. Bis 2002 waren in Deutschland Adrenalin-haltige Inhalationspräparate auch für die Akutbehandlung des Asthma bronchiale zugelassen. Mit Inkrafttreten des FCKW-Verbots wurden diese jedoch vom Markt genommen. Die inhalative Anwendung anderer Adrenalinpräparate zur Akutbehandlung asthmatischer Beschwerden ist somit außerhalb der arzneimittelrechtlichen Zulassung und entspricht einem Off-Label-Use.
Die Anwendung des Adrenalins bei Atemwegserkrankungen basiert auf seiner bronchienrelaxierenden Wirkung, die über eine Aktivierung von β2-Adrenozeptoren vermittelt wird. Systemische Nebenwirkungen nach Resorption müssen jedoch in Kauf genommen werden.
Lokale Vasokonstriktion
Adrenalin kann weiterhin zur lokalen Gefäßverengung bei Blutungen eingesetzt werden. So wird diese Substanz auch als vasokonstriktiver Zusatz zu Lokalanästhetika verwendet, um deren Abtransport zu verhindern und damit ihre Wirksamkeit zu verlängern.
Die gefäßverengende Wirkung wird auch zum Schließen von Cuts im Boxsport verwendet. Diese vasokonstriktive Wirkung beruht auf einer Aktivierung von α1-Adrenozeptoren kleiner Blutgefäße in der Haut und im Muskelgewebe und ihrer darauf folgenden Verengung.
Antidot
Adrenalin ist das Mittel der zweiten Wahl bei Betablockervergiftungen und kann eingesetzt werden, wenn kein spezifischer β-Agonist zur Verfügung steht.[8] Für diese Notfallanwendung besteht jedoch ebenfalls keine arzneimittelrechtliche Zulassung; die Anwendung entspricht einem Off-Label-Use.
Nebenwirkungen
Die Nebenwirkungen des Adrenalins entsprechen weitgehend seinen Hauptwirkungen und sind auf dessen Bedeutung als Stresshormon zurückzuführen. Adrenalin führt zu einer Kontraktion kleiner Blutgefäße, insbesondere der Haut und der Nieren, verbunden mit einem Blutdruckanstieg und, insbesondere bei lokaler Anwendung, vereinzelten Nekrosen. Bei systemischer Anwendung stehen kardiale Nebenwirkungen, wie z.B. Herzinsuffizienz, Angina-pectoris-Anfälle, Herzinfarkt, tachykarde Herzrhythmusstörungen, bis hin zum Kammerflimmern und Herzstillstand im Vordergrund. Daher ist seine Anwendung nicht immer unumstritten. Die systemische Anwendung von Adrenalin kann darüber hinaus eine Erhöhung des Blutzuckerspiegels (Hyperglykämie), eine Erniedrigung des Kaliumspiegels (Hypokaliämie), eine metabolische Azidose und eine Absenkung der Magnesiumkonzentration (Hypomagnesiämie) zur Folge haben. Des weiteren können Mydriasis, Miktionsschwierigkeiten, Speichelfluss, Schwitzen bei gleichzeitigem Kältegefühl in den Extremitäten, Übelkeit, Erbrechen, Schwindel und Kopfschmerz beobachtet werden. Als psychische Nebenwirkungen durch den Einsatz von Adrenalin können Ruhelosigkeit, Nervosität, Angst, Halluzinationen, Krämpfe bis hin zu Psychosen auftreten.
Wechselwirkungen
Inhalationsanästhetika, die das Herz für Katecholamine sensibilisieren, führen zu einer verstärkten Wirkung von Adrenalin am Herz und somit zu einer erhöhten Gefahr von Herzinsuffizienz, Angina-pectoris-Anfällen, Herzinfarkt und tachykarden Herzrhythmusstörungen.
Die Wirkungen und Nebenwirkungen von Adrenalin können ebenfalls durch eine Hemmung des Adrenalinabbaus oder einer vermehrten (Nor-)Adrenalinfreisetzung verstärkt werden. Dies ist insbesondere bei gleichzeitiger Anwendung von MAO-Hemmern, Levodopa, L-Thyroxin, Theophyllin, trizyklischen Antidepressiva und Reserpin zu beobachten.
Adrenalin seinerseits hemmt die Blutdruck senkende Wirkung von Alphablockern und die kardialen Effekte der Betablocker. Da Adrenalin zu einem Anstieg des Blutzuckerspiegels führt, ist die Wirkung oraler Antidiabetika herabgesetzt.
Dosierung
Adrenalin wird als Lösung intravenös verabreicht. Typischerweise ist die Konzentration in einer Ampulle 1 mg/ml (auch als Adrenalinlösung 1:1.000 oder Adrenalinlösung 0,1%ig bezeichnet). Vor Verwendung wird meist 1:10 mit 0,9% Natriumchloridlösung verdünnt (dann als Adrenalinlösung 1:10.000 oder Adrenalinlösung 0,01%ig bezeichnet). Die Reanimationsdosis beträgt 1 mg alle 3-5 Minuten. Bei der endobronchalen Anwendung wird meist 3:10 mit 0,9% Natriumchloridlösung verdünnt.
Literatur
Quellen
- ↑ a b c d Adrenalin bei ChemIDplus
- ↑ a b Eintrag zu Adrenalin in der GESTIS-Stoffdatenbank des BGIA, abgerufen am 25. Juli 2008 (JavaScript erforderlich)
- ↑ J.K. Aronson (2000). „Where name and image meet“--the argument for „adrenaline“. BMJ, 320, 506-509. PMID 10678871
- ↑ a b B.B. Hoffman (2001). Catecholamines, sympathomimetic drugs, and adrenergic receptor antagonists. In: A.G. Gilman. The pharmacological basis of therapeutics. McGraw-Hill, New York. 10. Aufl. S. 215–268.
- ↑ R.W. Fuller (1982). Pharmacology of brain epinephrine neurons. Annu. Rev. Pharmacol. Toxicol., 22, 31–55. PMID 6805416
- ↑ Hermann Josef Roth und Axel Kleemann: Arzneistoffsynthese, Thieme-Verlag Stuttgart (1982), ISBN 978-3-13-632901-6, S. 14-16.
- ↑ J. P. Nolan et al. (2005). European Resuscitation Council guidelines for resuscitation 2005. Section 4. Adult advanced life support. Resuscitation, 67 Suppl 1, S. 39–86. PMID 16321716
- ↑ Rote Liste 2005, EDITIO CANTOR, Aulendorf, ISBN 3-87193-306-6
Weiterführende Literatur
- K. Starke. Grundlagen der Pharmakologie des Nervensystems. In: W. Forth, D. Henschler, W. Rummel, U. Föstermann, K. Starke Allgemeine und spezielle Pharmakologie und Toxikologie. Urban & Fischer, München, 2001, 8. Aufl., S. 111–146. ISBN 3-437-42520-X.
- S. Guimarães & D. Moura (2001). Vascular adrenoceptors: an update. Pharmacol. Rev., 53, S. 319–356. PMID 11356987
Weblinks
- Adrenaline – Molecule of the Month (englisch)
Wikimedia Foundation.
Synonyme:
Schlagen Sie auch in anderen Wörterbüchern nach:
Suprarenīn — Suprarenīn, s. Nebennieren … Meyers Großes Konversations-Lexikon
Suprarenin — Suprarenīn, s. Adrenalin … Kleines Konversations-Lexikon
Suprarenin — Adrenalin; Epinephrin … Universal-Lexikon
Suprarenin ® — Su|pra|re|nin ®, das; s (Med.): synthetisches Adrenalin … Universal-Lexikon
Suprarenin — ◆ Su|pra|re|nin® 〈n.; Gen.: s; Pl.: unz.; Pharm.〉 synthet. Adrenalin [Etym.: <supra + lat. ren »Niere«] ◆ Die Buchstabenfolge su|pr… kann auch sup|r… getrennt werden … Lexikalische Deutsches Wörterbuch
Suprarenin — Su|pra|re|nin das; s <zu ↑...in> synthetisches ↑Adrenalin, das z. B. zur Behandlung des Bronchialasthmas dient … Das große Fremdwörterbuch
Adrenalin — Suprarenin; Epinephrin * * * Ad|re|na|lin 〈n. 11; unz.〉 im Nebennierenmark gebildetes Hormon [<Ad... + lat. renes „Nieren“] * * * Ad|re|na|lin [↑ ad lat. ren = Niere; ↑ in (3)], das; s; … Universal-Lexikon
Epinephrin — Suprarenin; Adrenalin * * * E|pi|ne|ph|rin [zu Epinephron = Nebenniere (↑ epi 5); griech. nephrós = Niere); ↑ in (3)]: svw. ↑ Adrenalin. * * * Epinephrin [zu griechisch nephrós »Niere«] das, s, internationale … Universal-Lexikon
Epinephrin — Strukturformel Allgemeines Freiname Epinephrin … Deutsch Wikipedia
Adrenalin — Strukturformel Allgemeines Freiname Epinephrin … Deutsch Wikipedia