- Hämorrhagischer Schock
-
Klassifikation nach ICD-10 R57 Schock R57.0 Kardiogener Schock R57.1 Hypovolämischer Schock R57.8 Sonstige Formen des Schocks R57.9 Schock, nicht näher bezeichnet T78.2 Anaphylaktischer Schock ICD-10 online (WHO-Version 2006) Der Begriff Schock bezeichnet in der Medizin ein lebensbedrohliches Zustandsbild, bei dem die Blutzirkulation in den Kapillaren vermindert ist. Als Folge treten eine Sauerstoffunterversorgung der Gewebe und in letzter Konsequenz Stoffwechselstörungen auf.
Ursache ist eine absolute oder relative Verminderung des zirkulierenden Blutes. Ersteres tritt nach Blut- oder Flüssigkeitsverlust auf, letzteres bei einem Versagen der Kreislaufregulation in der Körperperipherie, etwa bei Blutvergiftung oder allergischen Reaktionen vom Soforttyp (Anaphylaxie). Auch wenn das Herz nicht mehr in der Lage ist, ausreichend Blut in die Peripherie zu pumpen, kann es zum Schock kommen.
Inhaltsverzeichnis
Pathophysiologie
Alle Formen des Schockes entstehen, weitgehend unabhängig von der Ursache, letztlich aus einer physiologischen Reaktion des Körpers, mit der dieser versucht, seinen Blutdruck zu stabilisieren. Dabei wird die Ausschüttung von Alarmhormonen wie Adrenalin und Noradrenalin gesteigert. Diese bewirken ihrerseits neben einem Anstieg der Herzfrequenz auch eine Engerstellung der Haargefäße (Arteriolen und Venolen), also Reaktionen, die zu einer Steigerung des Blutdruckes führen. Daher kann in der Anfangsphase eines Schocks der Blutdruck noch normal sein. Die Ansatzpunkte der Katecholamine im Körper sind die α- und β-Rezeptoren. Sie sind unterschiedlich im Körper verteilt, so dass durch die bewirkte Umverteilung des zirkulierenden Blutes (Zentralisation) die Durchblutung von Herz und Gehirn möglichst lange aufrechterhalten bleibt. Anfänglich wird diese Blutdruckstabilisierung zusätzlich durch den reaktiven Einstrom interstitieller Flüssigkeit in die Blutbahn unterstützt.
Die Engstellung der Haargefäße und die damit verbundene Drosselung des Blutflusses bewirkt im weiteren Verlauf eine Minderversorgung der Gewebe, so dass dort eine Hypoxie entsteht. Als Folge häufen sich vermehrt die sauren Endprodukte des anaeroben Kohlenhydratstoffwechsels (Laktat) an. Dies wiederum führt sowohl zu einer messbaren Übersäuerung des Körpers (metabolische Azidose), als auch zum Austreten von Flüssigkeit aus den Haargefäßen ins Gewebe (transkapillärer Verlust intravasaler Flüssigkeit), also dem Verlust von Blutvolumen.
Die Übersäuerung bewirkt zusätzlich, dass die kleinen arteriellen Gefäße, die das Blut zu den Haargefäßen leiten, erschlaffen; die kleinen Venen, die das Blut aus den Haargefässen ableiten, erschlaffen jedoch nicht, wodurch in den Haargefäßen ein Stau der roten Blutkörperchen (Sludge) entstehen und zu Mikrothromben führen kann. Im Extremfall kann daraus eine Verbrauchskoagulopathie entstehen.
Ein Schock kann aus unterschiedlichen Gründen beginnen, unbehandelt schreitet er dann aber unabhängig von der Ursache monomorph weiter.
- Ursache - Blutverlust: Der Blutverlust führt zu vermindertem Blutvolumen (Hypovolämie), wodurch reaktiv auch die Pumpleistung des Herzens sich vermindert. Das wiederum führt zu Hypoxie und begleitender Azidose, deren Folge die Atonie der Arteriolen mit Schädigung der Kapillaren ist. Der dabei entstehende Flüssigkeitsverlust aus den Gefäßen führt wiederum zu einer Verstärkung der Hypovolämie.
- Ursache - Herzinsuffizienz: Hier ist primär die Pumpleistung des Herzens vermindert, was wiederum zu Hypoxie und begleitender Azidose im Gewebe führt, als deren Folge eine Schädigung der Kapillaren auftritt. Der dabei entstehende Flüssigkeitsverlust aus den Gefäßen führt wiederum zu einer Verstärkung der Hypovolämie.
- Ursache - Sepsis / Anaphylaxie: Eine Schädigung der Kapillaren führt zum Flüssigkeitsverlust aus den Gefäßen, also Hypovolämie. Dadurch sinkt reaktiv die Pumpleistung des Herzens und Hypoxie und Azidose im Gewebe folgen, die ihrerseits wieder zu einer Schädigung der Kapillaren führen.
Letztlich ist es also egal, an welcher Stelle das lebensbedrohliche Geschehen beginnt, der Ablauf ist immer gleich. Es ist letztlich ein Circulus vitiosus, der auch als „Schockspirale“ bezeichnet wird.[1]
(→ zu den Auswirkungen auf die Nieren siehe auch Hauptartikel Schockniere)
Einteilung und Grundlagen
Es wird bei den Schockarten zwischen Volumenmangel-, kardiogenem, septischem (auch septisch-toxisch genannt) und anaphylaktischem Schock unterschieden. Daneben gibt es Sonderformen, die streng genommen auch einer der genannten Formen zuordenbar sind.
Die Diagnose setzt sich aus dem Erkennen der Ursache und dem klinischen Bild des Schockes zusammen. In aller Regel zeigt das klinische Bild des Schockes einen erniedrigten systolischen Blutdruck (< 90 mmHg) und eine erhöhte Herzfrequenz (> 100 Schläge pro Minute beim Menschen). Zudem sind bei den Patienten häufig fahle, blasse Haut und eine gestörte Vigilanz zu finden. Besonders im Frühstadium können aber diese Kriterien auch fehlen. Unter stationären Bedingungen erlauben detailliertere (und damit wesentlich (zeit)aufwändigere) Scoring-Systeme, wie z. B. das Acute Physiology And Chronic Health Evaluation, kurz APACHE, zuverlässigere und genauere Prognosen. Auch verschiedene Laboruntersuchungen (Blutgasanalyse, bei der die Hämoglobin-, Hämatokrit-, Erythrozyten-, Laktat- und pH-Werte gemessen werden), sowie je nach Bedarf apparative Diagnostik (z. B. Sonographie, Echokardiographie, Magnetresonanztomographie u.a.) liefern genauere Diagnosen und ergänzende Hinweise auf Ursachen.[1]
Volumenmangelschock
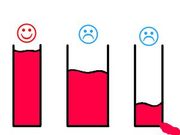
Der Volumenmangelschock, auch hypovolämischer Schock genannt, entsteht durch einen starken Flüssigkeitsverlust, wodurch die Menge des in den Gefäßen zirkulierenden Blutes abnimmt. Ursächlich können große Blutverluste (hämorrhagischer Schock) sein, wie sie durch starke Blutungen nach Unfällen auftreten können. Typische Fälle hierfür sind zum einen Knochenbruch des Beckens oder großer Röhrenknochen und zum anderen Riss (Ruptur) innerer Organe. Ohne Unfall können das Platzen von großen Gefäßen (insbesondere die Aortenaneurysmaruptur), der Blutverlust während oder nach Operationen oder einer Geburt sowie spontane Blutungen bei Gerinnungsstörungen (z. B. Bluterkrankheit) die gleiche Auswirkung haben. Auch der Verlust von Wasser und Elektrolyten z. B. bei Darmverschluss (Ileus), Bauchwassersucht (Aszites), ausgeprägtem Durchfall (Diarrhoe) und Erbrechen, sowie Entzug beziehungsweise mangelnde Zufuhr von Wasser (Dehydratisierung) können zum hypovolämischen Schock führen. Ein Blutverlust von 20 % (etwa 1 Liter beim Menschen) wird noch gut kompensiert – der arterielle Blutdruck bleibt normal –, während bei Verlust darüber die Gefahr der Entwicklung eines Schockes besteht. Der zentrale Venendruck sinkt jedoch bereits bei Verlusten von 10 % messbar ab.[1]
Als Faustregel zur Abschätzung des Schweregrades eines Volumenmangelschocks hat sich der „Schockindex“ im klinischen Alltag durchgesetzt. Dabei teilt man die Pulsfrequenz durch die Höhe des systolischen Blutdruckes (die Einheiten werden dabei ignoriert). Werte über 1 legen das Bestehen eines manifesten Schocks nahe.
Daraus lassen sich zwanglos drei Schweregrade eines Volumenmangelschocks ableiten. Im Anfangsstadium (noch keine sicheren Zeichen der Dekompensation) ist der Blutdruck normal, die Haut oft feucht, kühl und blass. Im Stadium 2 (erste Zeichen der Dekompensation) ist der Puls beschleunigt (Tachykardie) und meist schwach, der systolische Blutdruck beträgt weniger als 100 mmHg, im Liegen sind die Halsvenen zusammengefallen (kollabiert), die Patienten klagen über starken Durst, die Harnausscheidung geht durch die Verminderung der Nierenfunktion (Oligurie) zurück. Im Stadium 3 (massive Zeichen der Dekompensation) sinkt der systolische Blutdruck unter 60 mmHg, der Puls ist kaum tastbar, die Atmung ist flach und schnell, Bewusstseinsstörungen und Ausfall der Nierenfunktion (Anurie) treten auf.
Kardiogener Schock
Der kardiogene Schock wird durch eine massive Reduzierung des Herzzeitvolumens ausgelöst. Das Herz pumpt dabei nicht genügend Blut in den Kreislauf.
Ursachen des kardiogenen Schockes können Erkrankungen am Herzen selbst wie Myokardinfarkt, Myokarditis, Endokarditis, Kardiomyopathie, Herzinsuffizienz oder auch schwere Herzrhythmusstörungen, akute Mitral- oder Aortenklappeninsuffizienz sein. Sie können aber auch außerhalb des Herzens (z. B. Herzbeuteltamponade, Perikarditis, Lungenembolie oder Spannungspneumothorax) liegen.
Typisch sind ein systolischer Blutdruck von weniger als 90mmHg (Millimeter Quecksilbersäule), ein Herzindex von weniger als 1,8 l/min/m² (Liter/min/Quadratmeter Körperoberfläche) und linksventrikulärer enddiastolischer Druck von über 20mmHg.
Klinisch finden sich Atembeschwerden mit feuchten Rasselgeräuschen über den basalen Lungenabschnitten und im Röntgenbild des Brustkorbes Zeichen einer Lungenstauung. Im Echokardiogramm lassen sich Ursache und Umfang des verminderten Herzzeitvolumens (z.B. Herzbeuteltamponade, Klappenfunktion, Ventrikelfunktion) ausmachen. Auch ist eine invasive Diagnostik mittels Rechtsherzkatheteruntersuchung grundsätzlich angezeigt. Die weiteren klinischen Symptome entsprechen denen der Ursache (z. B. Herzinfarkt) und erfordern die entsprechend weitere Diagnostik.[1]
Septischer Schock
Beim septischen Schock reagiert der Organismus auf eine generalisierte oder lokal begrenzte Infektion durch Mikroorganismen mit der Wirkung von Giftstoffen. Das Vorhandensein von Antigenen (z. B. Bakterien oder deren Produkte) im Blutkreislauf ist hierbei erforderlich. Entzündungen des Bauchfelles (Peritonitis), der Bauchspeicheldrüse (Pankreatitis), der Gallenblase (Cholezystitis) oder der Gallengänge (Cholangitis), eine Nierenbecken- (Pyelonephritis) oder Lungenentzündung (Pneumonie) sowie Infektionen durch in den Körper eingebrachtes Fremdmaterial (z. B. Urin- oder Venenkatheter) oder bei Immunsuppression und die Verbrennungskrankheit können die Kettenreaktionen der Immun- und Blutgerinnungskaskade in Gang setzen und so zum klinischen Vollbild der Sepsis führen.
Vom septischen Schock spricht man, wenn die Symptome des systemischen inflammatorischen Response-Syndroms (SIRS) vorliegen, eine infektiöse Ursache nachgewiesen werden konnte und der systolische Blutdruck trotz ausreichender Volumengabe mindestens eine Stunde lang unter 90 mmHg liegt.[2] In der Frühphase (hyperdyname Form) sind dabei der periphere Widerstand und die Differenz des Sauerstoffgehaltes zwischen venösem und arteriellem Blut deutlich erniedrigt, Blutdruck und ZVD normal oder nur wenig erniedrigt und die Haut ist warm, trocken und rosig. In der Folgephase (hypodyname Form) wird die Haut dann blass, feucht und kühl, Blutdruck, ZVD und Harnmenge nehmen ab und der periphere Widerstand sowie die Differenz des Sauerstoffgehaltes zwischen venösem und arteriellen Blut sind erhöht.
Einen besonders fulminanten Verlauf kann der septische Schock bei Meningokokkensepsis, Waterhouse-Friderichsen-Syndrom, nach Splenektomie oder beim „toxischen Schocksyndrom“ nehmen. [1]
Anaphylaktischer Schock
- → Hauptartikel: Anaphylaxie
Der anaphylaktische Schock stellt die schwerste Form einer Überempfindlichkeitsreaktion dar. Die enorme Freisetzung von Histamin führt zu einer Gefäßweitstellung mit relativem Flüssigkeitsmangel und Blutdruckabfall. Das Herz-Minuten-Volumen nimmt ab und die Bronchien können sich verengen. Ursächlich können auch Medikamente wie Analgetika, Anästhetika oder Penicillin sein oder andere so genannte Allergene z. B. Insektengifte (Insektengiftallergie). Besonders Patienten mit erhöhter Allergiebereitschaft (Atopie) sind gefährdet (Neurodermitis, Heuschnupfen usw.).
Der Ablauf einer anaphylaktischen Reaktion lässt sich grundsätzlich in fünf Stufen gliedern, wobei eine lediglich lokal begrenzte Hautreaktion, ohne begleitende Allgemeinsymptome, als Grad 0, also nicht als anaphylaktischer Schock in eigentlichen Sinn gewertet wird. Den leichtesten Grad (Grad 1) stellen generalisierte Hautsymptome wie Nesselsucht (Urtikaria), Juckreiz oder Flush dar, die von Allgemeinsymptomen wie Schwindel, Kopfschmerz oder Angstzuständen begleitet werden. Beim Grad 2 treten zusätzlich Blutdruckabfall und Tachykardie oft begleitet von Übelkeit und Erbrechen sowie leichte Atemnot auf. Schwere Atemnot (Bronchospasmus, der klinisch wie ein Asthmaanfall imponiert, oder selten auch ein Larynxödem) begleitet von massivem Blutdruckabfall (< 90 mmHg) und rascher Herzfrequenz charakterisieren den dritten Grad. Kommt es zum Kreislauf- oder Atemstillstand, spricht man von einem Grad 4. [1]
Sonderformen
Bei besonders charakteristischen Konstellationen haben sich in der klinischen Alltagssprache noch weitere Bezeichnungen für Formen des Schockes eingebürgert. Diese beruhen ebenfalls auf den bereits dargestellten physiologischen Mechanismen. Folgende Beispiele seien hier genannt:
- Neurogener/ spinaler Schock
Bei dem neurogenen Schock entsteht durch einen nervalen Ausfall der Regulation von Kreislauf- und/oder Gefäßtonus ein Kreislaufversagen. Häufige Ursachen für einen neurogenen Schock sind Läsionen des Rückenmarkes, die Spinalanästhesie und Verletzungen beziehungsweise Intoxikationen des zentralen Nervensystemes (z. B. Schädel-Hirn-Trauma bei Verkehrsunfall). Auch Krebs, Hirnhaut- (Meningitis) und Gehirnentzündung (Enzephalitis) zählen zu den Ursachen eines neurogenen Schocks. Seltener entsteht ein neurogener Schock funktionell, beispielsweise bei sehr starken Schmerzreizen.
Infolge der Unterbrechung der nervalen Versorgung der Blutgefäße entsteht eine Lähmung der glatten Muskulatur der Blutgefäße. Sie sind maximal weit gestellt und es kann keine Gegenregulation des Sympathikus erfolgen. Resultat ist ein relativer Volumenmangel durch förmliches „Versacken“ des Blutes in den Beinen. Bei einem neurogenen Schock können sich zusätzlich Symptome wie An- bzw. Hypohidrose sowie eine Einschränkung der Thermoregulation des betroffenen Körperabschnittes zeigen.
- Endokriner Schock
Der endokrine Schock entsteht durch Über- oder Unterfunktionen von Hormonen (z. B. bei Hyperthyreose, Morbus Addison, Waterhouse-Friderichsen-Syndrom oder Hypothyreose). (→ siehe deren jeweilige Hauptartikel)
- Weitere
In der Literatur werden zusätzlich folgende Attribute im Zusammenhang mit dem Begriff "Schock" genannt: [3]
- Apoplektisch und paralytisch - Verwendung: Im Sinne des neurogenen Schockes, also Ausfall der Kreislauf- und/oder Gefäßregulation,
- dekompensiert, irreversibel und refraktär - Verwendung: Im Sinne eine unbehandelt infaust fortschreitenden Schockgeschehens,
- elektrisch - Verwendung: Im Sinne der Folgen eines Elektrounfalles mit konsequtiver Einschränkung des Herzminutenvolumens und begleitender Störung der Kreislauf- und/oder Gefäßregulation,
- febril - Verwendung: Im Sinne des anaphylaktischen, aber auch des Volumenmangelschockes (Dehydration als direkte Folge des Fiebers),
- hypoglykämischer oder Insulin- Schock - Verwendung: Durch erniedrigten Blutzuckerspiegel auftretende Störungen des Bewußtseins sowie der zentralen Atem- und Kreislaufregulation,
- kompensiert und latent - Verwendung: Im Sinne des Anfangsstadiums eines Schockgeschehens,
- orthostatisch - Verwendung: Letztlich im Sinne des spinalen Schockes, also Störung von Kreislauf- und/oder Gefäßregulation bei aufrechter Körperposition ("Versacken des Blutes") und
- psychisch - Verwendung: Im Sinne eine Psychotraumas; im Extremfall Fortschreiten durch Störung der Kreislauf- und/oder Gefäßregulation.
Therapie
Liegt ein Schock vor, sind so schnell wie möglich gezielte Maßnahmen einzuleiten. Dies ist abhängig von dem Bereich der Rettungskette, an dem sich der Patient befindet in unterschiedlichem Umfang möglich. Bereits im Vorfeld der Therapie bedarf es aber immer der Differenzierung der vorliegenden Form des Schockes nach der oben dargestellten Einteilung. Besondere Bedeutung kommt dabei dem prompten Erkennen des kardiogenen Schockes zu. Zur Diagnose werden Anamnese, klinisches Bild (Herzfrequenz, Blutdruck und sonstige Auffälligkeiten) und sofern möglich ergänzende Untersuchungen wie EKG, ZVD, Laborparameter sowie die Bestimmung des Sauerstoffgehaltes des Blutes mittels Blutgasanalyse oder Pulsoxymetrie herangezogen.
Als Basismassnahmen sind die Atemwege freizuhalten, der Patient vor Unterkühlung zu schützen und Sauerstoff über eine Nasensonde zu geben.
Beim hypovolämischen Schock sollte der Patient flach oder besser noch mit angehobenen Beinen gelagert werden, beim kardiogenen in sitzender Position. Die konsequente Überwachung von Pulsfrequenz, Blutdruck, EKG (Monitoring), ZVD, Diurese, arterieller Sauerstoffstättigung des Blutes ergänzt durch Laborparameter wie kleines Blutbild, Gerinnungsanalyse, Harnstoff, Kreatinin und Elektrolytstatus sowie insbesondere beim kardiogenen Schock zusätzlich des Pulmonalisdruckes und des Herzzeitvolumens sind nicht nur zur Verlaufskontrolle notwendig, sondern auch, um auftretende Komplikationen zum frühest möglichen Zeitpunkt erkennen und gezielt behandeln zu können.[1]
- Hypovolämischer Schock
Hier steht die Normalisierung des Blutvolumens im Vordergrund, um die Schockspirale zu durchbrechen. Grundsätzlich geschieht dies über die Gabe von isotonen kristallinen und kolloidalen Infusionslösungen (Verhältnis 2:1 bis 3:1) mittels grosslumiger peripherer Zugänge. Seit einigen Jahren stehen für die Initialtherapie auch hyperosmolare Infusionslösungen (HyperHAES® und RescueFlow®) zur Verfügung, die das intravasale Volumen besonders rasch und effektiv erhöhen, da sie den Effekt hyperosmolarer kristalliner (Steigerung des osmotischen Gradienten und damit Flüsigkeitsverschiebung von Intrazellularraum und Interstitium in die Blutgefäße) mit dem kolloider Volumenexpander kombinieren. Der Volumenersatz soll die Hypovolämie ausgleichen, aber nicht zu einer nennenswerten Hypervolämie führen (ZVD nicht über 14 cmH2O).
Bei den Volumenersatzmitteln kommt dem in Deutschland am häufigsten verwendeten [4] Präparat Hydroxyethylstärke eine besondere Stellung zu. Es ist besonders gut verträglich (anaphylaktische Reaktion in 1:1 Mio. Fällen), wirkt aggregationshemmend und beugt damit der, im Verlaufe eines Schocks typischerweise auftretenden Schädigung der Kapillaren vor. Als unerwünschte Wirkungen sind jedoch Juckreiz, Verschlechterung der Nierenfunktion und eine mögliche Zunahme des Blutungsrisikos vor der Verwendung abzuwägen. Als Volumenersatzmittel sind grundsätzlich auch synthetische Kolloide wie Dextrane oder Gelatine, sowie pasteurisierte Plasmaproteinlösungen, gefrorenes Frischplasma und Erythrozytenkonzentrate einsetzbar.
Als ursächliche Behandlung steht bei Blutverlusten die Blutstillung im Vordergrund, die weitere symptomatische Therapie besteht in einem Ausgleich der metabolischen Azidose mittels Bikarbonatpufferlösung, dem Vorbeugen des Auftretens einer Schockniere oder eines Stressulcus, sowie ggf. der Behandlung einer schockbedingten Lungenschädigung und eines Versagens der Blutgerinnung.
- Kardiogener Schock
Symptomatisch ist hier, wenn irgend möglich, der Oberkörper des Patienten hochzulagern, eine ausreichende Schmerzreduzierung und Beruhigung einzuleiten, die Herzkraft mittels geeigneter Maßnahmen (z. B. die Gabe von Dobutamin) zu steigern und eine ausreichende Sauerstoffversorgung des Körpers (sofern nötig auch mittels künstlicher Beatmung unter Gabe von 100 prozentigem Sauerstoff) herzustellen.
Hier steht die ursächliche Behandlung der auslösenden Herzerkrankung (z. B. Myokardinfarkt, Herzrhythmusstörung, Myokarditis und Perikarditis) im Vordergrund.
- Septischer Schock
Die ursächliche Therapie des septischen Schocks (Letalität bis 70 %) basiert auf einer Infektsanierung und einer effektiven Antibiotikatherapie. Symptomatisch ist die Behandlung der Herz-Kreislaufparameter (Zielwerte: ZVD = 8–12 mmH<sub2, MAP = 65–90 mmHg, Hämatokrit≥ 30 %, zentralvenöse Blutsauerstoffsättigung ≥ 70 %). [1] Hierzu können sowohl die Gabe kolloidaler und kristalliner Infusionslösungen, sowie Transfusion von Blutprodukten und die Gabe kreislaufunterstützender Medikamente (z. B. Noradrenalin), als auch eine hohe Sauerstoffapplikation, gegebenenfalls unter künstlicher Beatmung notwendig werden. Ergänzend ist auf eine möglichst normale Einstellung des Blutzuckers ebenso wie auf eine Nebennierenrindeninsuffizienz (dann Substitution von Hydrocortison) zu achten und Komplikationen wie einer Verbrauchskoagulopathie durch Heparingaben vorzubeugen. Präventiv werden neben Kontrollen des Antithrombinwertes auch eine künstliche Beatmung zur Vermeidung einer schockbedingten Schädigung der Lunge empfohlen.
- Anaphylaktischer Schock
Symptomatisch ist die Schocklagerung geeignet und wenn möglich auch eine weitere Antigenzufuhr möglichst rasch zu unterbinden. Ergänzend sind die Gabe von Prednisolon, Histaminantagonisten (H1- und H2- Blocker), Volumenexpandern und Adrenalin angezeigt. Bei Bronchospasmus können zusätzlich β2-Mimetika als Aerosol und Theophyllin notwendig werden. Bei Anhalten des Zustandes über einen längeren Zeitraum ist das positiv inotrop wirksame Dopamin hilfreich. Auf eine ausreichende Oxygenierung ist zu achten. [5]
- Sonderformen
Besonders bei unklaren Schockzuständen sollten Sonderformen notfallmedizinisch ergänzend differentialdiagnostisch erwogen und soweit mit der jeweilig zur Verfügung stehenden Ausrüstung möglich, abgeklärt werden. Die in diesem Zusammenhang besonders bedeutsame Hypoglycämie ist bereits präklinisch durch die einfache Gabe einer hochkonzentrierten Glucoselösung erfolgreich behandelbar.
Historisches
1731 beschrieb Henri Francois Le Dran (Chirurg, Frankreich) einen tödlich endenden Zusammenbruch der Lebensfunktion eines Verletzten.[6] 1743 veröffentlichte er dann einen Aufsatz über Verletzungen auf dem Schlachtfeld (Treatise or Reflections on Gunshot Wounds.). In der englischen Übersetzung fand dabei erstmals in der medizinischen Literatur der Begriff „Schock“ Anwendung. Der Begriff wurde rasch im englisch- und deutschsprachigen Raum im Zusammenhang mit Verletzungen gebraucht.[7] Bei seinem Erklärungsversuch griff Le Dran allerdings auf die Viersäftelehre der alten Griechen zurück.[8]
Der Begriff Schock im heutigen Sinne geht auf eine Monographie von Morris aus dem Jahre 1867 zurück und wird seither allgemein verwendet. Ende des 19. Jahrhunderts wurden die Symptome des Schocks durch klinische Beobachtungen zunehmend dezidierter beschrieben. Th. Piechaud (Chirurg, Frankreich) beschrieb ihn 1880 als Folgezustand nach einem Unfall, der charakterisiert sei durch eine Schwächung der Herzaktionen, Absinken des Blutdruckes, allgemeine Blässe und Muskelschwäche.[8] Damit kam er der noch heute gültigen Beschreibung zwar schon sehr nahe, die Interpretation des Schockgeschehens aus den Symptomen heraus gelang jedoch letztlich nie.
Erste Erfolge in der Schockbehandlung erreichte Alfred Blalock mit seinen Forschungen, nach denen eine Volumensubstitution, beispielsweise durch Blutplasma, die Folgen des Schocks reduzieren konnte [9]. Diese Erkenntnisse wurden bereits im zweiten Weltkrieg eingesetzt, wobei die Todesrate jedoch immer noch sehr hoch war [10]. In der Folge konnte man eine reversible und eine irreversible Phase im Schockverlauf definieren, was später, um eine dritte, vorgelagerte Phase ergänzt, als Wiggers-Modell bekannt wurde [11].
Auslöser der modernen Schockforschung war dann der Vietnamkrieg, in dessen Verlauf auch die Schocklunge erstmals beschrieben und auf eine „Verklumpung“ von Blutzellen in den Haargefäßen zurückgeführt wurde. Auch eine Analyse der Blutgase und des ZVD wurde damals aus wissenschaftlichen Gründen zeitnah, noch auf dem Schlachtfeld, vorgenommen.[12]
Quellen
Einzelnachweise
- ↑ a b c d e f g h Herold: Innere Medizin, 2007, S. 286–290.
- ↑ S2-Leitlinie Diagnostik und Therapie der Sepsis bei AWMF online
- ↑ Roche Lexikon Medizin, 5. Aufl.. Urban & Fischer, 2003; hier online
- ↑ Welte M.:Volumenersatz und Schockbekämpfung bei Notfallpatienten. Vorlesungsskript des Klinikums Darmstadt, 2004. pdf
- ↑ S2-Leitlinie Akuttherapie anaphylaktischer Reaktionen bei AWMF online
- ↑ Le Dran HF: Observation de Chirurgie. Paris, 1731; 2: 253-4. In: Hardaway, Robert M.: Wound Shock: A History of Its Study and Treatment by Military Surgeons. Military Medicine. Spring 2004. hier online
- ↑ Baillie HM.: Understanding shock: a brief history. Can J Gen Intern Med 2008;3(1):22–25. hier online
- ↑ a b Povacz F.: Geschichte der Unfallchirurgie. Springer Verlag, 2007, S. 384. ISBN:354074844X hier online
- ↑ Blalock A. Experimental Shock: The cause of low blood pressure produced by muscle injury. Arch Surg 1930; 20:959-969
- ↑ Hess LH, Warner M, Okabe E. Hemorrhagic Shock. Handbook of Shock and Trauma. Raven Press, New York, 1983: 393-412
- ↑ Frank H, Seligman A, Fine J. Traumatic Shock. X. The treatment of hemorrhagic shock irreversible to replacement of blood volume deficiency. J Clin Invest 1945; 24:435-444
- ↑ Hardaway RM, James JM, Anderson RW, et al: Intensive study and treatment of shock in man. J Am Med Assoc 1967; 199: 779-90.
Hardaway RM, Williams CH, Marvasti M, et al: Prevention of adult respiratory distress syndrome with plasminogen activator in pigs. Crit Care Med 1990; 18: 1413-8.
Hardaway RM, Williams CH: Prevention of multiple organ failure with plasminogen activator. Curr Ther Res 1991; 59: 721-22.
Hardaway RM: Traumatic and septic shock alias post-trauma critical illness. Br J Surg 1998; 85: 1473-9.
Hardaway RM, Williams CH, Vasquez Y: DIC in sepsis. Semin Thromb Hemost 2001; 27: 577-83.
Hardaway RM, Harke H, Tyroch AH, et al: Treatment of severe acute respiratory distress syndrome: a final report on a Phase I study. Am Surgeon 2001; 67: 377-82.
In: Hardaway, Robert M.: Wound Shock: A History of Its Study and Treatment by Military Surgeons. Military Medicine. Spring 2004. hier online
Literatur
- Böcker, Denk, Heitz: Pathologie. Urban & Fischer, München 2001, ISBN 3-437-42380-0.
- Gerd Herold: Innere Medizin. Eigenverlag, Köln 2007.
- Rossi, Dobler, Notfalltaschenbuch. Stumpf und Kossendey, Wien 1998. ISBN 3-932750-01-2.
- Bauer M, et al: Sepsis - Aktuelle Aspekte zu Pathophysiologie, Diagnostik und Therapie. Anaesthesist 2006; 55(8):835-845
Wikimedia Foundation.
Schlagen Sie auch in anderen Wörterbüchern nach:
Schock (Medizin) — Klassifikation nach ICD 10 R57 Schock R57.0 Kardiogener Schock R57.1 Hy … Deutsch Wikipedia
Hypovolämischer Schock — Klassifikation nach ICD 10 R57 Schock R57.0 Kardiogener Schock R57.1 Hypovolämischer Schock … Deutsch Wikipedia
Kardiogener Schock — Klassifikation nach ICD 10 R57 Schock R57.0 Kardiogener Schock R57.1 Hypovolämischer Schock … Deutsch Wikipedia
Spinaler Schock — Klassifikation nach ICD 10 R57 Schock R57.0 Kardiogener Schock R57.1 Hypovolämischer Schock … Deutsch Wikipedia
Autotransfusionslage — Klassifikation nach ICD 10 R57 Schock R57.0 Kardiogener Schock R57.1 Hypovolämischer Schock … Deutsch Wikipedia
Kreislaufzusammenbruch — Klassifikation nach ICD 10 R57 Schock R57.0 Kardiogener Schock R57.1 Hypovolämischer Schock … Deutsch Wikipedia
Nervenschock — Klassifikation nach ICD 10 R57 Schock R57.0 Kardiogener Schock R57.1 Hypovolämischer Schock … Deutsch Wikipedia
Schocklage — Klassifikation nach ICD 10 R57 Schock R57.0 Kardiogener Schock R57.1 Hypovolämischer Schock … Deutsch Wikipedia
Schocklagerung — Klassifikation nach ICD 10 R57 Schock R57.0 Kardiogener Schock R57.1 Hypovolämischer Schock … Deutsch Wikipedia
Volumenmangelschock — Klassifikation nach ICD 10 R57 Schock R57.0 Kardiogener Schock R57.1 Hypovolämischer Schock … Deutsch Wikipedia