- Antibakteriell
-
Antibiotika (v. altgriech. ἀντί- „anstelle, gegen“ und βίος „Leben“ mit lateinischer Endung; Einzahl Antibiotikum) sind Medikamente, mit denen Infektionskrankheiten behandelt werden. Antibiotika werden in der Medizin gegen bakterielle Infektionen oder Infektionen durch Protozoen eingesetzt. Zudem spricht man im Zusammenhang mit desinfizierend wirkenden Pflanzen von pflanzlichen Antibiotika.[1]
Inhaltsverzeichnis
Nomenklatur
Im ursprünglichen Sinn sind Antibiotika natürlich gebildete, niedermolekulare Stoffwechselprodukte von Pilzen oder Bakterien, die schon in geringer Menge das Wachstum von anderen Mikroorganismen hemmen oder diese abtöten. Darüber hinaus werden inzwischen auch solche Medikamente mit antimikrobieller Wirkung als Antibiotika bezeichnet, die in der Natur nicht vorkommen und synthetisch oder gentechnisch gewonnen werden. Die Bezeichnung Chemotherapeutikum für Antibiotikum leitet sich historisch vom Sulfonamid her, das als chemische Substanz das erste effektive Antibiotikum darstellte. Dieser Begriff sollte nach Übereinkunft der entsprechenden Wissenschaftsdisziplinen aber den antineoplastischen (gegen Krebs u. ä. gerichteten) Medikamenten (beispielsweise Zytostatika) vorbehalten bleiben.
Antibiotika können auf drei Arten wirken:
- bakteriostatisch (Bakterien werden an der Vermehrung gehindert)
- bakterizid (Bakterien werden zwar getötet, sind aber weiterhin physisch vorhanden)
- bakteriolytisch (Bakterien werden getötet und deren Zellwand aufgelöst)
Geschichte
Entdeckung und Anwendung der Antibiotika gehören zu den bedeutendsten Entwicklungen der Medizingeschichte.
Bereits dreißig Jahre vor Alexander Fleming, dem „offiziellen“ Entdecker des Penicillins, schrieb der französische Militärarzt Ernest Duchesne seine Doktorarbeit über die Beobachtung, dass bestimmte Schimmelpilze über antibiotische – also Bakterien abtötende – Eigenschaften verfügen. Er gilt heute als erster Entdecker der antimikrobiellen Wirksamkeit von Schimmelpilzen. Er bereitete eine Lösung aus diesen Schimmelpilzen zu und injizierte sie mehreren erkrankten Meerschweinchen. Wie sich herausstellte, genasen alle Versuchstiere nach verabfolgter Injektion.
Anschließend studierte Duchesne die Wechselwirkung zwischen Escherichia coli und Penicillium glaucum in einer Reihe peinlich genau durchgeführter Experimente. Dabei stellte sich heraus, dass in einer Kultur, die lediglich diese beiden Spezies enthielt, der Pilz in der Lage war, das Bakterium zu eliminieren. Des Weiteren zeigte sich, dass ein Versuchstier, das mit einem Typhusbazillus in einer normalerweise tödlichen Dosis beimpft wurde, keinerlei Anzeichen einer Erkrankung zeigte, mithin also völlig gesund war – sofern es zuvor ebenfalls mit Penicillium glaucum beimpft worden war (in dieser Hinsicht weichen die Ergebnisse von Duchesne von den Ergebnissen von Fleming ab: der von Fleming entdeckte Stamm Penicillium notatum zeigte bei Typhus keinerlei Effekte).
Seine Doktorarbeit mit dem Titel „Contribution à l’étude de la concurrence vitale chez les micro-organismes: antagonisme entre les moisissures et les microbes” („Untersuchungen zum Überlebenskampf der Mikroorganismen: Der Antagonismus von Schimmelpilzen und Mikroben“), die er im Jahre 1897 zur Erlangung der Doktorwürde einreichte, war die erste wissenschaftliche Arbeit, die sich mit den Möglichkeiten eines therapeutischen Einsatzes von Schimmelpilzen aufgrund deren antimikrobieller Eigenschaften auseinandersetzte. Seinerzeit lehnte das Institut Pasteur die Doktorarbeit, die von dem damals völlig Unbekannten und gerade erst 23-Jährigen eingereicht worden war, ab. Duchesne drängte zwar auf mehr Forschungen, allerdings hinderte ihn der Militärdienst daran, auf diesem Gebiet weitere Aktivitäten zu entfalten. Erst 1949, fünf Jahre nachdem Alexander Fleming den Nobelpreis erhalten hatte, wurde Duchesne von der französischen Académie de Médecine posthum für seine Verdienste geehrt.
Vielfach wird heute noch das 1910 von Paul Ehrlich eingeführte Arsphenamin als das zuerst entdeckte Antibiotikum der Geschichte angesehen. Sein Wirkungsspektrum war auf Spirochäten begrenzt (Schmalspektrum-Antibiotikum); es ermöglichte dadurch erstmals eine wirksame und relativ ungefährliche Therapie der damals weit verbreiteten Syphilis. Arsphenamin ist in der modernen Medizin inzwischen von neueren Wirkstoffen abgelöst worden. Als nächstes Antibiotikum wurde dann 1935 das von Gerhard Domagk entdeckte Sulfonamid auf den Markt gebracht.
Penicillin als das nächste medizinisch eingesetzte Antibiotikum konnte im Gegensatz zu den vorher genannten Antibiotika nicht chemisch synthetisiert werden, sondern musste durch Mikroorganismen (Pilze) hergestellt werden. Obwohl die antibiotische Wirkung des Schimmelpilzes Penicillium notatum (heute Penicillium chrysogenum) bereits viele Jahre bekannt war, konnte erst 1942 der erste Patient mit Penicillin behandelt werden, da es Schwierigkeiten gab, den Stoff in nennenswerter Menge zu isolieren. Mit dem Penicillin begann der eigentliche Siegeszug der Antibiotika in der Medizin. Die Erfolge des Penicillins führten zur Suche und Entdeckung vieler weiterer Antibiotika: Streptomycin, Chloramphenicol, Aureomycin, Tetracyclin und viele andere. Die meisten heute bekannten Antibiotika leiten sich von Naturstoffen ab.[2]
Der bekannteste „Produzent“ von Antibiotika ist der Schimmelpilz Penicillium chrysogenum (früher P. notatum). Sein Produkt, das Penicillin, ist heute in der Laiensprache ein Synonym für Antibiotika. Auch heute noch werden die zahlreichen, medizinisch verwendeten Antibiotika biotechnologisch durch Bakterien wie den Streptomyceten produziert. Eine ebenfalls sehr große Gruppe von Antibiotika sind Semisyntheseprodukte, die also chemisch verändert wurden, sich aber auch von natürlichen Produzenten ableiten. Nicht selten werden solche Substanzen aber heute mit modernen chemischen Methoden auch vollsynthetisch hergestellt, d.h. man verzichtet vollständig auf einen biotechnologischen Verfahrenschritt.
In den 1970er und 1980er Jahren wurde verstärkt auf dem Gebiet der Antibiotika geforscht. Heute zählen Antibiotika zu den weltweit am häufigsten verschriebenen Medikamenten, mit dreizehn Prozent Marktanteil bilden sie den größten Einzelbereich nach der gesamten Erfassung unseres Arzneimittelverbrauchs. Von den heute etwa 8.000 bekannten antibiotischen Substanzen werden nur etwa 80 therapeutisch angewendet. In Deutschland sind 2005 laut BfArM insgesamt 2.775 Antibiotikapräparate zugelassen. 1987 hatten 10 bis 15 dieser Präparate einen Marktanteil von etwa vier Fünftel des Gesamtumsatzes. Im Jahr 1997 betrug der Anteil des Penicillins 9 %.
Wirkung
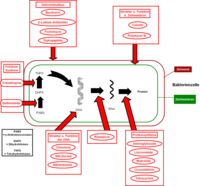
Ansatzpunkt für die gewünschte Wirkung sind Strukturen oder Mechanismen der Bakterienzellen, die in tierischen bzw. menschlichen Zellen nicht vorkommen. So kann die Wirkung beispielsweise durch eine Hemmung der bakteriellen Zellwandsynthese, der Proteinsynthese am Ribosom, der DNA-Replikation oder der Folsäuresynthese erfolgen. Bakterien sind die einzigen bekannten Organismen, deren Zellwand aus Murein besteht. Dieser Zucker kommt ausschließlich in Bakterien vor – kein anderes bekanntes Lebewesen kann Murein produzieren. Ferner besitzen Bakterien andere Ribosomen zur Proteinbiosynthese und andere Enzyme zur DNA-Replikation als der Mensch. Menschliche Zellen bilden auch keine Folsäure wie Bakterien, sondern nehmen sie mit der Nahrung auf. Nur so ist es möglich, dass Antibiotika für den Menschen vergleichsweise gut verträglich sind.
Man unterscheidet verschiedene Antibiotikagruppen, welche unterschiedliche Angriffsorte und Wirkungsweisen aufweisen.
β-Lactame
β-Lactam-Antibiotika (kurz β-Lactame) binden an das PBP (Penicillin-Binde-Protein oder auch Transpeptidase). Dieses Protein ist zuständig für das Entstehen der Peptidbindungen in der Zellwand. Wegen des Fehlens ausreichender Mengen PBP entstehen schon während des Bakterienwachstums Läsionen in der Zellwand, die Membran verliert demzufolge die Selektivität ihrer Permeabilität und kann die Zytoplasmakonzentration nicht mehr regulieren (die Nährstoffe werden 'verdünnt', siehe Osmose). Nach gewisser Zeit wird das Bakterium lebensunfähig. Unter extremen Bedingungen (Labor) lassen sich regelrecht 'platzende' Bakterienzellen beobachten. β-Lactame wirken im Prinzip bakterizid. Typische Derivate von β-Lactam sind Penicilline (weiter unterteilt in Benzypenicilline, Oralpenicilline, Aminopenicilline, Isoxazylpenicilline, Acylaminopenicilline), Cephalosporine, Monobactame und Carbapeneme. Des Weiteren gibt es β-Lactamase-Inhibitoren, welche zusammen mit β-Lactamen verabreicht werden, um die Wirkung von im Bakterium vorhanden β-Lactamasen abzuschwächen. Feste Kombinationen sind Clavulansäure + Amoxicillin, Sulbactam + Ampicillin, Tazobactam + Piperacillin.
Glykopeptide
Glykopeptide gehören ebenfalls zu den bakterizid wirkenden Antibiotika. Sie wirken ausschließlich auf gram-positive Bakterien. Anders als die β-Lactame fügen sie sich in die Strukturen der bereits vorhandenen Zellwände ein. Die dadurch entstehenden Perforationen (Löcher) lassen unkontrolliert Wasser diffundieren, die Bakterienzelle kann deshalb die Zytoplasmakonzentration nicht mehr regulieren und stirbt ab.
Polyketide
- Tetracycline
Tetracycline wirken gegen gram-positive und gram-negative Bakterien. Tetracycline lagern sich an die 30 S-Ribosomenuntereinheit an und verhindern damit die Anlagerung der tRNA, wodurch keine Proteine gebildet werden können. Die Wirkungsweise ist also bakteriostatisch. Durch Calciumionen, etwa in Milch oder in Antacida, werden die Tetracycline deaktiviert. Zwischen einer Einnahme von Antacida bzw. Milchprodukten und Tetracyclin sollte deshalb ein Abstand von mindestens zwei Stunden eingehalten werden.
- Makrolid-Antibiotika
Makrolid-Antibiotika binden sich an die 50 S-Ribosomenuntereinheiten. Der Tunnel, durch den die neu gebildete Polypeptidkette das Ribosom verlässt, ist durch sie blockiert. Infolgedessen kann die Proteinbiosynthese nur bei wenigen Zyklen (etwa vier) stattfinden und steht dann still, weshalb man Makrolid-Antibiotika auch Translationshemmer nennt. Diese Antibiotika sind bakteriostatisch. Ein Beispiel hierfür ist Erythromycin.
Aminoglycosid-Antibiotika
Aminoglycosid-Antibiotika lagern sich auch an die 30 S-Ribosomen an, wobei aber die Proteinbiosynthese noch stattfindet. Es entstehen Nonsensproteine, die das Bakterium nicht nutzen kann und die sogar den Aufbau der Zellwand behindern. Diese Antibiotika wirken bakterizid.
Polypeptid-Antibiotika
Polypeptid-Antibiotika finden - wie die Erstgenannten - ihren Wirkungsort in der Plasmamembran. Die Transportmechanismen werden hier gestört, weshalb für die Zellfunktion schädliche Stoffe nicht mehr ausgefiltert werden.
Chinolone
Chinolone sind im Grunde genommen keine Antibiotika nach der alten Definition. Sie werden ausschließlich synthetisch hergestellt. Sie gehören hinsichtlich ihres Wirkungsprinzips zu den Gyrasehemmern. Das Enzym DNA-Gyrase ist im Bakterium für das Verdrillen der DNA-Stränge unverzichtbar und führt während der DNA-Replikation zur Verringerung auftretender innermolekularer Spannungen. Durch die Verabreichung des Antibiotikums wird dieses Enzym inaktiviert.
Sulfonamide
Sulfonamide werden auch als Wachstumsfaktoranaloga bezeichnet. Sie stören die Nucleinsäuresynthese mittels eines Eingriffs in den Folsäurezyklus.
Nebenwirkungen
In der Regel sind Antibiotika gut verträglich und haben eine große therapeutische Breite. Hauptnebenwirkungen sind Allergien, Störungen der Darmflora (Antibiotika-assoziierte Diarrhoe und das Auftreten von Pilzinfektionen, selten pseudomembranöse Colitis). Selten verursachen Antibiotika auch organtoxische Wirkungen, so etwa Gentamicin Nieren- und Hörschäden. Manche Antibiotika wie Bacitracin oder Colistin zeigen bei systemischer (innerlicher) Verabreichung so starke Nebenwirkungen, dass sie nur örtlich angewendet werden. Man spricht in diesem Falle von Lokalantibiotika.
Bei manchen Infektionen wie der Lues oder Borreliose können Antibiotika eine so genannte Herxheimer-Reaktion auslösen, bei der der Organismus mit Giftstoffen aus abgetöteten Bakterien überschwemmt wird.
Resistenz
Unter Antibiotikaresistenz versteht man die erworbene Widerstandsfähigkeit von Bakterienstämmen gegen ein Antibiotikum, gegen das sie normalerweise empfindlich wären. Bei resistenten Bakterien führt die Behandlung mit einem bestimmten oder gar mehreren Antibiotika nicht mehr zu ihrem Absterben oder ihrer Wachstumshemmung. Antibiotikaresistenz ist ein wachsendes Problem. Im Jahr 2005 infizierten sich rund drei Millionen Europäer mit Bakterien, die gegen bekannte Antibiotika resistent sind – 50.000 von ihnen starben daran. [3]
Antibiotika in der Landwirtschaft
Antibiotika werden besonders in der Tierhaltung eingesetzt. Zu unterscheiden sind dabei zwei verschiedene Einsatzarten: Einerseits als Arzneimittel, das gezielt im Rahmen einer veterinärmedizinischen Behandlung eingesetzt wird; andererseits als Futterzusatz, der gegen Infektionen vorbeugt, womit Leistung und Wachstum gesteigert werden sollen.[4] Umstritten ist besonders der Einsatz von Antibiotika als Futterzusatz. Diese Einsatzart ist in der EU seit Anfang 2006 verboten worden, nachdem sie bereits 1995 in Dänemark, seit 1997 in Vorarlberg und 1999 in der Schweiz aufgrund einzelstaatlicher Selbstbeschränkungen nicht mehr eingesetzt werden dürfen. Dieser sogenannte nutritive Einsatz ist aber in vielen Ländern noch weit verbreitet.[5]
Falls ein einzelnes Tier an einem bakteriellen Infekt erkrankt ist, werden in einer veterinärmedizinischen Behandlung dem ganzen Bestand Antibiotika verabreicht. Bei dieser Metaphylaxe genannten Anwendung wird ein besonders hoher Selektionsdruck auf die in der Stallung vorhandenen Bakterienstämme hervorgerufen, der nur die wenigen (durch natürliche Mutation normalerweise vorhandenen) resistenten Erreger überleben lässt. Alle empfindlichen Mikroorganismen werden aber abgetötet. Die verbleibenden Erreger bilden dann den resistenten Stamm, wenn sie nicht als Restinfektion durch die Immunreaktion des Tieres oder Menschen abgetötet werden. Dadurch kann das Antibiotikum gegen die bekannten Infektionen unwirksam werden. Resistente Bakterien können dann andere Organismen erreichen und zu erschwerten Krankheitsverläufen bis hin zu Therapieversagen führen.
Andere Anwendungsgebiete
Antibiotika werden auch als Selektionsmittel in der Molekularbiologie verwendet. Beim Klonieren wird die Eigenschaft der Resistenz gegen ein bestimmtes Antibiotikum als Erkennungszeichen benutzt, ob ein Stamm ein bestimmtes Gen trägt, das man dem Bakterium einbauen möchte. Sowohl das neue Gen als auch die Resistenzinformationen sind auf einem Plasmid lokalisiert. Das Bakterium wird auf einem Medium vermehrt, welches das entsprechende Antibiotikum enthält. Dadurch wird auch ein späterer Verlust des Plasmids signalisiert, da bei dessen Verlust auch die Resistenz verloren geht und das Bakterium auf dem Medium stirbt.
Systematik nach Wirkprinzip
- Zellwandsynthesehemmer
- (β-Lactam-Antibiotika):
- Carbapeneme: Imipenem, Meropenem, Ertapenem
- Cephalosporine
- Monobactame: Aztreonam
- Penicilline: Penicillin G (Benzylpenicillin), Penicillin V (Phenoxymethylpenicillin)
- Acylaminopenicilline: Piperacillin, Mezlocillin
- Aminopenicilline: Ampicillin, Amoxicillin
- Isoxazolylpenicilline: Flucloxacillin, Methicillin, Oxacillin
- β-Lactamase-Hemmer: Clavulansäure, Sulbactam, Tazobactam
- Sultamicillin
- Fosfomycin
- Glycopeptide:
- Teicoplanin, Vancomycin
- Polypeptide:
- Bacitracin, Colistin, Gramicidin, Polymyxin B, Tyrothricin
- (β-Lactam-Antibiotika):
- Hemmer der Proteinbiosynthese am Ribosom:
- Aminoglykoside:
- Amikacin, Gentamicin, Kanamycin, Neomycin, Netilmicin, Streptomycin, Tobramycin
- Chloramphenicol
- Fusidinsäure
- Ketolide:
- Cethromycin
- Narbomycin
- Telithromycin
- Lincosamide:
- Lipopeptide:
- Streptogramine:
- Dalfopristin, Quinupristin
- Makrolide:
- Oxazolidinone:
- Tetracycline:
- Doxycyclin, Minocyclin, Tetracyclin, Oxytetracyclin
- Glycylcycline:
- Aminoglykoside:
- Gyrase-Hemmer (Hemmer der DNA-Replikation):
- Fluorchinolone:
- Generation 1: Norfloxacin
- Generation 2: Ciprofloxacin, Enoxacin, Ofloxacin
- Generation 3: Levofloxacin
- Generation 4: Moxifloxacin
- Nitroimidazole:
- Metronidazol, Tinidazol
- Aminocumarine
- Fluorchinolone:
- Folsäureantagonisten:
- Sulfonamide:
- Sulfadiazin, Sulfadoxin, Sulfamethoxazol, Sulfasalazin
- Diaminopyrimidine:
- Sulfonamide:
- Ansamycine (Hemmer der bakteriellen RNA-Polymerase):
- Stoffwechselweghemmer
Kritik
Die Wirksamkeit von Antibiotika steht außer Frage und ist in vielen Fällen lebensrettend. Der organisierte Einsatz von Antibiotika zur Krankheitsvorbeugung und Leistungssteigerung in der Tiermast wird von Medizinern abgelehnt. Der unkritische Einsatz von Antibiotika bei viral bedingten Infektionen der oberen Atemwege ist aufgrund der Wirkungslosigkeit von Antibiotika gegenüber Viren definitiv sinnlos und kann verstärkt zur Resistenzentwicklung von Bakterien beitragen. Aus diesen und weiteren Gründen muss die Indikation für jede Antibiotikatherapie verantwortungsvoll gestellt werden. Dies wird im englischen Sprachraum auch als „antibiotic stewardship“ bezeichnet.
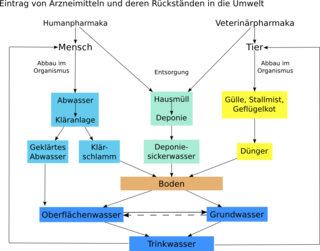
Antibiotika und Antibiotikarückstände in der (Um-)Welt
Arzneimittel, und damit auch Antibiotika, sind aufgrund ihrer Bestimmung in der Regel biologisch hochaktive Stoffe, die selbst oder deren Metabolite (Stoffwechselprodukte) in der Umwelt bei entsprechenden Konzentrationen zu Schäden führen können. Aufgrund verbesserter Analysetechniken werden seit etwa Mitte der 1990er Jahre vermehrt Arzneimittel bzw. deren Rückstände in Oberflächen-, Grund- und Trinkwässern nachgewiesen. In den letzten 50 Jahren wurde insgesamt rund eine Million Tonnen verschiedener Antibiotika in die Biosphäre freigesetzt. Eintragsquellen in die Umwelt sind neben den Ausscheidungen (Urin, Kot) von Mensch und Tier auch weggeworfene ungebrauchte Arzneimittel.
Es wird befürchtet, dass sich durch das Vorhandensein von Arzneimitteln bzw. deren Rückstände in der Umwelt leichter Resistenzen insbesondere bei Bakterien gegen Antibiotika ausbilden können.
Antibiotika werden in zunehmendem Maße in der Massentierhaltung eingesetzt; wenn ein Tier an einem bakteriellen Infekt erkrankt ist, wird der ganze Bestand mit Antibiotika behandelt. Die Folgen sind noch nicht erforscht, das Antibiotikum kann dadurch unwirksam gegen die Infektion werden, da die Bakterien resistent werden können.
Literatur
- Ursula Theuretzbacher: Mikrobiologie im klinischen Alltag. Erreger, Diagnostik, Therapie. Kohlhammer, Stuttgart 1999/2005 (2. Auflage) ISBN 3-17-016665-4
- Claus Simon, Wolfgang Stille: Antibiotika-Therapie in Klinik und Praxis. Schattauer, Stuttgart 1985, ISBN 3-7945-1970-1
- Wolfgang Stille, Hans-Reinhard Brodt, Andreas H. Groll, Gudrun Just-Nübling: Antibiotika-Therapie. Schattauer, Stuttgart 2006 (1. Nachdruck der 11. Auflage), ISBN 3-7945-2160-9
- Peter Heisig: Was ist neu an Ketoliden und Oxazolidinonen? Wirkungs- und Resistenzmechanismen. In: Pharmazie in unserer Zeit 33(1), S. 10-19 (2004), ISSN 0048-3664
- Radka Alexy, Klaus Kümmerer: Antibiotika in der Umwelt. KA-Abwasser, Abfall 52(5), S. 563-571 (2005), ISSN 1616-430X
- M. Grote , C. Schwake-Anduschus, H. Stevens, R. Michel, T. Betsche and M. Freitag: Antibiotika-Aufnahme von Nutzpflanzen aus Gülle-gedüngten Böden – Ergebnisse eines Modellversuchs; Zeitschrift Journal für Verbraucherschutz und Lebensmittelsicherheit; Volume 1, Number 1 / Februar 2006; Verlag Birkhäuser Basel, ISSN 1661-5751 (Print) 1661-5867 (Online)
Weblinks
- gesundzuhause.de, Infos von Prof. Daschner zum Thema Antibiotika-Resistenz
- Übersichtsartikel: Antibiotika und Antibiotikaresistenzen (FLUGS-Fachinformationsdienst am Helmholtz Zentrum München, Deutsches Forschungszentrum für Gesundheit und Umwelt)
- BURDEN of Resistance and Disease in European Nations - Die Bestimmung der finanziellen Bürde von Antibiotikaresistenz in Europa
- SARI - Surveillance der Antibiotika-Anwendung und der bakteriellen Resistenzen auf Intensivstationen
Einzelnachweise
- ↑ Petra Neumayer Natürliche Antibiotika listet antibiotisch wirksame Pflanzen und Pflanzenprodukte wie Knoblauch, Aloe Vera, Teebaumöl, Thymian, Zwiebel auf und behandelt deren antibiotisch wirkende Inhaltsstoffe.
- ↑ F. von Nussbaum, M. Brands, B. Hinzen, S. Weigand, D. Häbich, Angew. Chem. 2006, 118, 5194–5254; Angew. Chem. Int. Ed. 2006, 45, 5072–5129. Antibakterielle Naturstoffe in der medizinischen Chemie – Exodus oder Renaissance? PMID 16881035
- ↑ heise.de: Mediziner warnen vor „Post-Antibiotika-Zeitalter“
- ↑ Antibiotika und Medikamente in der Tierhaltung, Merkblatt der Internationalen Bodenseekonferenz
- ↑ SR 910.1 Bundesgesetz über die Landwirtschaft, Art. 160, Abs. 8
Bitte beachte den Hinweis zu Gesundheitsthemen!
Wikimedia Foundation.